¿Qué es la ansiedad? La mayoría de nosotros sentimos algo de ansiedad casi todos los días de nuestra vida. Tal vez tengas un examen importante en la escuela. O tal vez está ese gran partido del próximo sábado, o esa primera cita con alguien nuevo a quien esperas impresionar. La ansiedad puede definirse como un estado de ánimo negativo que va acompañado de síntomas corporales como el aumento del ritmo cardíaco, la tensión muscular, la sensación de malestar y la aprensión ante el futuro (APA, 2013; Barlow, 2002).

La ansiedad es lo que nos motiva a planificar el futuro y, en este sentido, la ansiedad es realmente algo bueno. Es ese sentimiento persistente que nos motiva a estudiar para ese examen, a practicar más para ese partido o a estar lo mejor posible en esa cita. Pero algunas personas experimentan la ansiedad con tanta intensidad que deja de ser útil. Pueden sentirse tan abrumados y distraídos por la ansiedad que suspenden el examen, pierden la pelota o se pasan toda la cita intranquilos y evitando el contacto visual. Si la ansiedad empieza a interferir en la vida de la persona de forma significativa, se considera un trastorno.
La ansiedad y los trastornos estrechamente relacionados surgen de la «triple vulnerabilidad», una combinación de factores biológicos, psicológicos y específicos que aumentan nuestro riesgo de desarrollar un trastorno (Barlow, 2002; Suárez, Bennett, Goldstein, & Barlow, 2009). Las vulnerabilidades biológicas se refieren a factores genéticos y neurobiológicos específicos que pueden predisponer a alguien a desarrollar trastornos de ansiedad. Ningún gen causa directamente la ansiedad o el pánico, pero nuestros genes pueden hacernos más susceptibles a la ansiedad e influir en la forma en que nuestro cerebro reacciona al estrés (Drabant et al., 2012; Gelernter & Stein, 2009; Smoller, Block, & Young, 2009). Las vulnerabilidades psicológicas se refieren a las influencias que tienen nuestras experiencias tempranas en la forma en que vemos el mundo. Si nos enfrentamos a factores de estrés imprevisibles o a experiencias traumáticas a edades tempranas, podemos llegar a ver el mundo como imprevisible e incontrolable, incluso peligroso (Chorpita & Barlow, 1998; Gunnar & Fisher, 2006). Las vulnerabilidades específicas se refieren a cómo nuestras experiencias nos llevan a enfocar y canalizar nuestra ansiedad (Suárez et al., 2009). Si aprendimos que la enfermedad física es peligrosa, tal vez a través de presenciar la reacción de nuestra familia cada vez que alguien se enferma, podemos centrar nuestra ansiedad en las sensaciones físicas. Si aprendimos que la desaprobación de los demás tiene consecuencias negativas, incluso peligrosas, como que nos griten o castiguen severamente por la más mínima ofensa, podríamos centrar nuestra ansiedad en la evaluación social. Si aprendemos que «el otro zapato puede caer» en cualquier momento, podemos centrar nuestra ansiedad en las preocupaciones sobre el futuro. Ninguna de estas vulnerabilidades causa directamente los trastornos de ansiedad por sí sola; en cambio, cuando todas estas vulnerabilidades están presentes y experimentamos algún estrés vital desencadenante, el resultado puede ser un trastorno de ansiedad (Barlow, 2002; Suárez et al., 2009). En las siguientes secciones, exploraremos brevemente cada uno de los principales trastornos basados en la ansiedad, que se encuentran en la quinta edición del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5) (APA, 2013).
Trastorno de Ansiedad Generalizada
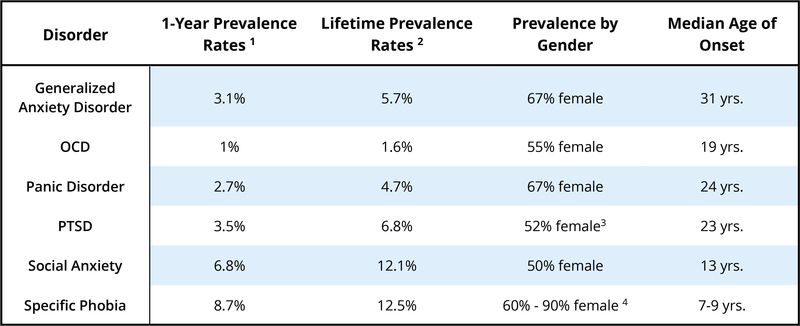
La mayoría de nosotros nos preocupamos alguna vez, y esta preocupación puede ser realmente útil para ayudarnos a planificar el futuro o asegurarnos de que recordamos hacer algo importante. La mayoría de nosotros podemos dejar de lado nuestras preocupaciones cuando necesitamos centrarnos en otras cosas o dejar de preocuparnos del todo cuando un problema ha pasado. Sin embargo, para una persona con trastorno de ansiedad generalizada (TAG), estas preocupaciones se vuelven difíciles, o incluso imposibles, de desactivar. Pueden preocuparse excesivamente por una serie de cosas diferentes, tanto menores como catastróficas. Los criterios del DSM-5 especifican que, para recibir el diagnóstico de trastorno de ansiedad generalizada, es necesario que la ansiedad y la preocupación excesivas de este tipo sean continuas durante al menos seis meses y que se produzcan durante una buena parte del día. Alrededor del 5,7% de la población ha cumplido los criterios del TAG en algún momento de su vida (Kessler, Berglund, et al., 2005), lo que lo convierte en uno de los trastornos de ansiedad más comunes (véase la Tabla 1).
¿Qué hace que una persona con TAG se preocupe más que la media? Las investigaciones demuestran que los individuos con TAG son más sensibles y están más atentos a posibles amenazas que las personas no ansiosas (Aikins & Craske, 2001; Barlow, 2002; Bradley, Mogg, White, Groom, & de Bono, 1999). Esto puede estar relacionado con experiencias estresantes tempranas, que pueden conducir a una visión del mundo como un lugar impredecible, incontrolable e incluso peligroso. Algunos han sugerido que las personas con TAG se preocupan como una forma de obtener cierto control sobre estas experiencias, de otro modo incontrolables o imprevisibles, y contra los resultados inciertos (Dugas, Gagnon, Ladouceur, & Freeston, 1998). Al repasar repetidamente en su mente todos los posibles escenarios de «¿Qué pasaría si…?», la persona puede sentir que es menos vulnerable a un resultado inesperado, lo que le da la sensación de que tiene cierto control sobre la situación (Wells, 2002). Otros han sugerido que las personas con TAG se preocupan como una forma de evitar sentirse angustiadas (Borkovec, Alcaine, & Behar, 2004). Por ejemplo, Borkovec y Hu (1990) descubrieron que los que se preocupaban cuando se enfrentaban a una situación estresante tenían menos excitación fisiológica que los que no se preocupaban, tal vez porque la preocupación les «distraía» de alguna manera.
El problema es que todo este «¿qué pasaría si?» no acerca a la persona a una solución o a una respuesta y, de hecho, puede alejarla de cosas importantes a las que debería prestar atención en ese momento, como terminar un proyecto importante. Muchos de los resultados catastróficos por los que se preocupan las personas con TAG son muy poco probables, por lo que cuando el acontecimiento catastrófico no se materializa, el acto de preocuparse se refuerza (Borkovec, Hazlett-Stevens, & Diaz, 1999). Por ejemplo, si una madre se pasa toda la noche preocupada por si su hija adolescente llegará a casa sana y salva de una noche de fiesta y la hija vuelve a casa sin incidentes, la madre podría atribuir fácilmente el regreso sano y salvo de su hija a su exitosa «vigilia». Lo que la madre no ha aprendido es que su hija habría vuelto a casa igual de segura si se hubiera centrado en la película que estaba viendo con su marido, en lugar de estar preocupada por las preocupaciones. De este modo, el ciclo de la preocupación se perpetúa y, en consecuencia, las personas con TAG suelen perderse muchos acontecimientos de su vida que de otro modo serían agradables.
Trastorno de Pánico y Agorafobia
¿Alguna vez ha estado a punto de sufrir un accidente o le han cogido por sorpresa de algún modo? Es posible que haya sentido una avalancha de sensaciones físicas, como un corazón acelerado, falta de aliento o sensaciones de hormigueo. Esta reacción de alarma se denomina respuesta de «lucha o huida» (Cannon, 1929) y es la reacción natural de su cuerpo ante el miedo, que le prepara para luchar o escapar en respuesta a una amenaza o peligro. Es probable que no te preocuparan demasiado estas sensaciones, porque sabías lo que las causaba. Pero imagina que esta reacción de alarma surgiera «de la nada», sin motivo aparente, o en una situación en la que no esperabas sentir ansiedad o miedo. Esto se denomina ataque de pánico «inesperado» o falsa alarma. Como no hay ninguna razón aparente para la reacción de alarma, puedes reaccionar a las sensaciones con un miedo intenso, tal vez pensando que estás teniendo un ataque al corazón, o que te estás volviendo loco, o incluso que te estás muriendo. Puede empezar a asociar las sensaciones físicas que sintió durante este ataque con este miedo y puede empezar a hacer todo lo posible para evitar tener esas sensaciones de nuevo.

Los ataques de pánico inesperados como éstos son la base del trastorno de pánico (TP). Sin embargo, para recibir un diagnóstico de TP, la persona no sólo debe tener ataques de pánico inesperados, sino que también debe experimentar una intensa ansiedad y evitación continuas relacionadas con el ataque durante al menos un mes, causando una angustia o interferencia significativa en sus vidas. Las personas con trastorno de pánico tienden a interpretar incluso las sensaciones físicas normales de forma catastrófica, lo que desencadena más ansiedad e, irónicamente, más sensaciones físicas, creando un círculo vicioso de pánico (Clark, 1986, 1996). La persona puede empezar a evitar una serie de situaciones o actividades que producen la misma excitación fisiológica que estaba presente durante los inicios de un ataque de pánico. Por ejemplo, alguien que experimentó una aceleración del corazón durante un ataque de pánico podría evitar el ejercicio o la cafeína. Alguien que experimentó sensaciones de asfixia podría evitar usar suéteres o collares de cuello alto. La evitación de estas señales corporales o somáticas internas del pánico se ha denominado evitación interoceptiva (Barlow & Craske, 2007; Brown, White, & Barlow, 2005; Craske & Barlow, 2008; Shear et al., 1997).
El individuo también puede haber experimentado un impulso abrumador de escapar durante el ataque de pánico inesperado. Esto puede llevar a una sensación de que ciertos lugares o situaciones -particularmente situaciones en las que no es posible escapar- no son «seguros». Estas situaciones se convierten en señales externas de pánico. Si la persona comienza a evitar varios lugares o situaciones, o sigue soportando estas situaciones pero lo hace con una cantidad significativa de aprensión y ansiedad, entonces la persona también tiene agorafobia (Barlow, 2002; Craske & Barlow, 1988; Craske & Barlow, 2008). La agorafobia puede causar un trastorno significativo en la vida de una persona, haciendo que se desvíe de su camino para evitar situaciones, como añadir horas a un viaje para evitar tomar el tren o sólo pedir comida para llevar para evitar tener que entrar en una tienda de comestibles. En un caso trágico visto por nuestra clínica, una mujer que sufría agorafobia no había salido de su apartamento durante 20 años y había pasado los últimos 10 años confinada en una pequeña zona de su apartamento, lejos de la vista del exterior. En algunos casos, la agorafobia se desarrolla en ausencia de ataques de pánico y, por tanto, es un trastorno independiente en el DSM-5. Pero la agorafobia suele acompañar al trastorno de pánico.
Alrededor del 4,7% de la población ha cumplido los criterios de EP o agorafobia a lo largo de su vida (Kessler, Chiu, Demler, Merikangas, & Walters, 2005; Kessler et al., 2006) (véase la Tabla 1). En todos estos casos de trastorno de pánico, lo que antes era una reacción de alarma natural adaptativa se convierte ahora en una falsa alarma aprendida y muy temida.
Fobia específica
La mayoría de nosotros podemos tener ciertas cosas que tememos, como las abejas, o las agujas, o las alturas (Myers et al., 1984). Pero, ¿qué ocurre si este miedo te consume tanto que no puedes salir en un día de verano, o conseguir las vacunas necesarias para ir a un viaje especial, o visitar a tu médico en su nueva consulta de la planta 26? Para cumplir los criterios de un diagnóstico de fobia específica, debe haber un miedo irracional a un objeto o situación específica que interfiera sustancialmente en la capacidad de funcionamiento de la persona. Por ejemplo, un paciente de nuestra clínica rechazó una prestigiosa y codiciada residencia artística porque requería pasar tiempo cerca de una zona boscosa, obligada a tener insectos. Otra paciente salía a propósito de su casa dos horas antes cada mañana para poder pasar por el patio vallado de su vecino antes de que dejaran salir a su perro por la mañana.
La lista de posibles fobias es asombrosa, pero se reconocen cuatro subtipos principales de fobia específica: el tipo de lesión a la sangre (BII), el tipo situacional (como los aviones, los ascensores o los lugares cerrados), el tipo de entorno natural para los acontecimientos que uno puede encontrar en la naturaleza (por ejemplo, las alturas, las tormentas y el agua) y el tipo animal.

Una quinta categoría «otros» incluye las fobias que no encajan en ninguno de los cuatro subtipos principales (por ejemplo, el miedo a atragantarse, a vomitar o a contraer una enfermedad). La mayoría de las reacciones fóbicas provocan una oleada de actividad en el sistema nervioso simpático y un aumento de la frecuencia cardíaca y la presión arterial, e incluso un ataque de pánico. Sin embargo, las personas con fobias de tipo BII suelen experimentar una marcada caída de la frecuencia cardíaca y la presión arterial y pueden incluso desmayarse. De este modo, las personas con fobias de tipo BII casi siempre difieren en su reacción fisiológica de las personas con otros tipos de fobia (Barlow & Liebowitz, 1995; Craske, Antony, & Barlow, 2006; Hofmann, Alpers, & Pauli, 2009; Ost, 1992). La fobia BII también se da en familias con más fuerza que cualquier otro trastorno fóbico que conozcamos (Antony & Barlow, 2002; Page & Martin, 1998). La fobia específica es uno de los trastornos psicológicos más comunes en los Estados Unidos, con un 12,5% de la población que informa de una historia de miedos a lo largo de la vida lo suficientemente significativa como para ser considerada una «fobia» (Arrindell et al., 2003; Kessler, Berglund, et al., 2005) (véase la Tabla 1). La mayoría de las personas que sufren una fobia específica suelen tener múltiples fobias de varios tipos (Hofmann, Lehman, & Barlow, 1997).
Trastorno de Ansiedad Social (Fobia Social)
Muchas personas se consideran tímidas, y la mayoría de la gente encuentra la evaluación social incómoda en el mejor de los casos, o dar un discurso algo mortificante. Sin embargo, sólo una pequeña proporción de la población teme este tipo de situaciones de forma tan significativa como para merecer un diagnóstico de trastorno de ansiedad social (TAS) (APA, 2013). El TAS es más que una timidez exagerada (Bogels et al., 2010; Schneier et al., 1996). Para recibir un diagnóstico de TAS, el miedo y la ansiedad asociados a las situaciones sociales deben ser tan fuertes que la persona las evite por completo o, si no es posible evitarlas, las soporte con mucha angustia. Además, el miedo y la evitación de las situaciones sociales deben interferir en la vida diaria de la persona o limitar seriamente su funcionamiento académico o laboral. Por ejemplo, una paciente de nuestra clínica puso en peligro su perfecta media de 4,0 puntos porque no pudo completar una presentación oral requerida en una de sus clases, lo que le hizo suspender el curso. El miedo a la evaluación negativa puede hacer que alguien rechace repetidamente las invitaciones a eventos sociales o que evite mantener conversaciones con la gente, lo que conduce a un aislamiento cada vez mayor.
Las situaciones sociales específicas que desencadenan la ansiedad y el miedo van desde las interacciones individuales, como iniciar o mantener una conversación, hasta las situaciones basadas en el rendimiento, como dar un discurso o actuar en un escenario, pasando por la asertividad, como pedir a alguien que cambie comportamientos perturbadores o indeseables. El miedo a la evaluación social puede extenderse incluso a cosas como utilizar los baños públicos, comer en un restaurante, rellenar formularios en un lugar público o incluso leer en un tren. Cualquier tipo de situación que pueda llamar la atención sobre la persona puede convertirse en una situación social temida. Por ejemplo, una de nuestras pacientes se desvivía por evitar cualquier situación en la que tuviera que utilizar un baño público por miedo a que alguien la oyera en el retrete y pensara que era repugnante. Si el miedo se limita a situaciones basadas en el rendimiento, como hablar en público, se asigna un diagnóstico de TAE de rendimiento solamente.
¿Qué hace que alguien tenga tanto miedo a las situaciones sociales? La persona puede haber aprendido al crecer que la evaluación social en particular puede ser peligrosa, creando una vulnerabilidad psicológica específica para desarrollar ansiedad social (Bruch & Heimberg, 1994; Lieb et al., 2000; Rapee & Melville, 1997). Por ejemplo, los cuidadores de la persona pueden haberla criticado y castigado con dureza incluso por el más mínimo error, tal vez incluso castigándola físicamente.

O bien, alguien puede haber experimentado un trauma social que tenga efectos duraderos, como ser intimidado o humillado. Curiosamente, un grupo de investigadores descubrió que el 92% de los adultos de su muestra de estudio con fobia social experimentaron burlas e intimidaciones graves en la infancia, en comparación con sólo el 35% al 50% entre las personas con otros trastornos de ansiedad (McCabe, Antony, Summerfeldt, Liss, & Swinson, 2003). Otra persona puede reaccionar tan fuertemente a la ansiedad provocada por una situación social que tiene un ataque de pánico inesperado. Este ataque de pánico se asocia entonces (respuesta condicionada) con la situación social, lo que hace que la persona tema entrar en pánico la próxima vez que se encuentre en esa situación. Sin embargo, esto no se considera EP porque el miedo de la persona se centra más en la evaluación social que en tener ataques de pánico inesperados, y el miedo a tener un ataque se limita a las situaciones sociales. Hasta el 12,1% de la población general sufre fobia social en algún momento de su vida (Kessler, Berglund, et al., 2005), lo que la convierte en uno de los trastornos de ansiedad más comunes, sólo superado por la fobia específica (véase la Tabla 1).
Trastorno de estrés postraumático
Con las historias de guerra, desastres naturales y agresiones físicas y sexuales que dominan las noticias, está claro que el trauma es una realidad para muchas personas. Muchos traumas individuales que ocurren cada día ni siquiera llegan a los titulares, como un accidente de coche, el abuso doméstico o la muerte de un ser querido. Sin embargo, aunque muchas personas se enfrentan a sucesos traumáticos, no todos los que se enfrentan a un trauma desarrollan un trastorno. Algunos, con la ayuda de la familia y los amigos, son capaces de recuperarse y continuar con sus vidas (Friedman, 2009). Sin embargo, para algunos, los meses y años posteriores a un trauma están llenos de recuerdos intrusivos del suceso, una sensación de miedo intenso a que pueda ocurrir otro suceso traumático o una sensación de aislamiento y adormecimiento emocional. Pueden adoptar una serie de comportamientos destinados a protegerse de la vulnerabilidad o la inseguridad, como escudriñar constantemente su entorno en busca de señales de peligro potencial, no sentarse nunca de espaldas a la puerta o no permitirse estar solo en ningún sitio. Esta reacción duradera al trauma es lo que caracteriza al trastorno de estrés postraumático (TEPT).
El diagnóstico de TEPT comienza con el propio acontecimiento traumático. Un individuo debe haber estado expuesto a un acontecimiento que implique la muerte real o la amenaza de muerte, lesiones graves o violencia sexual. Para recibir un diagnóstico de TEPT, la exposición al suceso debe incluir la experiencia directa del suceso, ser testigo del suceso que le ocurrió a otra persona, saber que el suceso le ocurrió a un familiar o amigo cercano, o tener una exposición repetida o extrema a los detalles del suceso (como en el caso de los socorristas). Posteriormente, la persona vuelve a experimentar el suceso a través de recuerdos intrusivos y pesadillas. Algunos recuerdos pueden ser tan vívidos que la persona tiene la sensación de volver a vivir el suceso, lo que se conoce como flashback. El individuo puede evitar cualquier cosa que le recuerde el trauma, incluyendo conversaciones, lugares o incluso tipos específicos de personas. Puede sentirse emocionalmente insensible o restringir su capacidad de sentir, lo que puede interferir en sus relaciones interpersonales. La persona puede no ser capaz de recordar ciertos aspectos de lo sucedido durante el evento. Puede tener la sensación de que su futuro se ha acortado, de que nunca se casará, ni tendrá una familia, ni vivirá una vida larga y plena. Pueden estar nerviosos o asustarse fácilmente, estar hipervigilantes a su entorno y enfadarse rápidamente. La prevalencia del TEPT en el conjunto de la población es relativamente baja, ya que el 6,8% ha experimentado un TEPT en algún momento de su vida (Kessler, Berglund, et al., 2005) (véase la Tabla 1). El combate y la agresión sexual son los traumas precipitantes más comunes (Kessler, Sonnega, Bromet, Hughes, & Nelson, 1995). Mientras que el TEPT se categorizaba anteriormente como un Trastorno de Ansiedad, en la versión más reciente del DSM (DSM-5; APA, 2013) se ha reclasificado bajo la categoría más específica de Trastornos Relacionados con el Trauma y el Estrés.
Una persona con TEPT es particularmente sensible a las señales tanto internas como externas que sirven como recordatorios de su experiencia traumática. Por ejemplo, como vimos en el TP, las sensaciones físicas de excitación presentes durante el trauma inicial pueden llegar a ser amenazantes en sí mismas, convirtiéndose en un poderoso recordatorio del suceso. Alguien puede evitar ver películas intensas o emotivas para evitar la experiencia de excitación emocional. Evitar las conversaciones, los recordatorios o incluso la propia experiencia de la emoción también puede ser un intento de evitar el desencadenamiento de las señales internas. Los estímulos externos que estaban presentes durante el trauma también pueden convertirse en fuertes desencadenantes. Por ejemplo, si una mujer es violada por un hombre que lleva una camiseta roja, puede desarrollar una fuerte reacción de alarma ante la visión de camisas rojas, o quizás incluso de forma más indiscriminada ante cualquier cosa con un color rojo similar. Un veterano de combate que experimentó un fuerte olor a gasolina durante un ataque con una bomba en la carretera puede tener una intensa reacción de alarma cuando echa gasolina en casa. Los individuos con una vulnerabilidad psicológica hacia la visión del mundo como incontrolable e impredecible pueden luchar particularmente con la posibilidad de futuros eventos traumáticos impredecibles adicionales, alimentando su necesidad de hipervigilancia y evitación, y perpetuando los síntomas del TEPT.
Trastorno obsesivo-compulsivo
¿Ha tenido alguna vez un pensamiento extraño en su mente, como imaginarse al extraño a su lado desnudo? O tal vez pasó por delante de un cuadro torcido en la pared y no pudo resistirse a enderezarlo. La mayoría de las personas tienen pensamientos extraños de vez en cuando e incluso pueden tener algunos comportamientos «compulsivos», especialmente cuando están estresados (Boyer & Liénard, 2008; Fullana et al., 2009). Pero para la mayoría de las personas, estos pensamientos no son más que una rareza pasajera, y los comportamientos se hacen (o no se hacen) sin pensarlo dos veces. Sin embargo, para una persona con trastorno obsesivo-compulsivo (TOC), estos pensamientos y comportamientos compulsivos no aparecen y desaparecen. Por el contrario, los pensamientos extraños o inusuales se toman como algo mucho más importante y real, tal vez incluso algo peligroso o aterrador. El impulso de llevar a cabo algún comportamiento, como enderezar un cuadro, puede llegar a ser tan intenso que es casi imposible no llevarlo a cabo, o provoca una ansiedad importante si no se puede realizar. Además, una persona con TOC puede preocuparse por la posibilidad de que la conducta no se haya llevado a cabo hasta el final y sentirse obligada a repetirla una y otra vez, quizás varias veces antes de quedar «satisfecha».

Para recibir un diagnóstico de TOC, una persona debe experimentar pensamientos obsesivos y/o compulsiones que parezcan irracionales o sin sentido, pero que siguen viniendo a su mente. Algunos ejemplos de obsesiones son los pensamientos de duda (como dudar de que una puerta esté cerrada o de que un electrodoméstico esté apagado), los pensamientos de contaminación (como pensar que tocar casi cualquier cosa puede provocar cáncer), o los pensamientos o imágenes agresivas no provocadas o sin sentido. Las compulsiones pueden llevarse a cabo en un intento de neutralizar algunos de estos pensamientos, proporcionando un alivio temporal de la ansiedad que provocan las obsesiones, o pueden ser absurdas en sí mismas. En cualquier caso, las compulsiones se distinguen porque deben ser repetitivas o excesivas, la persona se siente «impulsada» a llevar a cabo la conducta y siente una gran angustia si no puede realizarla. Algunos ejemplos de conductas compulsivas son el lavado repetitivo (a menudo en respuesta a las obsesiones de contaminación), la comprobación repetitiva (cerraduras, picaportes, electrodomésticos, a menudo en respuesta a las obsesiones de duda), el orden y la disposición de las cosas para garantizar la simetría, o hacer las cosas de acuerdo con un ritual o una secuencia específica (como vestirse o prepararse para ir a la cama en un orden específico). Para cumplir los criterios de diagnóstico del TOC, las obsesiones y/o compulsiones deben ocupar una parte importante del tiempo de la persona, al menos una hora al día, y deben causar un malestar significativo o un deterioro del funcionamiento. Aproximadamente el 1,6% de la población ha cumplido los criterios del TOC a lo largo de su vida (Kessler, Berglund, et al., 2005) (véase la Tabla 1). Mientras que el TOC se categorizaba anteriormente como un Trastorno de Ansiedad, en la versión más reciente del DSM (DSM-5; APA, 2013) se ha reclasificado bajo la categoría más específica de Trastornos Obsesivo-Compulsivos y Relacionados.
Las personas con TOC a menudo confunden tener un pensamiento intrusivo con su potencial para llevar a cabo el pensamiento. Mientras que la mayoría de las personas, cuando tienen un pensamiento extraño o aterrador, son capaces de dejarlo pasar, una persona con TOC puede quedarse «atascada» en el pensamiento y tener un miedo intenso a perder el control y actuar en consecuencia. O lo que es peor, creen que tener el pensamiento es tan malo como hacerlo. Esto se denomina fusión pensamiento-acción. Por ejemplo, una de nuestras pacientes estaba atormentada por pensamientos de que podría causar daño a su hija pequeña. Experimentaba imágenes intrusivas en las que se veía arrojando café caliente a la cara de su hija o empujando su cara bajo el agua cuando la bañaba. Estas imágenes eran tan aterradoras para la paciente que ya no se permitía ningún contacto físico con su hija y la dejaba al cuidado de una niñera si su marido u otra familia no estaban disponibles para «supervisarla». En realidad, lo último que quería hacer era dañar a su hija, y no tenía la intención ni el deseo de actuar en base a los pensamientos e imágenes agresivas, ni nadie con TOC actúa en base a estos pensamientos, pero estos pensamientos le resultaban tan horribles que hacía todo lo posible para evitar la posibilidad de llevarlos a cabo, incluso si eso significaba no poder sostener, acunar o abrazar a su hija. Estos son los tipos de luchas que las personas con TOC afrontan cada día.
Tratamientos para la ansiedad y los trastornos relacionados
A lo largo de los años se han desarrollado muchos tratamientos exitosos para la ansiedad y los trastornos relacionados. Se ha comprobado que los medicamentos (ansiolíticos y antidepresivos) son beneficiosos para otros trastornos además de la fobia específica, pero las tasas de recaída son altas una vez que se suspenden los medicamentos (Heimberg et al., 1998; Hollon et al., 2005), y algunas clases de medicamentos (tranquilizantes menores o benzodiacepinas) pueden crear hábito.

Las terapias cognitivo-conductuales basadas en la exposición (TCC) son tratamientos psicosociales eficaces para los trastornos de ansiedad, y muchas muestran mayores efectos de tratamiento que la medicación a largo plazo (Barlow, Allen, & Basden, 2007; Barlow, Gorman, Shear, & Woods, 2000). En la TCC, se enseña a los pacientes habilidades para ayudar a identificar y cambiar los procesos de pensamiento, las creencias y los comportamientos problemáticos que tienden a empeorar los síntomas de ansiedad, y se practica la aplicación de estas habilidades a situaciones de la vida real mediante ejercicios de exposición. Los pacientes aprenden cómo las «valoraciones» o pensamientos automáticos que tienen sobre una situación afectan tanto a cómo se sienten como a cómo se comportan. Del mismo modo, los pacientes aprenden cómo la realización de determinados comportamientos, como evitar situaciones, tiende a reforzar la creencia de que la situación es algo que hay que temer. Un aspecto clave de la TCC son los ejercicios de exposición, en los que el paciente aprende a acercarse gradualmente a las situaciones que le resultan temibles o angustiosas, con el fin de desafiar sus creencias y aprender nuevas asociaciones menos temibles sobre estas situaciones.
Típicamente, entre el 50% y el 80% de los pacientes que reciben fármacos o TCC mostrarán una buena respuesta inicial, siendo el efecto de la TCC más duradero. Los avances más recientes en el tratamiento de los trastornos de ansiedad se centran en intervenciones novedosas, como el uso de ciertos medicamentos para potenciar el aprendizaje durante la TCC (Otto et al., 2010), y los tratamientos transdiagnósticos que se dirigen a las vulnerabilidades centrales y subyacentes (Barlow et al., 2011). A medida que avancemos en el conocimiento de la ansiedad y los trastornos relacionados, también avanzarán nuestros tratamientos, con la esperanza de que para las muchas personas que sufren estos trastornos, la ansiedad pueda volver a ser algo útil y adaptativo, en lugar de algo debilitante.