Schlüsselwörter
Nekrotisierende Fasziitis; Chirurgisches Débridement
Einleitung
Die Prognose der nekrotisierenden Fasziitis hängt vom Zeitpunkt der Behandlung ab. Die Krankheit besteht aus einer Infektion der oberflächlichen und tiefen Faszien und breitet sich sehr schnell aus. Die Hand, die häufig Wunden ausgesetzt ist, ist ein wichtiges Einfallstor für die Infektion (Abbildung 1).
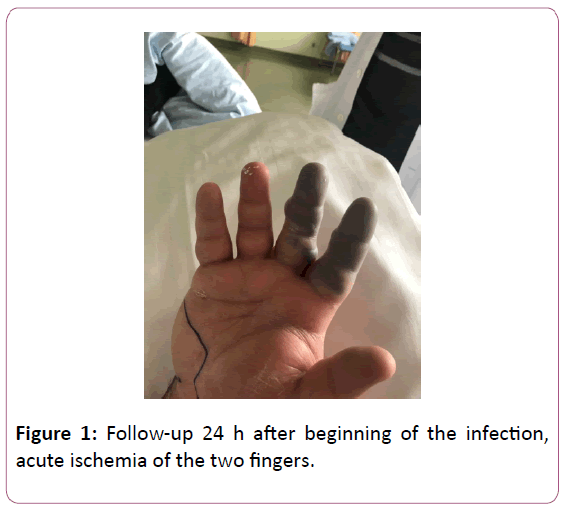
Abbildung 1: Nachuntersuchung 24 h nach Beginn der Infektion, akute Ischämie der beiden Finger.
Handchirurgen müssen ständig auf die Diagnose dieser schweren Infektion achten . Verursacht durch gram-positive Bazillen (meist beta-hämolytische Streptokokken der Gruppe A), kann die nekrotisierende Fasziitis polymikrobiell oder monomikrobiell sein (Abbildung 2A und B) .
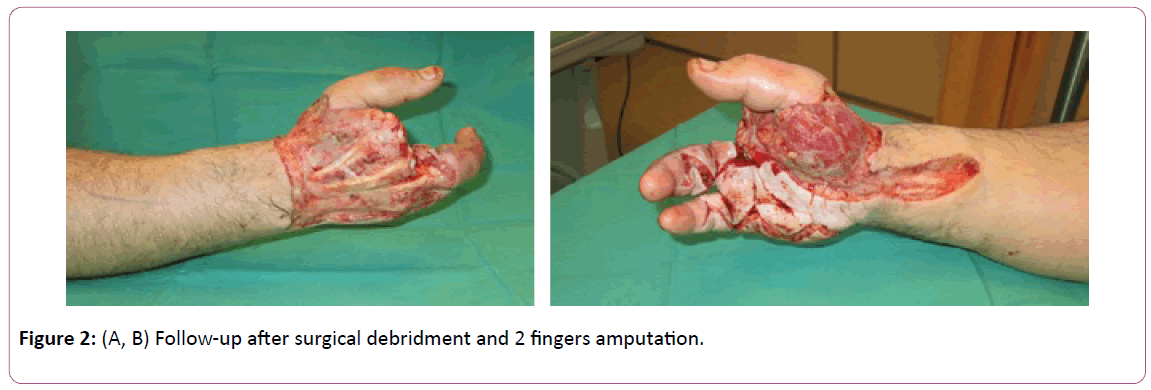
Abbildung 2: (A, B) Nachuntersuchung nach chirurgischem Debridement und Amputation von 2 Fingern.
Früherkennung und aggressives chirurgisches Debridement sind am wichtigsten. Die Amputations- und Sterblichkeitsraten sind nach wie vor hoch. Anhand einer Fallbesprechung werden wir die für die Diagnose und die chirurgische Behandlung zur Verfügung stehenden Instrumente wiederholen.
Fallbericht
Der Fall betrifft einen 52-jährigen Patienten, der sich in der Regel in guter gesundheitlicher Verfassung befand und infolge von Läsionen, die durch Kratzen an einem Ekzem verursacht wurden, mit Wunden am fünften Finger der rechten Hand in Zone 2 der Handfläche vorstellte. Er stellte sich in der Notaufnahme mit einem Erythem und einer Schwellung der Hand vor. An der Basis des zweiten und dritten Fingers wurden interdigitale Blasen beobachtet (Abbildung 3A und B). Der Patient ließ eine CT-Untersuchung durchführen, die keine tiefe Ansammlung zeigte.
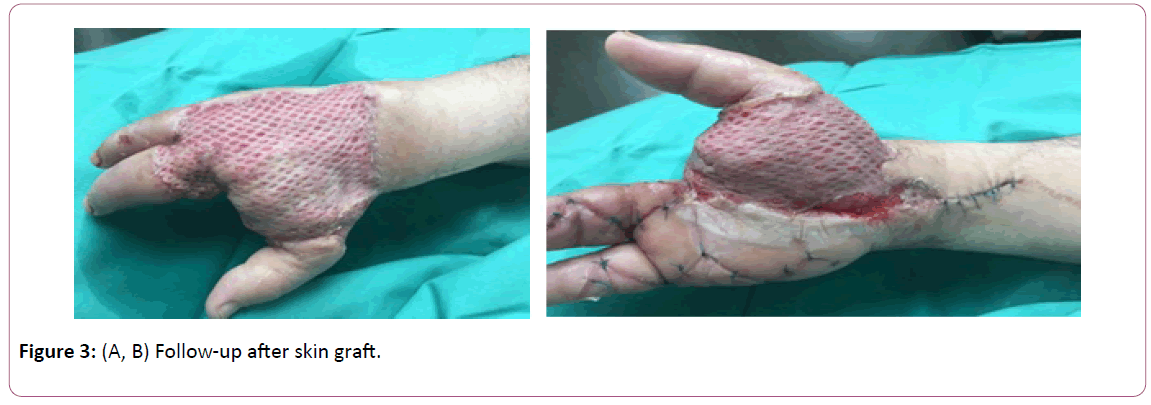
Abbildung 3: (A, B) Nachuntersuchung nach Hauttransplantation.
Er wurde daher in unserer Abteilung zur intravenösen Antibiotikatherapie mit der Diagnose Zellulitis stationär aufgenommen. 24 Stunden später stellte sich der Patient mit einer akuten Ischämie des 2. und 3. Fingers vor. Sein LRINEC-Score betrug 6 (CRP >150 mg/L, WBC 18, Hämoglobin 13 g/dL, Natrium >135 mmol/L, Kreatinin <141, Glukose <10). Angesichts des schlechten klinischen Verlaufs wurde eine chirurgische Notfallbehandlung veranlasst. Im Operationssaal wurden Haut, Hautgewebe und Faszien reseziert. Das Material wurde spontan in die Pathologie geschickt. Der Befund war positiv für eine nekrotisierende Fasziitis. In diesem Zusammenhang wurde die gesamte Haut auf dem Handrücken und der Handfläche entfernt, und die beiden ischämischen Finger wurden amputiert. Eine chirurgische Revision wurde 48 Stunden später geplant, um einen zufriedenstellenden lokalen Fortschritt zu bestätigen und die Resektionsränder zu überprüfen. Wir haben auch die Knochen des zweiten und dritten Mittelhandknochens reseziert, um ein besseres funktionelles Ergebnis zu erzielen. In der Zwischenzeit erhielt der Patient IV-Antibiotika mit Coamoxicillin und Clindamycin. Die bakteriologische Untersuchung ergab einen positiven Befund für Streptococcus pyogenes der Gruppe A. Anschließend legten wir einen VAC-Verband an, und der Patient erhielt ein dünnes Hauttransplantat, das den gesamten Bereich des anfänglichen Debridements abdeckte. Bei der Nachuntersuchung nach sechs Monaten war die Haut des Patienten gut verheilt und er hatte sich an die Benutzung seiner Hand gewöhnt. Klinisch hatte er einen Kapandji-Score von 10, ein Jamar-Test ergab 44 % im Vergleich zur anderen Seite. Er hatte seine Arbeit wieder aufgenommen.
Diskussion
In unserem klinischen Fall haben wir zunächst eine Zellulitis in Betracht gezogen; angesichts des schlechten klinischen Verlaufs wurde die Diagnose einer nekrotisierenden Fasziitis gestellt. Eine verzögerte Diagnose ist bei dieser Infektion normal. Wong et al. erstellten den Labor-Risikoindikator für nekrotisierende Fasziitis (LRINEC-Score), um unsere Diagnose zu unterstützen. Dieser Score berücksichtigt die CRP-, WBC-, Hämoglobin-, Natrium- und Kreatininwerte. Ein Score >6 hat einen PPV von 92 %. In unserem Fall wurde auf der Suche nach einer tiefen Ansammlung eine CT-Untersuchung durchgeführt, die jedoch letztlich nur die chirurgische Behandlung verzögerte. Mehrere Serien in der Literatur haben die Rolle eines CT-Scans bei dieser Krankheit untersucht. McGillicuddy et al. haben einen bildgebenden Score von 5 festgelegt (Abbildung 4).
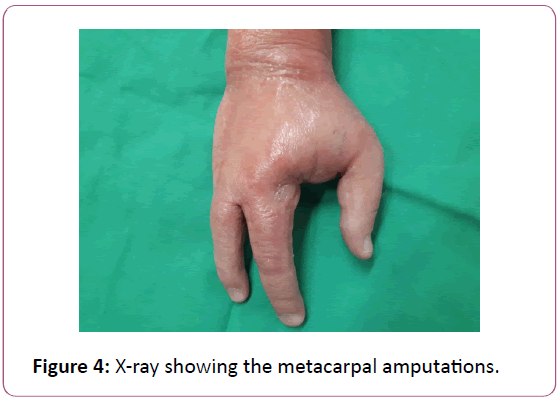
Abbildung 4: Röntgenbild der Mittelhandamputationen.
Ödeme der Faszien und Muskeln entsprechen 4 Punkten, Flüssigkeitsansammlungen 3 Punkten, Lymphadenopathie 2 Punkten und subkutane Ödeme 1 Punkt. Bei einem Score >6 lag die Sensitivität bei 86 %, die Spezifität bei 92 %, der PPV bei 63 % und der NPV bei 86 %. Einige Autoren untersuchten die MRT und kamen zu dem Schluss, dass es schwierig ist, zwischen der Diagnose einer nekrotisierenden Fasziitis und einer Weichteilinfektion zu unterscheiden (Abbildung 5).
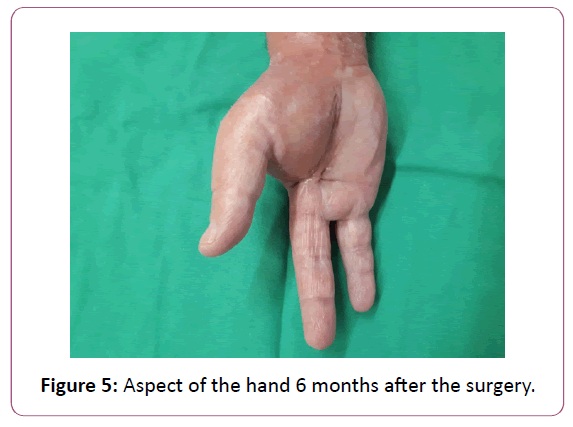
Abbildung 5: Aspekt der Hand 6 Monate nach der Operation.
Bei klinischem Verdacht, Erythem, Hitze, Krepitus und raschem Fortschreiten der Erkrankung kann ein Laborscore hilfreich sein, ein bildgebendes Verfahren ist jedoch nicht indiziert; außerdem ist es wichtig, keine Zeit zu verlieren und stattdessen eine chirurgische Behandlung in Betracht zu ziehen.
Bei unserem Patienten wurden zwei Débridements durchgeführt, bevor ein VAC-Verband (Negative Pressure Wound Therapy) angelegt wurde. In der Literatur wird in den meisten Serien von durchschnittlich zwei Debridement-Verfahren pro Patient, einer Amputationsrate von etwa 20 % und einer Sterblichkeitsrate von etwa 20 % ausgegangen. In unserem Fall mussten wir zwei Finger amputieren und eine Knochenresektion der Mittelhandknochen 2 und 3 durchführen. Die VAC-Therapie wird im Anschluss an eine nekrotisierende Fasziitis diskutiert. Sie isoliert die Wunde, verringert den Zeitaufwand für die Pflege der Wunden und erhöht den Komfort für den Patienten. Sobald die Granulation ausreichend war, führten wir eine dünne Hauttransplantation anstelle eines Lappens durch. Dieses Verfahren ist einfach und schnell und scheint angesichts des Infektionsrisikos sicherer zu sein. Bei der Nachuntersuchung nach sechs Monaten war die Haut unseres Patienten gut verheilt, und er hatte sich gut an den Alltag gewöhnt. Dieses Ergebnis erforderte eine spezielle Betreuung durch einen Handchirurgen, einen Spezialisten für Infektionskrankheiten, einen Ergotherapeuten und einen Physiotherapeuten.
Schlussfolgerung
Die nekrotisierende Fasziitis der Hand ist eine seltene Erkrankung; angesichts der funktionellen Auswirkungen und des hohen Amputationsrisikos muss sie bei der Diagnose einer schweren Infektion berücksichtigt werden. Die Behandlung umfasst einen chirurgischen Eingriff mit einem umfangreichen Debridement und gegebenenfalls einer Amputation. Die VAC-Therapie unterstützt die Bildung von Granulationsgewebe, bevor ein definitiver Eingriff zur Abdeckung der Haut durchgeführt wird.
- Aakash C, Michael DW, Bradley P (2014) Necrotizing fasciitis. J Hand Surg Am 39: 1598-1601.
- Chin-Ho W, Yi-Shi W (2005) The diagnosis of necrotizing fasciitis. Curr Opin Infect Dis 18: 101-106.
- Rukshini P, Jason Chan M, Shanker P (2009) Nekrotisierende Fasziitis. Can Fam Physician 55: 981-987.
- Koshy J, Bell B (2018) Hand infections. J Hand Surg Am.
- Lucas S Mc D, Mary B, Eric H, Leo K (2011) Hand infections. J Hand Surg 36A: 1403-1412.
- Jinn-Ming W, Hwee-Kheng L (2014) Necrotizing fasciitis: eight-year experience and literature review. Braz J Infect Dis 18: 137-143.
- Chin-Ho W, Lay-Wai K, Kien Seng H (2004) The LRINEC (Laboratory Risk Indicator for Necrotizing Fasciitis) score: Ein Instrument zur Unterscheidung der nekrotisierenden Fasziitis von anderen Weichteilinfektionen. Crit Care Med 32: 1535-1541.
- Wysoski MG, Santora TA, Shah RM, Friedman AC (1997) Nekrotisierende Fasziitis: CT characteristics. Radiology 203: 859-863.
- Nikos Z, George CV, Hmed S, Hasan A (2010) Diagnosis of necrotizing soft tissue infections by computed tomography. Arch Sur 145: 452-455.
- Gillicuddy EM, Andrew L, Kevin S, Lewis K, Adrian M (2011) Development of a computed tomography-based scoring system for necrotizing soft-tissue infections. Injury, Infection and Critical Care 70: 894-899.
- Ali SZ, Srinivasan S, Peh WCG (2014) MRI in necrotizing fasciitis of the extremities. Br J Radiol 87: 20130560.
- Kim KT, Kim JY, Wan Lee J, Kim JY (2011) Can necrotizing fasciitis is differentiated from nonnecrotizing infectious fasciitis with MR imaging? Radiology 259: 816-824.
- Wen-Shyan H, Shan-Chin H, Chun-Sheng H (2006) Use of vacuum-assisted wound closure to manage limb wounds in patients suffering from acute necrotizing fasciitis. Asian J Surg 29: 135-139.