„Wie deckt man die Spenderstelle ab?“ Diese Frage taucht immer wieder auf, wenn ich über die Stanztransplantationstechnik spreche, die wir in unserer Klinik anwenden. Und es ist eine wichtige Frage, denn wir müssen die Pflege der neuen Wunde, die wir erzeugt haben, optimieren, um eine weitere Wunde zu heilen. Unsere Prioritäten sind die Vermeidung von Schmerzen, die Kontrolle von Blutungen und Exsudat und die Förderung einer schnellen und vollständigen Epithelisierung.
Die Idee, diesen Beitrag zu schreiben, kam mir, als ich eine kürzlich erschienene Übersicht über die an der Entnahmestelle verwendeten Verbände las.1
Bevor ich fortfahre, möchte ich daran erinnern, dass die am weitesten verbreitete Art von Hauttransplantaten mit partieller Dicke das mit einem Dermatom gewonnene Netztransplantat ist. In unserer Praxis, in der wir überwiegend Beinwunden behandeln, verwenden wir jedoch Stanztransplantate (siehe Beitrag: „Arten von Transplantaten zur Deckung chronischer Wunden: Welches Transplantat sollten Sie wählen“). Die Transplantate können mit einer Stanze, einer Skalpellklinge oder einer Kürette gewonnen werden.
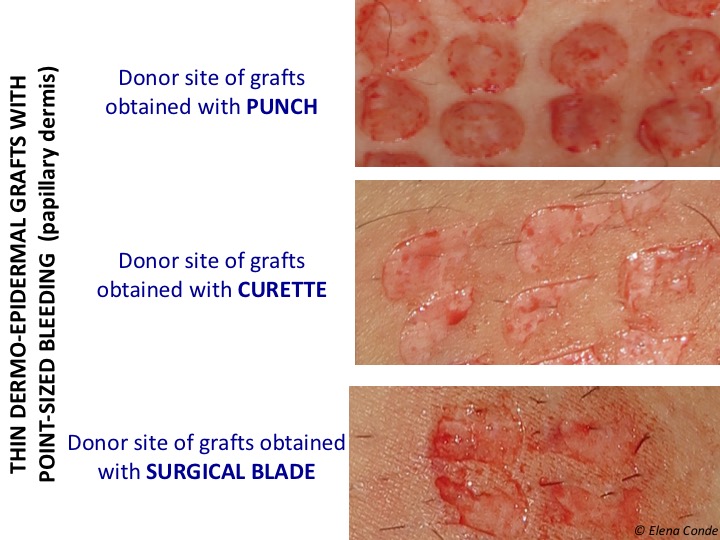
Die Blutungen in den drei Fällen werden punktförmig sein, weil wir die papilläre Dermis erreichen (siehe Beitrag: „Unterschiede zwischen Epidermistransplantaten und dermo-epidermalen Stanztransplantaten“). Das Vorhandensein mehrerer freier Nervenendigungen in der dermo-epidermalen Verbindung, die nach der Entnahme des dünnen Hauttransplantats freigelegt oder beschädigt werden, erklärt die Schmerzen an der Spenderstelle.
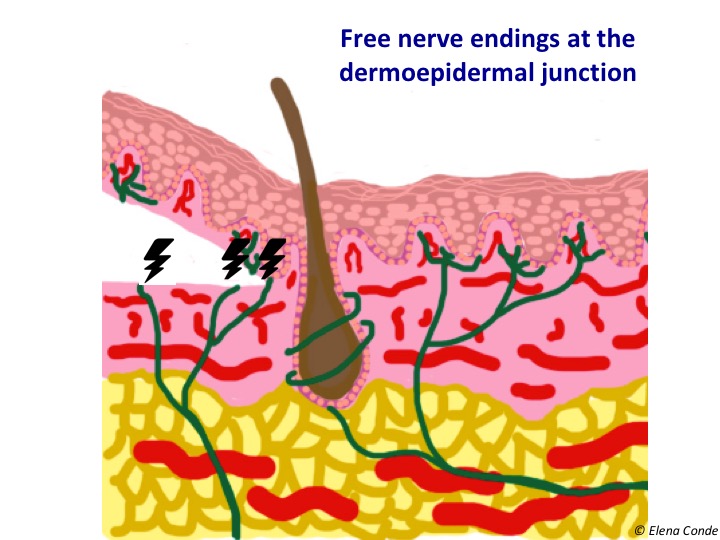
Trotz der unterschiedlichen Techniken zur Gewinnung dünner Spalthauttransplantate gelten die Empfehlungen für die Pflege der Entnahmestelle für alle.
Da es keinen Konsens gibt und das Protokoll für die Pflege der Entnahmestelle je nach Wundklinik variieren kann, wollen wir zunächst sehen, was die Studien sagen. Später werde ich Ihnen sagen, was wir in unserer Wundklinik tun.
Zurück zu der Übersichtsarbeit1 , die die interessante Frage beantworten sollte: Welcher Verband ist am wirksamsten bei der Verringerung von Schmerzen und der Beschleunigung der Heilung der Transplantat-Entnahmestelle? Fünfunddreißig Artikel (von klinischen Studien bis zu Fallserien) wurden in die Untersuchung einbezogen. In allen Studien wurden Schmerzskalen verwendet, aber die Art der Skala und der Zeitpunkt der Messung waren sehr unterschiedlich. In keiner der Studien wurden die verwendeten Schmerzmittel detailliert beschrieben, eine wesentliche Variable in dieser Art von Studien. Auch die Definition der vollständigen Heilung variierte von Studie zu Studie. Um auf die objektive Frage der Überprüfung zurückzukommen und die Einschränkungen der Studie bei der Durchführung von Vergleichen zu berücksichtigen, hat kein Verband eine Überlegenheit gezeigt. Dennoch lassen sich aus dieser Übersicht interessante Schlussfolgerungen ziehen:
- Die meisten Arbeiten, in denen die trockene Heilung mit der Verwendung von Verbänden verglichen wird, die ein feuchtes Milieu im Wundbett aufrechterhalten sollen, stellen eine bessere Schmerzkontrolle und eine schnellere Heilung in der zweiten Gruppe fest.
- Obwohl ein Verband in den ersten Tagen nach dem Eingriff eine stärkere Schmerzreduzierung bewirken kann, muss seine Absorptionskraft und die daraus resultierende Häufigkeit der bis zur vollständigen Epithelisierung erforderlichen Verbandwechsel berücksichtigt werden. Eine klinische Studie2 , in der Polyurethanfolie mit Alginat verglichen wurde, unterstreicht beispielsweise, dass erstere zwar eine stärkere anfängliche schmerzlindernde Wirkung aufweist, dass aber die blutstillende Wirkung und das Exsudatmanagement mit weniger Verbandwechseln Alginat zu einer interessanten Alternative machen, auch wenn es keine signifikanten Unterschiede in der Zeit bis zur vollständigen Epithelisierung gibt (21,9 Tage in der Polyurethanfoliengruppe gegenüber 18,8 in der Alginatgruppe).
- Der sekundäre Verband ist ebenfalls wichtig, um die Mikroumgebung der Wunde zu regulieren, und wird in den Studien in der Regel nicht näher beschrieben.
- Wenn sich der Heilungsprozess weiterentwickelt, wäre es interessant, die Art des Verbandes je nach den Bedürfnissen der Wunde und des Patienten zu ändern, wobei der Komfort immer im Vordergrund stehen sollte.
„Schnelle Epithelisierung und Schmerzkontrolle“ sollte unser Ziel bei der Spenderstelle sein. Bevor ich mich auf unsere Erfahrungen konzentriere, möchte ich auf eine sehr interessante Strategie eingehen, die gerade veröffentlicht wurde: die Reste des Laminartransplantats werden in sehr kleine Fragmente zerkleinert (Wunden sind unregelmäßig und es gibt in der Regel überschüssiges Gewebe vom Transplantat) und gleichmäßig auf der gesamten Oberfläche der Spenderstelle verteilt, bevor sie mit einem Kalziumalginatverband abgedeckt werden.3 Die Autoren stellen eine klinische Studie mit 96 Patienten vor. Es wurde eine durchschnittliche Verkürzung der Zeit bis zur vollständigen Epithelisierung um 4 Tage festgestellt (9,1 Tage in der Behandlungsgruppe und 13,1 Tage in der Kontrollgruppe), unabhängig von der Größe der Spenderstelle. Der Vorteil bei der Epithelisierung könnte mit der Freisetzung von Keratinozyten, Wachstumsfaktoren und anderen Zytokinen auf dem Wundbett zusammenhängen. In der Tat ist dies das Verhalten, das auch bei den Stanztransplantaten zu beobachten ist, die die Heilung beschleunigen, obwohl keine angemessene Transplantataufnahme im Wundbett erreicht wird. Zweifellos ist der ausgezeichnete Vorschlag dieser Autoren ein sehr effizienter Weg, um Gewebe nicht zu verschwenden!
Und nun willkommen in unserer Wundklinik! Dies ist der Operationstisch mit dem Material, das zur Entnahme der Transplantate (in diesem Fall mit der Skalpellklinge) und zur Abdeckung der Spenderstelle erforderlich ist. Wir verwenden einen Kalziumalginatverband als Primärverband (den wir in der Regel in mehreren Schichten anlegen) und Gaze mit Klebstoff als Sekundärverband. Wir versuchen immer, die Verbände unter lokalem Druck anzulegen.
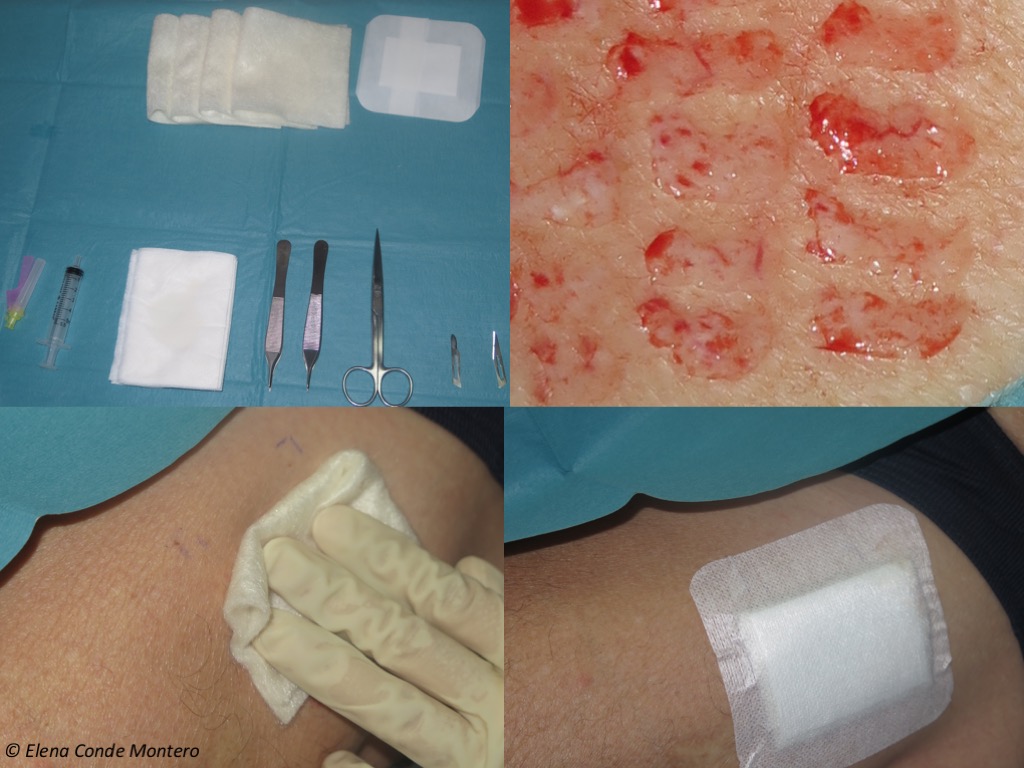
Gelegentlich kommt es bei den ersten Verbandswechseln, die wir immer versuchen, so weit wie möglich zu strecken, zu Juckreiz an der Spenderstelle. Wenn der Alginatverband vorsichtig entfernt wird (wenn er festsitzt, befeuchten wir ihn, um eine atraumatische Ablösung zu erreichen), können wir ein helles Erythem und ein auf die Spenderstelle begrenztes Ödem feststellen.
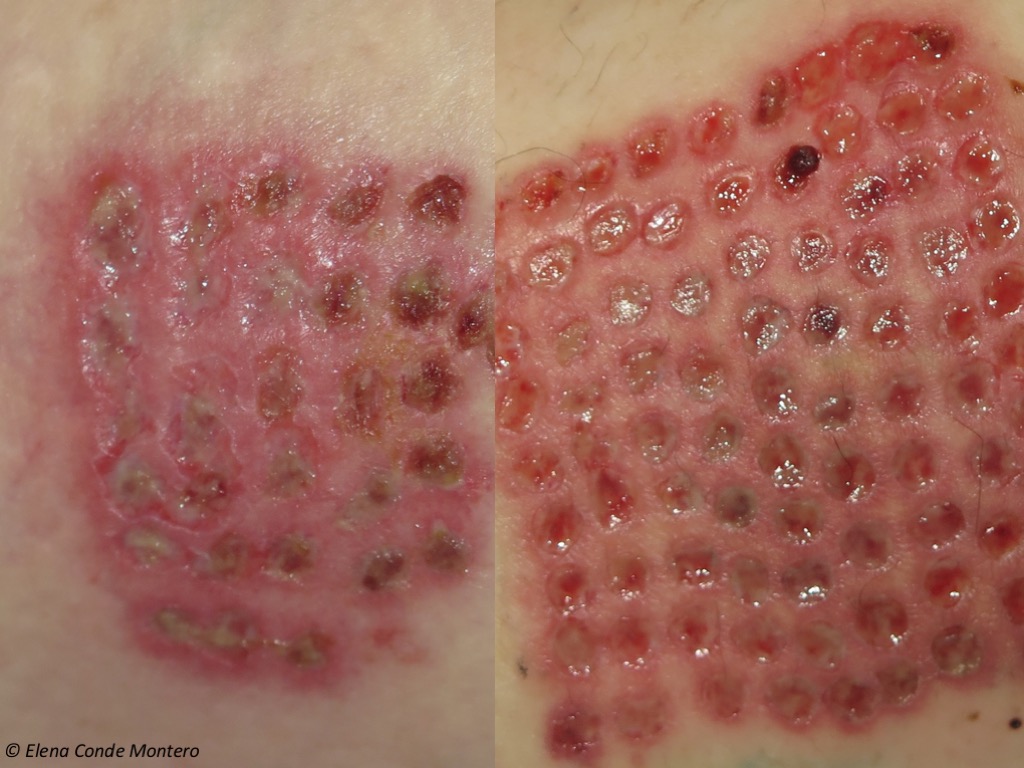
Diese Entzündungsreaktion wird durch häufigere Verbandswechsel und die Anwendung einer topischen Kortikosteroidcreme behandelt. Wenn diese Reaktion früh auftritt und das Wundbett exsudativ ist und noch eine Alginatabdeckung benötigt, legen wir bei jedem Verbandwechsel mit einer Kortikosteroidlösung getränkte Mulltücher auf und lassen sie einige Minuten auf dem Wundbett liegen. Wenn sich die meisten Wunden in der endgültigen Schorfphase befinden, kann der Patient 5-7 Tage lang nachts eine mittelstarke Kortikoidcreme auftragen, ohne dass ein Verband angelegt werden muss.
Vorbeugend, da diese Reaktion häufiger auftritt, wenn wir Transplantationen in großen Bereichen durchführen oder wenn der Patient diese Reaktion bei früheren Eingriffen gezeigt hat, wenden wir sofort nach der Entnahme der Transplantate mit Kortikoidlösung getränkte Mulltücher an.
Wenn keine Blutung mehr auftritt und die Wunden mit Schorf bedeckt sind, gibt es verschiedene Möglichkeiten, die Epithelisierung zu beschleunigen und die Beschwerden in diesem Bereich zu verringern. Eine davon ist das Auftragen von Reparaturcremes mit Hyaluronsäure (siehe Beitrag „Gründe für den Hyaluronsäure-Boom in der Wundheilung“), Zink (siehe Beitrag „Warum wir topisches Zink bei Wunden und perilesionaler Haut verwenden“) oder anderen wundheilungsfördernden und entzündungshemmenden Wirkstoffen bis zur vollständigen Epithelisierung (in der Regel in 2-3 Wochen), woraufhin der Patient mit dem Auftragen seiner gewohnten Pflegecreme beginnen würde.
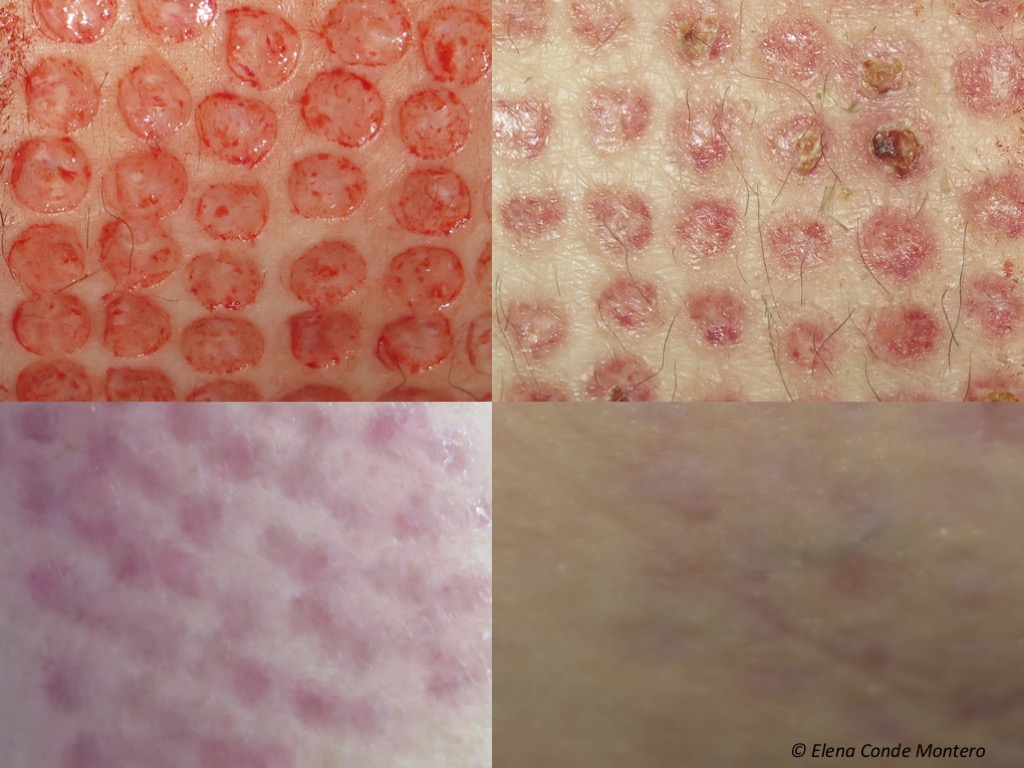
Dies ist ein Beispiel für das typische klinische Erscheinungsbild der Spenderstelle am Tag des Eingriffs sowie 2 Wochen, 3 und 6 Monate später. Die Narbe ist in der Regel nicht tastbar und ihre endgültige Färbung hängt vom Fototyp, vom Alter des Patienten und von der Dauer des Entzündungsprozesses bis zur Abheilung ab (je kürzer, desto besser das ästhetische Ergebnis).
In vielen Fällen verpflanzen wir Wundbetten, die nicht optimal sind, so dass wir den Eingriff möglicherweise mehrmals wiederholen müssen. Dies ist für die Patienten kein Problem, da die Stanztransplantation eine sehr gut akzeptierte und tolerierte Technik ist, die wir im Sprechzimmer durchführen. Dies ist ein Beispiel für eine Spenderstelle, aus der gerade Transplantate entnommen wurden, die an einen Narbenbereich angrenzt, in dem der Eingriff einige Monate zuvor durchgeführt worden war.
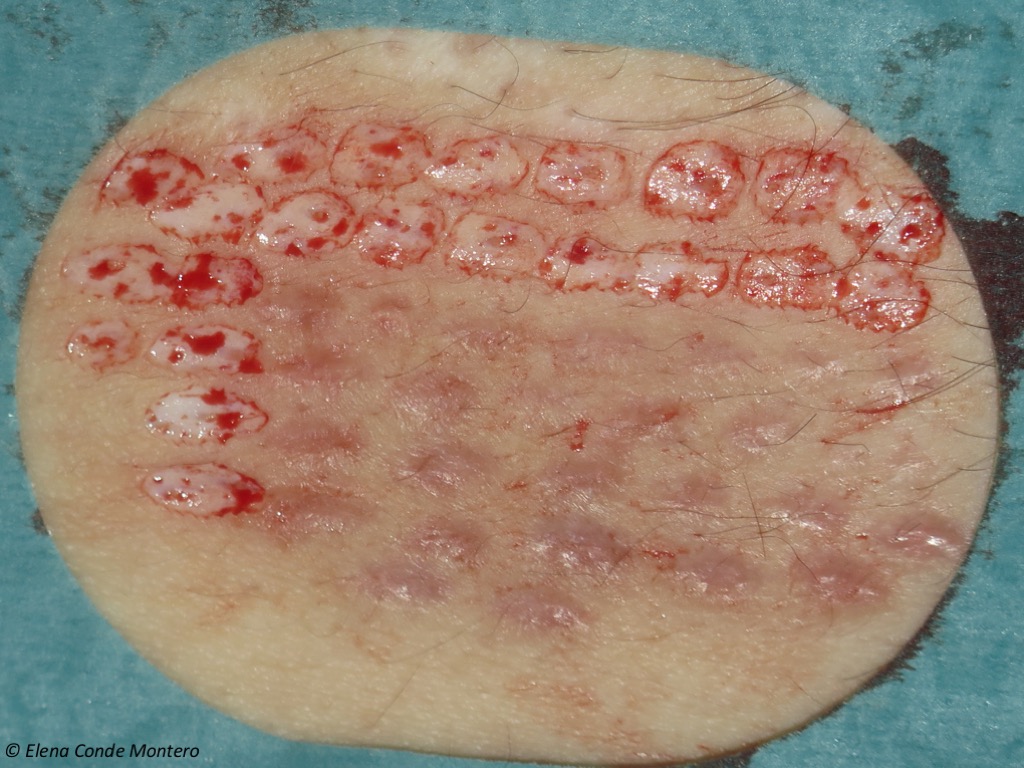
Dies ist unsere Erfahrung. Welche Abdeckung der Spenderstelle bevorzugen Sie?
1. Brown JE, Holloway SL. An evidence-based review of split-thickness skin graft donor site dressings. Int Wound J. 2018 Aug 17.
2. Läuchli S, Hafner J, Ostheeren S, Mayer D, Barysch MJ, French LE. Management von Spalthauttransplantat-Entnahmestellen: eine randomisierte kontrollierte Studie von Calciumalginat versus Polyurethan-Filmverband. Dermatology. 2013;227(4):361-6.
3. Miyanaga T, Haseda Y, Sakagami A. Minced skin grafting for promoting epithelialization of the donor site after split-thickness skin grafting. Burns. 2017 Jun;43(4):819-823.