Az idősek gyakran szenvednek vénás ekcémától, amelyet a közösségi ápolók biztonságosan diagnosztizálhatnak, kezelhetnek és kezelhetnek
Abstract
A vénás ekcéma, egy nem fertőző gyulladásos bőrbetegség, amely az alsó lábszárakat érinti, a 70 év felettiek 20%-át érinti. Előfordulása az öregedő népesség és az elhízottak számának növekedése miatt növekszik, akiket veszélyeztet a vénás megbetegedés. Ez a cikk ismerteti a vénás betegségek patofiziológiáját, és felvázolja a vénás ekcéma diagnózisának és kezelésének alapelveit. Hangsúlyozza az ápolók szerepét az állapot diagnosztizálásában, a tünetek kezelésében és a betegek életmódváltásának segítésében az életminőségük javítása érdekében.
Hivatkozás: Nazarko L (2016) A vénás ekcéma diagnosztizálása és kezelése. Nursing Times ; 14, 1-5.
Author: Ápolás és ápolás ; 14, 1-5.
Author: Ápolás és ápolás: Linda Nazarko a West London Mental Health Trust fizikai egészségügyért felelős ápolási tanácsadója.
- Ez a cikk kettős vak szakértői értékelésen esett át
- A cikk elolvasásához görgessen lejjebb, vagy töltse le a nyomtatásra alkalmas PDF-et innen
Bevezetés
A vénás ekcéma gyakori az idősek körében, és a 70 év felettiek 20%-át érinti (Oakley, 2014). Ez a vénás betegség következménye, amely a felnőttek mintegy 33%-át érinti (Grudzińska és Czuba, 2014). A vénás betegség negatív hatással lehet az életminőségre, és ha nem kezelik megfelelően, vénás ekcéma, fertőzés és fekély kialakulásához vezethet. Az ápolók egyedülálló helyzetben vannak a vénás betegségek kezelésében: diagnosztizálhatják és kezelhetik a vénás ekcémát, és együtt dolgozhatnak a betegekkel egészségük és jólétük megőrzése érdekében (National Institute for Health and Care Excellence, 2015a).
Vénás betegség: prevalencia és kockázati tényezők
Az eltérő definíciók miatt a vénás betegségek prevalenciája tanulmányonként eltérő (Robertson et al, 2008). Azt azonban tudjuk, hogy az előrehaladott vénás betegségben szenvedők száma növekszik, mivel egyre több beteg tartozik a vénás betegség kockázatának kitett csoportokba, beleértve az időseket (Chi és Raffetto, 2015; van Langevelde és mtsi., 2010) és a túlsúlyos és elhízott felnőtteket (Moody, 2014; Lumley és mtsi., 2015).
A előrehaladott vénás betegség vénás fekély kialakulásához vezethet; becslések szerint az Egyesült Királyságban 70 000-190 000 embernek van lábszárfekélye (Posnett és Franks, 2007). Az előrehaladott vénás betegség és a lábszárfekélyek negatívan befolyásolhatják az életminőséget (Maddox, 2012; González-Consuegra és Verdú, 2011).
Vénás ekcéma
A vénás ekcéma egy nem fertőző gyulladásos állapot, amely az alsó lábszárak bőrét érinti (Gawkrodger, 2006). Különböző kifejezéseket használtak a leírására, mint például a gravitációs ekcéma (Patel et al, 2001a) és a visszeres ekcéma (Beldon, 2006).
Az állapot a vénás betegségek kontinuumába tartozik, amelyek az 1. táblázatban látható klinikai-etiológiai-anatómiai-patológiai (CEAP) osztályozás szerint osztályozhatók (Eklöf és mtsi., 2004). A CEAP-osztályozás a vénás betegségek szintjének és súlyosságának meghatározására szolgál. A vénás klinikai súlyossági pontszámmal (VCSS) együtt használható a kezelésre adott válasz és a betegség súlyosságában idővel bekövetkező változások értékelésére (Vasquez és mtsi., 2010).
A visszérbetegségben szenvedők mintegy 10%-ánál (C2 betegség a CEAP osztályozás szerint) C4 bőrelváltozás alakul ki, amely magában foglalhatja a vénás ekcémát (Marsden et al, 2013; Carpentier et al, 2004); a vénás betegségben szenvedők mintegy 3%-ánál alakul ki vénás fekély (Bergan et al, 2006); az aktív vénás fekélyben (C6 betegség) szenvedők 37-44%-ánál pedig vénás ekcéma (Patel et al, 2001b).

Patofiziológia
Az artériák oxigéndús vért szállítanak a szívből a test többi részébe, a vénák pedig oxigénmentes vért juttatnak vissza a szívbe. A lábakban mély és felszíni vénák találhatók, amelyek szelepekkel rendelkeznek, amelyek megakadályozzák a vér visszaáramlását. Az 1. ábra mutatja, hogy ezek a billentyűk hogyan biztosítják a vénák normális működését, és hogy hibás működésük esetén hogyan okozhatnak vénás elégtelenséget.

A lábak mélyvénáit károsíthatják olyan állapotok, amelyek megemelik a vénákban a nyomást, például terhesség, elhízás, hasi daganatok vagy közvetlen sérülés (például mélyvénás trombózis). A magas nyomás megnyújthatja és szétnyomhatja a billentyűt, ami miatt az hatástalanul működik. Ez további nyomásnövekedéshez vezet, ami aztán károsítja a következő billentyűt, és így tovább.
A krónikus vénás magas vérnyomás (magas nyomás a vénákban) hatására a vér visszaáramlik a vékony falú felületes vénákba. Ezek megnyúlnak és kitágulnak, további visszaáramló vért, megnövekedett nyomást okoznak a felszíni vénákban és a kapillárisok kitágulását, ami visszerek kialakulásához vezethet. A kapillárisok tágulása ezután vér és plazma szivárgását okozza a szövetekbe, ami gyulladásos reakciót vált ki, ami vénás ekcémát és bőrkárosodást eredményez (National Eczema Society, 2015; NHS Choices, 2015a; Oakley, 2014; British Association of Dermatologists, 2013; Clinical Knowledge Summaries, 2012).
A vénás betegségek másik jellemzője a pigmentációs változások, amelyeket általában foltosodásnak neveznek. Ezt ismét a magas vénás nyomás következtében a kapillárisokból a szövetekbe szivárgó vér okozza. A vérben lévő hemoglobin oxidálódik, hemosziderin lerakódás következik be, és az alsó lábszárak bőre vörös vagy barna lesz (2. ábra). A festődés a vénás betegség fontos mutatója, de néha az egészségügyi szakemberek a színváltozást tévesen a fertőzés jeleként értelmezhetik (Graham és mtsi., 2003).

2. ábra. Pigmentelváltozások a vénás betegségben
2. ábra. Pigmentelváltozások vénás betegségben
Vénás ekcéma kezelése
Diagnózis
A vénás ekcéma diagnózisa a klinikai jellemzők alapján történik (Middleton, 2007; Bergan et al, 2006). Ha ekcéma van jelen, a bőr általában száraz, és lehet vörös, repedezett, gyulladt, viszkető és pikkelyes (NES, 2015; Oakley, 2014; BAD, 2013; CKS, 2012; Steen, 2007). A diagnózis felállításában a gondos megfigyelés és a CEAP osztályozás segít. Ha vénás ekcémát diagnosztizáltak, a prioritás a tünetek felmérése és kezelése. A 2. táblázat összefoglalja a vénás ekcéma kezelésének elveit.

A lichenifikált bőr eltávolítása
A krónikus ekcéma olyan bőrelváltozásokat okoz, mint a szárazság, megvastagodás, hámlás és repedezés (3. ábra). A stratum corneum (a felhám legkülső rétege) megvastagodását hiperkeratózisnak nevezik (All Wales Tissue Viability Nurse Forum, 2014), és mechanikus debridementtel eltávolítható, de más újabb, alternatív módszerek közé tartozik:
- A Debrisoft (Activa Healthcare) aktív debridement párna, amely egy gyapjúszerű kontaktréteget használ a törmelék, a nekrotikus szövet, a hámlás és a váladék mechanikus eltávolítására (Gray et al, 2011). Hatékonynak bizonyult az esetek 94%-ában egy 60 krónikus sebbel rendelkező, három alkalommal, körülbelül négy nap különbséggel kezelt, debridementet igénylő betegcsoportban (Bahr et al et al, 2011);
- Az előre megnedvesített, egyszer használatos UCS sebfertőtlenítő kendő (Medi UK), amely szintén használható a sebek debridementre és a pikkelyek eltávolítására. Enyhe tisztítószert tartalmaz, amely nedvesíti és puhítja a bőrt, ezáltal hatékonyabbá teszi a sebfertőtlenítést (Downe, 2014). Egyetlen kezeléssel jelentős debridementet lehet elérni, és nem okoz fájdalmat vagy kellemetlenséget (Downe, 2014).
A száraz pikkelyek eltávolítása javítja a kényelmet és a bőr egészségét; emellett megkönnyíti a bőrpuhítószerek behatolását és hidratálását, így a bőrpuhító terápia hatékonyabbá válik.

FIG 3. Bőrelváltozások vénás ekcémában
FIG 3. Bőrelváltozások vénás ekcémában
A bőr egészségének megőrzése
Vénás ekcémában szenvedő betegeknél a bőr egészségének megőrzéséhez elengedhetetlen a gyengéd bőrtisztítással kombinált lágyító terápia. A lágyítószerek hidratálják a bőrt, csökkentik a hámlást és csökkentik a fellángolás és a fertőzés kockázatát. Legalább naponta egyszer, szükség esetén gyakrabban kell használni őket (Nazarko, 2010; Barron et al 2007).
A lágyítószereket a kezelési terv és a folyamatos gondozás részeként írják fel. A felírási döntéseknek olyan tényezőkön kell alapulniuk, mint a bőr állapota és a beteg preferenciái. Az 1. keretes írás felsorolja a National Institute for Health and Care Excellence (2013a) tanácsát a bőrpuhítószerek felírására vonatkozóan.
1. keretes írás. A NICE tanácsai a lágyítószerek felírására vonatkozóan
- Enyhe és közepes szárazság esetén krémeket használjunk; míg közepes és súlyos szárazság esetén kenőcsöket.
- Nyíló bőrgyulladás esetén krémeket használjunk, ne kenőcsöket, mivel az utóbbiak valószínűleg lecsúsznak, ami elfogadhatatlanul rendetlenné teszi a kezelést.
- A krémek jobban tolerálhatók, mint a kenőcsök, de gyakrabban és bőségesebben kell alkalmazni őket, hogy ugyanazt a hatást érjék el.
- Figyelembe kell venni az egyéni preferenciákat, amelyeket a termék tolerálhatósága és a használat kényelme határoz meg.
- Csak a kezelés kipróbálásával lehet eldönteni, hogy az egyén tolerálhatónak és kényelmesnek talál-e egy terméket, és fontos a rendszeres újraértékelés.
- Egy méret nem illik mindenre: a bőrpuhítószer kiválasztását a betegség súlyosságának és a kezelendő területnek kell vezérelnie; egynél többféle termékre lehet szükség.
- Az egyénnek és a kezelőorvosnak egyensúlyba kell hoznia a termék hatékonyságát a tolerálhatósággal és a kényelemmel.
Forrás: Adaptálva a National Institute for Health and Care Excellence (2013)
Fontos, hogy olyan készítményt írjunk fel, amelyet a betegek elfogadhatónak találnak (NICE, 2015b, Dermatological Nursing Group, 2012), különösen a lipidtartalom és a viszkozitás tekintetében. A lúgoknak van a legalacsonyabb lipidtartalmuk (és ezért könnyűek és könnyen felszívódnak); a krémeknek magasabb a lipidtartalmuk; a kenőcsöknek a legmagasabb a lipidtartalmuk.
A betegek nem mindig alkalmaznak elég lágyítót – vagy nem alkalmazzák elég gyakran. Az ápolóknak ösztönözniük kell őket arra, hogy elegendő lágyítószert alkalmazzanak a bőr megfelelő hidratálása érdekében (Nazarko, 2015). Ha a beteg még mindig nem alkalmaz elég terméket, vagy másokra hagyatkozik annak felvitelében, hasznos lehet kenőcsök vagy paraffin alapú termékek felírása, mivel ezek hosszabb ideig hidratálnak. A paraffin alapú balzsamot használókat figyelmeztetni kell az esésveszélyre – az 50/50 arányú folyékony és lágy paraffin csúszóssá teheti a padlót és a székeket -, és fel kell hívni a figyelmet arra, hogy ne dohányozzanak és ne érintkezzenek nyílt lánggal, mivel a paraffin erősen gyúlékony (BDNG, 2012).
A fellángolások kezelése
A súlyos vénás ekcéma kezelésének lényeges elemei a szteroidok. Lágyítószerekkel együtt alkalmazzák őket az akut és szubakut fellángolások kezelésére. Nincs bizonyíték arra vonatkozóan, hogy az alkalmazás sorrendje befolyásolja-e a hatékonyságot, de a szteroidokat és a lágyítószereket 30 perc különbséggel kell alkalmazni (Ladva, 2012).
A topikális szteroidokat a hatáserősség szerint osztályozzák, és általában naponta alkalmazzák. A potens helyi szteroidok, mint például a betametazon-valerát 0,1%, ellaposítják a felemelkedett vörös bőrfoltokat és kezelik a gyulladást (Oakley, 2014). Ezeket legalább két hétig kell alkalmazni, mivel a korábbi abbahagyás a problémák kiújulásához vezethet. A szteroidok akkor a leghatékonyabbak, ha az ekcéma akut epizódjaiban alkalmazzák; a hosszú távú használatot kerülni kell, mivel a bőr elvékonyodását okozhatják.
Nagyon fontos, hogy a betegek elegendő szteroidkrémet alkalmazzanak a bőr hatékony kezeléséhez. Finlay és munkatársai (1989) az ujjbegy-egység (FTU) segítségével gyakorlati módszert dolgoztak ki annak kiszámítására, hogy mennyi szteroidkrémet kell alkalmazni. Egy FTU 0,5 g szteroidkrémnek felel meg, és egy felnőtt alsó lábszárára történő krémfelvitel körülbelül három FTU-nak felel meg.
A fertőzött vénás ekcéma kezelése
Nem megfelelő kezelés esetén a vénás ekcéma száraz, megvastagodott, hámló és repedezett bőrhöz vezethet, amely elfertőződhet. Fontos, hogy a betegeket ellenőrizzük a szisztémás fertőzés klinikai jellemzői szempontjából, mivel antimikrobiális kezelésre lehet szükségük. A kórházi fekvőbetegeket a National Early Warning Score (NEWS) segítségével kell nyomon követni, és minden klinikai aggályt további értékelés céljából eszkalálni kell (Royal College of Physicians, 2012).
A 4. ábra egy beteg lábát mutatja az orális antibiotikumokkal, kálium-permanganátos áztatással, lokális szteroidokkal és bőrpuhítókkal végzett 10 napos kezelés előtt és után.
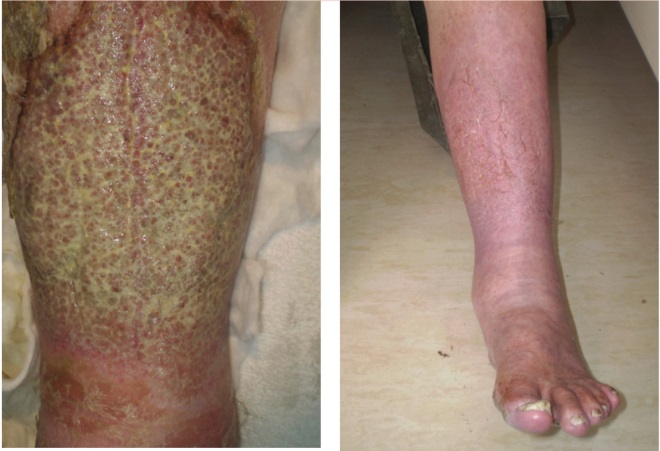
4. ábra A láb a fertőzött vénás ekcéma kezelése előtt (balra) és után (jobbra). vénás ekcéma
FIG 4 Láb a fertőzött vénás ekcéma kezelése előtt (balra) és után (jobbra)
Vérző ekcéma kezelése
Mikor a bőr folyadékot választ ki, azt “könnyező ekcémának” nevezik, és fertőzésre utal (NHS Choices, 2015b). A bőr kálium-permanganáttal való áztatása összehúzó és antiszeptikus tulajdonságokkal rendelkezik, és kiszárítja a váladékot (BAD, 2015; Ngan, 2013); azonban a legújabb kutatások szerint ez nem hatékony a Staphylococcus aureus ellen (Leitch et al, 2015).
A kálium-permanganát tablettákat (Permitabs) a következő módon használják:
- Béleljen ki egy vödröt fekete műanyag zacskóval, hogy csökkentse a fertőzés kockázatát, ha a vödröt egynél több betegnél használják;
- Oldja fel a tablettákat meleg vízben, hogy 1:10 000-es oldatot kapjunk, négy liter vízhez egy tablettát használjunk;
- Keverjük meg a vizet, hogy a tabletták teljesen feloldódjanak;
- Kérje meg a beteget, hogy az érintett lábát 10-20 percig áztassa a vödörben.
Az áztatásokat naponta egyszer vagy kétszer kell elvégezni, és abba kell hagyni, amint a bőr nem könnyezik, általában három-öt nap után (Patel et al, 2001a). A bőr barna színű lesz, de ez lekopik, míg a lábujjkörmökre az áztatások előtt puha paraffint kenve megakadályozható, hogy a lábkörmök elszíneződjenek.
A kálium-permanganátot óvatosan kell tárolni, mivel lenyelése a légutakat elzáró helyi gyulladáshoz és a gyomor-bélrendszer perforációjához vezethet; toxicitás és szervi elégtelenség miatt halált is okozhat (NHS England, 2014). 2011 és 2014 között 43 esetben fordult elő véletlen lenyelés, amelyek közül egy halálos kimenetelű volt.
A duzzadt lábak kezelése
A vénás ekcémában szenvedőknek gyakran duzzadt, fájó és/vagy lüktető lábuk van, mert a vénák pumpáló hatása nem hatékony. A duzzanat növeli a bőr állapotromlásának kockázatát is, különösen a vénás ekcémához vezető visszerek kezelésére váró betegeknél, illetve azoknál, akiknél ez a kezelés nem megfelelő.
A lábdagadás csökkentésének egyik módszere a kompresszió, kompressziós harisnyák vagy – ha a duzzanat súlyos – kompressziós kötések használatával. Ez utóbbiak a duzzanat lecsengéséig használhatók, ezt követően pedig kompressziós harisnyát lehet alkalmazni a tünetek hosszabb távú kontrollálására (Oakley, 2014). Szabványos értékelést kell végezni annak megállapítására, hogy biztonságos-e a kompresszió alkalmazása: ez magában foglalja a boka brachiális nyomásindexének kiszámítását kézi Dopplerrel (Scottish Intercollegiate Guidelines Network, 2010). Az értékelést képzett és hozzáértő szakembernek kell elvégeznie (Todd, 2016; Beldon, 2010). A kompressziót nem szabad alkalmazni, ha ellenjavallatok, például perifériás artériás betegség áll fenn.
A duzzanat csökkentésének másik módszere, hogy a betegek a lábukat lehetőség szerint csípőmagasság fölé emelik, például tévénézéskor. Az osteoarthritisben szenvedőknek kényelmetlen lehet felhúzott lábbal ülni, de azt lehet tanácsolni, hogy nyújtsák ki magukat egy kanapén, és lábukat egy párnára vagy a kanapé karfájára támasszák. A betegeknek felemelt lábbal kell aludniuk egy olyan állítható ágyban, amelynek egyik végét meg lehet emelni, vagy a matrac alatt párnákkal vagy lábemelő betétekkel.
Kit kell beutalni a másodlagos ellátásba
A primer vagy tünetesen visszatérő visszerességben, alsó végtagi bőrelváltozásban, például pigmentációban vagy ekcémában, felületes vénatrombózisban és vénás inkompetencia gyanújában, vénás fekélyben vagy gyógyult vénás lábszárfekélyben szenvedő betegeket értékelés és kezelés céljából érsebészeti szolgálathoz kell utalni (NICE, 2013b).
Egészségfejlesztés
A nővérek a vénás betegségben szenvedő betegekkel együtt dolgozhatnak egészségük és közérzetük javítása érdekében a testsúlycsökkentésre, a megfelelő testmozgásra és testtartásra vonatkozó tanácsokkal. A gyaloglás és az olyan gyakorlatok, mint a boka dorsiflexiója és a talpflexió növelik a vénás visszaáramlást, ami segít fenntartani a bőr egészségét. A betegeknek kerülniük kell a hosszan tartó állást és a keresztbe tett lábakkal való ülést, és lehetőség szerint meg kell emelniük a lábukat (BAD, 2013). Az ápolók azt is ellenőrizhetik, hogy a betegeknek vannak-e olyan problémáik, például fájdalmaik, amelyek csökkentik az életminőségüket, és amelyeket a kezelés nem oldott meg.
Következtetés
A vénás ekcéma tünetei és szövődményei negatív hatással vannak az életminőségre. Az ápolók jó helyzetben vannak ahhoz, hogy segítsenek a betegeknek a vénás ekcéma diagnosztizálásával, a tünetek felmérésével és kezelésével, a visszeres kezelésre szoruló betegek beutalásával, az életmódváltással kapcsolatos tanácsadással és az életminőséget csökkentő egyéb problémák kezelésével.
Főbb pontok
- Az életkor és az elhízás a vénás betegségek fokozott kockázatával jár
- A vénák hiányos működése vénás ekcémát, az alsó lábszárak nem fertőző gyulladásos bőrbetegségét okozhatja
- A kezelések közé tartozik a lichenizált bőr eltávolítása, lágyító kezelés, lokális szteroidok, antibiotikumok és kálium-permanganát áztatás
- Egyes betegeknél szükség lehet a visszérvizsgálatra
- A betegeknek életmódbeli változtatásokra, például fogyásra és fokozott testmozgásra lehet szükségük
All Wales Tissue Viability Nurse Forum (2014) All Wales Guidance for the Management of Hyperkeratosis of the Lower Limb. London: Wounds UK.
Bahr S et al (2011) Clinical efficacy of a new monofilament fibre-containing wound debridement product. Journal of Wound Care; 20: 5, 242-248.
Barron GS et al (2007) Dermatologic complications of chronic venous disease: medical management and beyond. Annals of Vascular Surgery; 21: 5, 652-662.
Beldon P (2010) A Doppler-felmérés elvégzése: az eljárás. Wound Essentials; 5: 87-90.
Beldon P (2006) Az allergiás kontakt dermatitis elkerülése vénás lábszárfekélyes betegeknél. British Journal Community Nursing; 11: 3, S6-S10.
Bergan JJ et al (2006) Chronic venous disease. The New England Journal of Medicine; 355: 5, 488-498.
British Association of Dermatologists (2015) How to Use Potassium Permanganate Soaks.
British Association of Dermatologists (2013) Vénás ekcéma.
British Dermatological Nursing Group (2012) Best Practice in Emollient Therapy – A statement for Healthcare Professionals.
Carpentier PH et al (2004) Prevalence, risk factors, and clinical patterns of chronic venous disorders of lower limbs: a population-based study in France. Journal of Vascular Surgery; 40: 4, 650-659.
Chi YW, Raffetto JD (2015) Venous leg ulceration pathophysiology and evidence based treatment. Vascular Medicine; 20: 2, 168-181.
Downe A (2014) How wound cleaning and debridement aids management and healing. Journal of Community Nursing; 28: 4, 33-37.
Eklöf B et al (2004) Revision of the CEAP classification for chronic venous disorders: consensus statement. Journal of Vascular Surgery; 40: 1, 248-252.
Gawkrodger DJ (2006) Bőrgyógyászat: An Illustrated Colour Text. London: Churchill Livingstone.
González-Consuegra RV, Verdú J (2011) Quality of life in people with venous leg ulcers: an integrative review. Journal of Advanced Nursing; 67: 5, 926-944.
Graham ID et al (2003) Prevalence of lower-limb ulceration: a systematic review of prevalence studies. Advances in Skin and Wound Care; 16: 6, 305-316.
Gray D et al (2011) Assessing the clinical performance of a new selective mechanical wound debridement product. Wounds UK; 7: 3, 42-46.
Grudzińska E, Czuba ZP (2014) Immunological aspects of chronic venous disease pathogenesis. Central European Journal of Immunology; 39: 4, 525-531.
Finlay AY et al (1989) ‘Fingertip unit’ in dermatology. Lancet; 2: 8655, 155.
Ladva S (2012) Alkalmazhatók-e a lokális szteroidok a bőrpuhítókkal egyidejűleg? UK Medicines Information Q&A 258.2.
Leitch CS et al (2015) A bőrgyógyászati antiszeptikumok mennyiségi értékelése. Clinical and Experimental Dermatology; 40: 8, 912-915.
Lumley E et al (2015) A qualitative study to explore the attitude of clinical staff to the challenges of caring for obese patients. Journal of Clinical Nursing; 24: 23-24, 3594-3604.
Maddox D (2012) A vénás lábszárfekély hatása a betegek életminőségére. Ápolási Standard; 26: 38, 42-49.
Marsden G et al (2013) Diagnosis and management of varicose veins in the legs: Summary of NICE guidance. British Medical Journal; 24: 347: f4279.
Middleton H (2007) Exploring the aetiology and management of venous ekcema. British Journal of Community Nursing; 12: 9: S16-S23.
Moody A (2014) Felnőttkori antropometriai mérések, túlsúly és elhízás. Az Egészségügyi és Szociális Ellátási Információs Központ.
National Eczema Society (2015) Varicose Eczema.
National Institute for Health and Care Excellence (2015a) Management of Venous Leg Ulcers.
National Institute for Health and Care Excellence (2015b) Emollients in Atopic Eczema. London: NICE.
National Institute for Health and Care Excellence (2013a). Kontaktbőrgyulladás.
National Institute for Health and Care Excellence (2013b) Varicose Veins: Diagnosis and Management.
National Institute for Health and Care Excellence (2012) Vénás ekcéma és lipodermatoszklerózis.
Nazarko L (2015) A lábszárfekélyek azonosítása, kezelése és megelőzése – holisztikus megközelítés. British Journal of Healthcare Assistants; 9: 11; 548-554.
Nazarko L (2010) Vénás betegségek, ekcéma és bőrápolás. British Journal of Healthcare Assistants; 4:8, 375-38.
NHS Choices (2016a) Vénás ekcéma.
NHS Choices (2016b) Atópiás ekcéma.
NHS England (2014) Betegbiztonsági figyelmeztetés. A kálium-permanganát készítmények véletlen lenyeléséből eredő halál vagy súlyos károsodás kockázata.
Ngan V (2013) Kálium-permanganát. DermNet Új-Zéland.
Oakley A (2014) Vénás ekcéma. DermNet New Zealand.
Patel GK et al (2001a) Gravitációs ekcéma és allergiás kontakt dermatitis kezelése. British Journal of Community Nursing; 6: 8, 394-406.
Patel GK et al (2001b) Gravitációs ekcéma vénás fekélybetegségben késleltetheti a gyógyulást. British Journal of Dermatology; 145 (suppl 59): 59.
Posnett J, Franks P (2007) The costs of skin breakdown and ulceration in the UK. In: Marks R (szerk.) Skin Breakdown: the Silent Epidemic. Hull: The Smith and Nephew Foundation.
Robertson L et al (2008) Epidemiology of chronic venous disease. Phlebology; 23: 3, 103-111.
Royal College of Physicians (2012) National Early Warning Score (NEWS): Az akut betegség súlyosságának értékelésének egységesítése az NHS-ben. RCP, London.
Scottish Intercollegiate Guidelines Network (2010) Management of Chronic Venous Leg Ulcers.
Steen A (2007) Managing infection in atopic ekcema. Practice Nursing; 18: 10, 490-496.
Todd M (2016) Managing venous leg ulcers. Nurse Prescribing; 14:1, 16-23.
van Langevelde K et al (2010) The effect of aging on venous valves. Arteriosclerosis, Thrombosis, and Vascular Biology; 30: 10, 2075-2080.
Vasquez MA et al (2010) Revision of the venous clinical severity score: Venous outcomes consensus statement: special communication of the American Venous Forum Ad Hoc Outcomes Working Group. Journal of Vascular Surgery; 52: 5, 1387-1396.