INTRODUZIONE
I progressi compiuti negli ultimi decenni nel trattamento medico e chirurgico dell’insufficienza cardiaca includono l’uso di nuovi farmaci, di defibrillatori per la terapia di risincronizzazione cardiaca e di dispositivi di assistenza ventricolare; tuttavia, il trapianto di cuore continua ad essere il trattamento di scelta per i casi refrattari.1-3 L’entusiasmo mostrato quando il primo trapianto è stato eseguito da Christiaan Barnard nel 1967 è rapidamente scemato a causa delle comuni complicazioni postoperatorie e dell’elevata mortalità precoce associata al rigetto e alle infezioni. L’introduzione della ciclosporina e altri progressi negli anni ’80 migliorarono radicalmente la prognosi di questi pazienti e portarono a una sopravvivenza prolungata e a un uso diffuso della tecnica.4 I registri internazionali e spagnoli mostrano che la sopravvivenza mediana dei pazienti trapiantati è attualmente un po’ più alta, 10 anni, e circa 14 anni per quelli che sopravvivono al primo anno, che è l’anno con la più alta incidenza di complicazioni.5,6
Nei programmi di trapianto più vecchi, il gruppo di pazienti trapiantati con un follow-up superiore ai 20 anni sta diventando numeroso.7 Tuttavia, nessuna grande serie fino ad oggi ha descritto pazienti trapiantati con più di 20 anni di follow-up. Esiste solo una piccola coorte,8 e quindi le caratteristiche cliniche associate alla sopravvivenza prolungata non sono ben comprese. Anche lo stato funzionale, la qualità della vita, le comorbidità e l’incidenza e le cause di morte in questo periodo non sono ben noti, anche se questi sono aspetti importanti nei pazienti che hanno ricevuto farmaci immunosoppressori per 20 anni. Questo sottogruppo di pazienti è stato l’obiettivo del nostro studio.
METODI
È stata effettuata una revisione retrospettiva utilizzando i database, le storie mediche e i rapporti di patologia anatomica relativi ai pazienti che hanno ricevuto un trapianto di cuore nel nostro ospedale da settembre 1984 a maggio 2012. Per i parametri relativi al follow-up di questi pazienti, lo stato attuale del paziente è stato confermato per telefono.
I pazienti del nostro studio hanno ricevuto trapianti tra settembre 1984 e maggio 1992. Per questo studio, la sopravvivenza è stata definita come il tempo fino alla morte o al ritrapianto a causa del fallimento dell’innesto. Il nostro studio ha escluso tutti i pazienti che hanno ricevuto un trapianto simultaneo di cuore e polmone, nonché i pazienti con ritrapianto di cuore, che in altri studi hanno dimostrato di avere una morbilità e mortalità significativamente diversa da quella del trapianto di cuore de novo. Tutti i pazienti sono stati classificati in 3 gruppi in base al decorso clinico: pazienti che sono morti entro 1 anno (gruppo A), di solito per cause legate alla chirurgia e al rigetto acuto o a complicazioni infettive, pazienti che sono sopravvissuti il primo anno ma non sono sopravvissuti 20 anni (gruppo B), e pazienti che sono sopravvissuti più di 20 anni senza necessità di ritrapianto (gruppo C). L’ultimo gruppo è stato l’oggetto del nostro studio, e le sue caratteristiche sono descritte in dettaglio. Un confronto con il gruppo B è stato stabilito per identificare le caratteristiche associate alla sopravvivenza a lungo termine. Il gruppo di confronto per i pazienti del gruppo A non includeva i pazienti morti nella fase iniziale post-trapianto perché i fattori associati alla mortalità precoce sono stati studiati in numerosi studi e non sono interessanti per identificare i fattori associati alla sopravvivenza molto lunga nei sopravvissuti all’intervento chirurgico.3,4
La terapia immunosoppressiva in tutti i pazienti è iniziata come tripla terapia con ciclosporina, azatioprina e prednisone. La maggior parte dei pazienti ha ricevuto una terapia di induzione con muromonab (OKT3), 2 settimane inizialmente e 1 settimana dopo il 1987. I protocolli di routine per la sospensione degli steroidi o di altri immunosoppressori non sono stati utilizzati nel nostro ospedale, anche se una bassa soglia per la sospensione dei farmaci che causano effetti avversi significativi è stata mantenuta dopo il primo anno.
Abbiamo analizzato 62 variabili relative ai riceventi, donatori, procedure ed eventi durante il follow-up, che sono le stesse variabili utilizzate nel registro spagnolo.6
Analisi statistica
Nell’analisi descrittiva delle variabili, i parametri con una distribuzione normale sono stati descritti come la deviazione standard media e quelli con una distribuzione non normale sono stati descritti come la mediana (range). Per i confronti delle variabili quantitative, il test t di Student è stato utilizzato nelle variabili con distribuzione normale, e i test non parametrici in caso contrario. Tutte le variabili qualitative sono state confrontate con il test χ2, e tutti i tassi di sopravvivenza sono stati descritti utilizzando le curve di Kaplan-Meier.
Al fine di identificare le caratteristiche associate alla sopravvivenza >20 anni, è stata eseguita un’analisi bivariata che includeva le caratteristiche del ricevente, del donatore e dell’intervento. Tutte le variabili associate alla sopravvivenza >20 anni con un livello di significatività di PP
Risultati
Dal primo trapianto di cuore nel 1984 fino a maggio 2012 nel nostro ospedale, sono stati eseguiti 761 trapianti di cuore in 736 pazienti, compresi 25 ritrapianti e 30 trapianti cuore-polmone. Un totale di 706 pazienti sono stati inclusi nella curva di sopravvivenza dei trapianti di cuore de novo nel nostro ospedale. La curva di sopravvivenza complessiva della nostra serie è mostrata nella Figura 1. I tassi di sopravvivenza attuariale erano 75% a 1 anno, 64% a 5 anni, 53% a 10 anni, 40% a 15 anni e 26% a 20 anni.
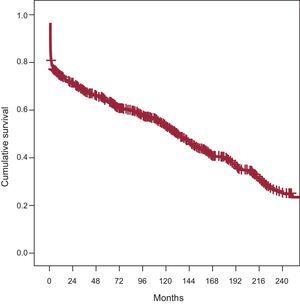
Curva di sopravvivenza attuariale dei pazienti trapiantati di cuore dal 1984.
Di 183 trapianti eseguiti prima del maggio 1992, 39 pazienti sono sopravvissuti e sono l’obiettivo principale del nostro studio (Fig. 2). Le caratteristiche generali sono riportate nella tabella 1 e sono confrontate con quelle del gruppo di controllo, che comprendeva 90 pazienti sopravvissuti al primo anno ma morti prima di completare 20 anni di follow-up.
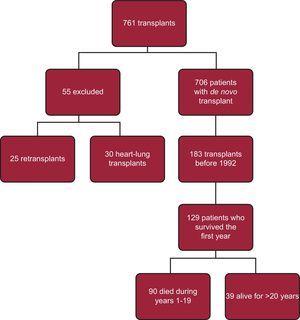
Cartogramma di flusso per la popolazione in studio.
Caratteristiche dei pazienti sopravvissuti >20 o
| Caratteristiche | 20-anni (n=39) | Controlli (n=90) | P |
| Età, anni | 35.2±13.6 | 46.5±12.7 | |
| Sesso maschile | 33 (84) | 83 (92.2) | .338 |
| BMI | 22±4.1 | 24.3±4.1 | .007 |
| Sex mismatch | |||
| Match | 31 (79) | 63 (70) | .289 |
| Maschio ricevente-donatore femmina | 4 (10) | 20 (22.5) | .258 |
| Donatore maschio-ricevente | 3 (7) | 6 (6.7) | .411 |
| Peso non corrispondente>20% | 15 (38) | 18 (23.7) | .079 |
| Disfunzione renale | 7 (17) | 17 (20.7) | 1 |
| diabete mellito insulino-dipendente | 1 (2.5) | 4 (4.4) | 1 |
| Ipertensione | 4 (10) | 13 (15.1) | .58 |
| Gruppo sierologico a rischio di citomegalovirus | 2 (9.1) | 3 (5.9) | .63 |
| Fumo attivo | 3 (7.6) | 10 (12.7) | .15 |
| Ex fumatore meno di 10 anni | 3 (7.6) | 1 (1.3) | .16 |
| Non fumatore o ex fumatore >10 anni | 33 (84) | 68 (86.1) | .78 |
| Trattamento inotropo | 7 (18) | 29 (32.2) | .19 |
| Diagnosi pre-trapianto | |||
| Malattia cardiaca dilatata | 23 (59) | 24 (30) | .006 |
| Altre eziologie | 16 (41) | 66 (70) | |
| Ventilazione meccanica | 1 (2.5) | 13 (14.6) | .063 |
| Assistenza meccanica | 35 (11) | 82 (8) | .788 |
| Storia di circolazione extracorporea | 4 (10) | 24 (26.7) | .06 |
| Trapianto urgente | 23 (59) | 33 (45.8) | .14 |
| Età del donatore, anni | 21.8±6.6 | 23.1±7.2 | .34 |
| BMI del donatore | 23±3 | 23.3±3 | .72 |
| Causa della morte del donatore, TBI | 35 (89) | 71 (92.2) | .73 |
| Tempo medio di ischemia, min | 160 | 195 | .025 |
| Tempo medio di circolazione extracorporea, min | 101 | 119 | .206 |
BMI, indice di massa corporea; TBI, lesione cerebrale traumatica.
Se non diversamente indicato, i valori sono espressi come no. (%) o media±deviazione standard.
Nel confronto tra i due gruppi, le seguenti variabili hanno mostrato un’associazione statisticamente significativa con la sopravvivenza >20 anni: età inferiore e indice di massa corporea inferiore del ricevente, cardiomiopatia dilatativa come diagnosi pre-trapianto, storia di circolazione extracorporea e tempo inferiore di ischemia durante l’intervento. Le seguenti variabili hanno mostrato alcune tendenze ma non hanno raggiunto la significatività statistica: sproporzione di peso>20% (se il donatore era più giovane del ricevente) e ventilazione meccanica. Altre variabili che sono state incluse, come l’età più avanzata del donatore, la storia di diabete mellito, il rischio di citomegalovirus (ricevente negativo e donatore positivo), e il numero di rigetti nel primo anno post-trapianto non sono stati associati con una minore sopravvivenza nella nostra serie.
Variabili con PTabella 2). In particolare, il modello ha identificato 2 variabili: età del ricevente
Analisi multivariata
| Variabile | Prevalenza | OR (95%CI) | P |
| Età>45 anni | 66 (51) | 3.9 (1.6-9.7) | .002 |
| Cardiomiopatia idiopatica | 47 (36) | 3.3 (1.4-7.8) | .012 |
95%CI, 95% intervallo di confidenza; OR, odds ratio.
Durante un follow-up medio di 30 mesi, 6 dei 39 riceventi con sopravvivenza molto lunga sono morti, il che rappresenta una sopravvivenza dell’84% e una mortalità media annuale del 6%. Solo 1 paziente è stato perso al follow-up. La curva di sopravvivenza attuariale a 20 anni dopo il trapianto è mostrata nella Figura 2. Dei decessi, 3 erano dovuti a complicazioni infettive (polmonite, shock settico dovuto a peritonite secondaria a perforazione del colon, e sepsi di origine sconosciuta), 2 a neoplasie (cancro ai polmoni e alla lingua), e 1 a insufficienza cardiaca associata a vasculopatia del trapianto.
Nel caso dell’autonomia del paziente nello svolgimento delle attività quotidiane, la maggior parte (82%) dei 33 pazienti sopravvissuti al momento dello studio era completamente autonoma, mentre il 6% era parzialmente dipendente e il 12% completamente dipendente. Le limitazioni funzionali erano attribuite a malattie osteomuscolari nella metà dei casi, mentre gli altri erano dovuti a cause vascolari e neurologiche.
L’incidenza delle complicazioni comuni nei pazienti trapiantati è stata registrata durante il follow-up. In termini di complicazioni infettive, 8 pazienti (20%) hanno avuto ricoveri per infezioni batteriche durante il periodo di follow-up, principalmente respiratorie, urinarie e dei tessuti molli, e altri 10 (26%) hanno avuto infezioni virali importanti (4 dovute al citomegalovirus, 1 encefalite erpetica causata dal virus herpes simplex 2, 3 casi di varicella zoster, 1 infezione da epatite B e 2 infezioni da epatite C, di cui 1 ha avuto la cirrosi epatica come complicazione che ha richiesto il trapianto di fegato, che è riuscito).
In tutto, il 38% dei sopravvissuti ha avuto qualche tipo di malignità, principalmente tumori benigni della pelle (60%), seguiti da neoplasie degli organi solidi (lingua, polmone e fegato), e solo 1 ha presentato un cancro del sangue.
Dopo 20 anni dal trapianto, la maggior parte (84%) dei pazienti ha presentato una malattia renale cronica, con un tasso medio di filtrazione glomerulare stimato di 59 mL/min. Il 36% aveva un’insufficienza renale allo stadio 2, il 48% allo stadio 3 e il 15% allo stadio 4. Al momento della scrittura, nessuno aveva richiesto una terapia sostitutiva renale definitiva. I fattori di rischio cardiovascolare erano molto prevalenti: il 94% aveva l’ipertensione, l’87% l’iperlipidemia e il 15% il diabete mellito.
I pazienti sono stati sottoposti ad angiografia coronarica ogni 3 anni secondo il nostro protocollo locale per il rilevamento della vasculopatia dell’allotrapianto; questo è stato spesso accompagnato da un’ecografia intravascolare. Un totale di 35 (89%) pazienti ha presentato un certo grado di vasculopatia del trapianto, anche se la maggior parte (72%) non aveva lesioni coronariche significative. Nel caso dei pazienti con uno studio ecografico intravascolare, il 27% è stato classificato come classe II di Stanford, l’11% come classe III di Stanford e il 58% come classe IV di Stanford. Ad oggi, 3 di questi riceventi hanno richiesto una rivascolarizzazione percutanea (fallita in 1 caso). Due di loro avevano una disfunzione sistolica dell’innesto, con una frazione di eiezione ventricolare sinistra del 40%.
Nove pazienti hanno presentato aritmie significative. Uno di loro ha richiesto l’ablazione per tachicardia ventricolare, e 8 (20%) hanno richiesto l’impianto di pacemaker per bradiaritmia sintomatica in qualche momento nel corso del loro progresso clinico.
La figura 3 mostra la prevalenza delle principali complicazioni nel gruppo di sopravvivenza a lungo termine.
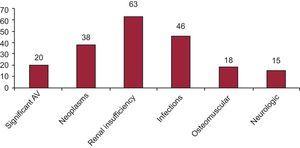
Complicazioni durante il follow-up 20 anni dopo il trapianto di cuore.
AV, allograft vasculopathy.
In termini di immunosoppressione, 1 o più componenti della triplice terapia iniziale erano stati ritirati nella maggior parte dei pazienti, così che il 76% era in trattamento con 2 farmaci al momento dello studio. La combinazione più comune era ciclosporina e corticosteroide (13 pazienti), seguita da ciclosporina e azatioprina (5 pazienti), ciclosporina e micofenolato mofetile (3 pazienti), ciclosporina più everolimus (2 pazienti), ed everolimus più prednisone (3 pazienti). Un paziente ha ricevuto una combinazione di tacrolimus e micofenolato e un altro, everolimus con micofenolato.
La ciclosporina è stata di solito cambiata a causa di disfunzioni renali, l’azatioprina a causa di anomalie dell’emocromo (leucocitopenia), e i corticosteroidi a causa di infezioni ricorrenti o disturbi metabolici come il diabete mellito difficile da controllare o osteoporosi. I pazienti con infezioni rare o tumori maligni con notevoli ripercussioni alla fine sono stati passati alla monoterapia.
DISCUSSIONE
I progressi realizzati negli ultimi decenni nella gestione e nel follow-up dei pazienti con trapianto di cuore hanno permesso di ottenere tassi di sopravvivenza prolungati.4-6 Attualmente, i tassi di sopravvivenza a 20 anni nei registri nazionali e internazionali sono >20%, simili al 26% riportato nella nostra serie.5,6 Come nel caso dei registri internazionali, la mortalità iniziale osservata nella nostra curva è elevata per gli standard attuali a causa del peso relativo delle procedure eseguite all’inizio della serie negli anni ’80 e nei primi anni ’90, ma diminuisce quando si prendono in considerazione solo i pazienti chirurgici recenti. Ciò è influenzato non solo dalla curva di apprendimento, ma anche dai progressi nell’immunosoppressione, nella profilassi delle malattie infettive e nel monitoraggio e gestione dei vari tipi di rigetto.
Dal punto di vista quantitativo, la mortalità dopo il primo anno diventa più stabile e il tasso di mortalità rimane costante. La mortalità annuale è stata del 2,5% nella nostra serie, del 2,6% nel Registro spagnolo dei trapianti di cuore e del 3,5% nel Registro della Società internazionale per il trapianto di cuore e polmone (ISHLT).5,6 In confronto, la mortalità della popolazione generale tra i 55 e i 60 anni di età in Spagna è circa dello 0,5%.7 Rispetto a queste cifre, i riceventi che hanno raggiunto i 20 anni post-trapianto nella nostra serie hanno mostrato un tasso di mortalità del 6% per anno di follow-up; tuttavia, questo dato deve essere considerato con cautela, a causa del basso numero di pazienti e di decessi durante il follow-up.
Anche se negli ultimi anni sono stati pubblicati diversi articoli sul follow-up a lungo termine dei pazienti trapiantati, la maggior parte di questi studi aveva un periodo di follow-up dei primi 15 anni8-13 e solo pochi sono durati fino a 20 anni.14,15 In vari studi, in particolare in quelli pubblicati più recentemente, i fattori associati a una sopravvivenza più lunga erano coerenti con quelli identificati nella nostra serie. Questi includevano una bassa età del ricevente,11,13 un indice di massa corporea più basso al momento del trapianto,11,12 una diagnosi non ischemica prima del trapianto,11-13 e un tempo di ischemia dell’innesto più basso.11,12
Al contrario, altri fattori identificati in queste serie, come una bassa età del donatore,13 un gruppo sierologico a rischio di infezione da citomegalovirus,14 il fumo,14 e una storia di diabete mellito,14 che sono stati trovati come predittori, non erano associati alla sopravvivenza>20 anni nella nostra serie. Diverse ragioni che potrebbero spiegare questa discrepanza nella nostra serie includono l’età del donatore, che era molto più bassa in tutti i casi, in linea con la pratica di quel tempo. Tuttavia, la bassa percentuale di pazienti con fumo riconosciuto, diabete mellito e gruppo sierologico a rischio di infezione da citomegalovirus nella nostra serie ha impedito una valutazione adeguata della loro influenza nel nostro studio.
Un’analisi delle cause tardive di morte dopo il trapianto di cuore mostra che la vasculopatia del trapianto e le neoplasie predominano dopo il primo anno. Nei pazienti che sopravvivono al primo decennio, quando la vasculopatia del trapianto è più prevalente, il cancro sembra essere la principale causa di morte. Grandi serie con 15 anni di follow-up riportano le neoplasie come principale causa di morte (35,8%), seguita dalla vasculopatia del trapianto (24,7%) e dalle infezioni causate da microrganismi diversi dal citomegalovirus (8,6%). Nei nostri pazienti, ci sono stati pochi decessi. Tuttavia, le stesse cause di morte, con prevalenze leggermente diverse, sono state osservate dopo 20 anni dal trapianto; è stata osservata la predominanza delle infezioni, seguita dalle neoplasie e dalla vasculopatia del trapianto in 1 caso.14
Il progresso di questi pazienti è caratterizzato dalle solite complicazioni associate al trapianto e all’immunosoppressione cronica, come infezioni batteriche e virali ricorrenti, malattia renale cronica, ipertensione, diabete mellito, iperlipidemia e neoplasie. Nella nostra serie, la maggior parte dei pazienti (84%) ha presentato un certo grado di disfunzione renale dopo 20 anni di trapianto, una cifra che sembra essere coerente con il tasso di malattia renale (65%) riportato dal registro ISHLT a 10 anni di follow-up; è molto probabile che prolungare il follow-up in questi pazienti a 20 anni mostrerebbe cifre altamente coerenti con le nostre. Nel registro ISHLT, il 4% dei pazienti era sottoposto a terapia renale sostitutiva a 10 anni dal trapianto. Nessuno dei nostri 39 pazienti è nel programma di dialisi, anche se il 15% ha presentato una clearance della creatinina
mL/min, il che significa che, nel tempo, alcuni potrebbero richiedere una terapia sostitutiva. Simile all’esperienza internazionale, nella coorte del nostro ospedale di pazienti trapiantati prima del 1992 che sono morti entro 20 anni, il 4% ha richiesto l’emodialisi prima di morire.
In termini di prevalenza dei fattori di rischio cardiovascolare, non abbiamo dati oltre i 5 anni nel registro ISHLT per il confronto. Tuttavia, le cifre di questo registro sembrano coerenti con le nostre, poiché la maggior parte dei pazienti presenta già ipertensione e iperlipidemia a 5 anni, simili ai pazienti della nostra serie.
Tra le complicazioni osteomuscolari, l’osteoporosi è la più comune ed è associata a una significativa limitazione funzionale in molti casi. Questa frequenza è probabilmente dovuta all’esposizione prolungata ai corticosteroidi, ed è stata la causa della sospensione dei corticosteroidi in molti casi.
Nonostante tutte queste complicazioni, la qualità della vita dei pazienti nella nostra serie sembra molto accettabile, poiché l’82% dei soggetti era indipendente per le attività della vita quotidiana. Nei registri internazionali, questo parametro è stato valutato in modo simile, ma i dati sono mostrati solo per i primi 5 anni di follow-up, con cifre di autonomia completa di circa il 90%. Questa è la prima volta che il parametro è stato valutato dopo più di 2 decenni di immunosoppressione.
Nelle serie che hanno valutato i primi progressi del trapianto, il rigetto acuto è stato descritto come una delle principali cause di mortalità. Con il passare degli anni, tuttavia, diventa meno comune e anche se la maggior parte dei pazienti a 20 anni riceve un’immunosoppressione significativamente inferiore, nella nostra serie non c’erano praticamente eventi che potessero essere collegati al rigetto cellulare acuto. Non possiamo escludere che questo sottogruppo privilegiato di riceventi possa avere un certo grado di tolleranza immunologica dei rispettivi innesti. Pertanto, nel nostro caso abbiamo preferito diminuire considerevolmente il carico immunosoppressivo.
Limitazioni
Questo studio ha diverse limitazioni. In primo luogo, si tratta di uno studio retrospettivo condotto in un unico centro, e quindi non possiamo escludere la presenza di fattori locali che potrebbero aver influenzato gli esiti e/o il follow-up. Il numero relativamente basso di pazienti nel gruppo dei sopravvissuti dopo 20 anni dal trapianto, anche se ovviamente giustificabile, significa che le conclusioni dell’analisi statistica devono essere viste con cautela.
In secondo luogo, i dati sulla qualità della vita sono stati valutati e raccolti dal cardiologo che ha eseguito il follow-up presso l’ambulatorio, piuttosto che da uno strumento standardizzato come un questionario convalidato.
CONCLUSIONI
Un quarto di tutti i pazienti con trapianto di cuore dall’inizio della nostra esperienza ha raggiunto la sopravvivenza >20 anni con lo stesso innesto. I predittori di questo risultato favorevole includevano l’età del ricevente
Nuovi studi per identificare le caratteristiche del ricevente e del donatore che predicono la sopravvivenza a lungo termine in grandi serie possono contribuire a una migliore allocazione dei pochi donatori attualmente disponibili.
CONFLITTI DI INTERESSE
Nessuno dichiarato.