Le persone anziane spesso sperimentano l’eczema venoso, che può essere diagnosticato, trattato e gestito in sicurezza dagli infermieri della comunità
Abstract
L’eczema venoso, una condizione infiammatoria non infettiva della pelle che coinvolge le gambe inferiori, si pensa colpisca il 20% delle persone dai 70 anni in su. La sua prevalenza è in aumento a causa dell’invecchiamento della popolazione e dell’aumento del numero di persone obese, che sono a rischio di malattia venosa. Questo articolo descrive la fisiopatologia della malattia venosa e delinea i principi della diagnosi e del trattamento dell’eczema venoso. Sottolinea il ruolo degli infermieri nel diagnosticare la condizione, trattare i sintomi e aiutare i pazienti a fare cambiamenti nello stile di vita per migliorare la loro qualità di vita.
Citazione: Nazarko L (2016) Diagnosi e trattamento dell’eczema venoso. Nursing Times ; 14, 1-5.
Autore: Linda Nazarko è infermiera consulente, assistenza sanitaria fisica, West London Mental Health Trust.
- Questo articolo è stato sottoposto a double-blind peer review
- Scorrete verso il basso per leggere l’articolo o scaricate un PDF stampabile qui
Introduzione
L’eczema venoso è comune nelle persone anziane e si pensa che colpisca il 20% delle persone di 70 anni e oltre (Oakley, 2014). È una conseguenza della malattia venosa, che colpisce circa il 33% degli adulti (Grudzińska e Czuba, 2014). La malattia venosa può avere un impatto negativo sulla qualità della vita e, se non ben gestita, può portare a eczemi venosi, infezioni e ulcerazioni. Gli infermieri sono in una posizione unica per gestire la malattia venosa: possono diagnosticare e trattare l’eczema venoso e lavorare con i pazienti per mantenere la loro salute e il loro benessere (National Institute for Health and Care Excellence, 2015a).
Malattia venosa: prevalenza e fattori di rischio
Come risultato di definizioni diverse, la prevalenza della malattia venosa varia da uno studio all’altro (Robertson et al, 2008). Tuttavia, sappiamo che il numero di persone con malattia venosa avanzata è in aumento a causa del crescente numero di pazienti in gruppi a rischio di malattia venosa, tra cui gli anziani (Chi e Raffetto, 2015; van Langevelde et al, 2010) e gli adulti sovrappeso e obesi (Moody, 2014; Lumley et al, 2015).
La malattia venosa avanzata può portare all’ulcerazione venosa; si stima che tra 70.000 e 190.000 persone nel Regno Unito abbiano un’ulcera alle gambe (Posnett e Franks, 2007). La malattia venosa avanzata e le ulcere alle gambe possono influenzare negativamente la qualità della vita (Maddox, 2012; González-Consuegra e Verdú, 2011).
Eczema venoso
L’eczema venoso è una condizione infiammatoria non infettiva che colpisce la pelle delle gambe inferiori (Gawkrodger, 2006). Sono stati usati diversi termini per descriverlo, come eczema gravitazionale (Patel et al, 2001a) ed eczema varicoso (Beldon, 2006).
La condizione fa parte di un continuum di malattie venose che possono essere classificate secondo la classificazione Clinical Etiological Anatomical Pathological (CEAP) mostrata nella tabella 1 (Eklöf et al, 2004). La classificazione CEAP è usata per determinare il livello e la gravità della malattia venosa. Può essere usata insieme al Venous Clinical Severity Score (VCSS) per valutare la risposta al trattamento e i cambiamenti nella gravità della malattia nel tempo (Vasquez et al, 2010).
Circa il 10% delle persone con vene varicose (malattia C2 nella classificazione CEAP) sviluppa alterazioni cutanee C4, che possono includere un eczema venoso (Marsden et al, 2013; Carpentier et al, 2004); circa il 3% delle persone con malattia venosa sviluppa un’ulcera venosa (Bergan et al, 2006); e tra il 37% e il 44% delle persone con un’ulcera venosa attiva (malattia C6) hanno un eczema venoso (Patel et al, 2001b).

Patofisiologia
Le arterie portano il sangue ossigenato dal cuore al resto del corpo e le vene riportano il sangue deossigenato al cuore. Le gambe contengono vene profonde e superficiali, che hanno valvole che impediscono il reflusso del sangue. La figura 1 mostra come queste valvole assicurano la normale funzione venosa e come, quando sono difettose, possono causare insufficienza venosa.

Le vene profonde delle gambe possono essere danneggiate da condizioni che aumentano la pressione nelle vene, come gravidanza, obesità, tumori addominali o lesioni dirette (per esempio, trombosi venosa profonda). L’alta pressione può allungare e spingere una valvola a parte, facendola funzionare in modo inefficace. Questo porta ad un ulteriore aumento della pressione, che poi danneggia la valvola successiva, e così via.
L’ipertensione venosa cronica (alta pressione nelle vene) fa rifluire il sangue nelle vene superficiali a parete sottile. Queste si allungano e si dilatano, causando un ulteriore reflusso di sangue, un aumento della pressione nelle vene superficiali e una distensione capillare, che può portare allo sviluppo di vene varicose. La distensione capillare causa poi la fuoriuscita di sangue e plasma nei tessuti, che provoca una reazione infiammatoria con conseguente eczema venoso e danni alla pelle (National Eczema Society, 2015; NHS Choices, 2015a; Oakley, 2014; British Association of Dermatologists, 2013; Clinical Knowledge Summaries, 2012).
Un’altra caratteristica della malattia venosa sono i cambiamenti di pigmentazione, comunemente indicati come macchie. Questo è di nuovo causato dalla fuoriuscita di sangue dai capillari nei tessuti a causa dell’alta pressione venosa. L’emoglobina nel sangue si ossida, si verifica il deposito di emosiderina e la pelle della parte inferiore delle gambe diventa rossa o marrone (Fig 2). La colorazione è un indicatore importante della malattia venosa, ma a volte gli operatori sanitari possono interpretare erroneamente il cambiamento di colore come un segno di infezione (Graham et al, 2003).

FIG 2. Cambiamenti del pigmento nella malattia venosa
FIG 2. Cambiamenti del pigmento nella malattia venosa
Gestione dell’eczema venoso
Diagnosi
L’eczema venoso viene diagnosticato sulla base delle caratteristiche cliniche (Middleton, 2007; Bergan et al, 2006). Quando è presente l’eczema, la pelle è solitamente secca e può essere rossa, screpolata, infiammata, pruriginosa e squamosa (NES, 2015; Oakley, 2014; BAD, 2013; CKS, 2012; Steen, 2007). Un’attenta osservazione e la classificazione CEAP sono utili nella diagnosi. Se l’eczema venoso è stato diagnosticato, la priorità è quella di valutare e trattare i sintomi. La tabella 2 riassume i principi di gestione dell’eczema venoso.

Rimuovere la pelle lichenificata
L’eczema cronico causa cambiamenti della pelle, come secchezza, ispessimento, desquamazione e screpolatura (Fig 3). L’ispessimento dello strato corneo (lo strato più esterno dell’epidermide) è noto come ipercheratosi (All Wales Tissue Viability Nurse Forum, 2014) e può essere rimosso tramite debridement meccanico, ma altri metodi alternativi più recenti includono:
- Un tampone di debridement attivo, Debrisoft (Activa Healthcare), che utilizza uno strato di contatto simile al vello per rimuovere meccanicamente detriti, tessuto necrotico, slough ed essudato (Gray et al, 2011). Ha dimostrato di essere efficace nel 94% dei casi in un gruppo di 60 pazienti con ferite croniche che richiedevano uno sbrigliamento trattato in tre occasioni a circa quattro giorni di distanza (Bahr et al et al, 2011);
- Il panno monouso pre-umidificato UCS per lo sbrigliamento delle ferite (Medi UK), che può essere utilizzato anche per sbrigliare le ferite e rimuovere le squame. Contiene un agente detergente delicato che inumidisce e ammorbidisce la pelle, rendendo lo sbrigliamento più efficace (Downe, 2014). Un singolo trattamento può fornire uno sbrigliamento significativo e non causa dolore o disagio (Downe, 2014).
Rimuovere le squame secche migliora il comfort e la salute della pelle; rende anche più facile per gli emollienti penetrare e idratare la pelle, rendendo quindi più efficace la terapia emolliente.

FIG 3. Cambiamenti della pelle nell’eczema venoso
FIG 3. Cambiamenti della pelle nell’eczema venoso
Mantenimento della salute della pelle
Nei pazienti con eczema venoso, la terapia emolliente combinata con la pulizia delicata della pelle è essenziale per mantenere la salute della pelle. Gli emollienti idratano la pelle, riducono la desquamazione e riducono i rischi di flare-up e di infezione. Dovrebbero essere usati almeno una volta al giorno, e più spesso se necessario (Nazarko, 2010; Barron et al 2007).
Gli emollienti sono prescritti come parte del piano di trattamento e della cura continua. Le decisioni di prescrizione dovrebbero essere basate su fattori come le condizioni della pelle e le preferenze del paziente. Il Box 1 elenca i consigli del National Institute for Health and Care Excellence (2013a) sulla prescrizione degli emollienti.
Box 1. NICE advice on emollient prescribing
- Per la secchezza da lieve a moderata, usare creme; mentre per la secchezza da moderata a grave, usare unguenti.
- Nella dermatite piangente, usare creme e non unguenti perché questi ultimi rischiano di scivolare via, rendendo il trattamento inaccettabilmente disordinato.
- Le creme sono meglio tollerate delle pomate, ma devono essere applicate più frequentemente e generosamente per avere lo stesso effetto.
- Tenere conto delle preferenze individuali, determinate dalla tollerabilità del prodotto e dalla comodità d’uso.
- Solo una prova del trattamento può determinare se l’individuo trova un prodotto tollerabile e conveniente e una rivalutazione regolare è importante.
- Una taglia non va bene per tutti: la scelta dell’emolliente deve essere guidata dalla gravità della malattia e dall’area da trattare; potrebbe essere necessario più di un tipo di prodotto.
- L’individuo e il prescrittore devono bilanciare l’efficacia con la tollerabilità e la convenienza di un prodotto.
Fonte: Adattato dal National Institute for Health and Care Excellence (2013)
È importante prescrivere una preparazione che i pazienti troveranno accettabile (NICE, 2015b, Dermatological Nursing Group, 2012), in particolare in termini di contenuto lipidico e viscosità. Le lozioni hanno il contenuto lipidico più basso (e sono quindi leggere e facilmente assorbibili); le creme hanno un contenuto lipidico più alto; gli unguenti hanno il contenuto lipidico più alto.
I pazienti non sempre applicano abbastanza emolliente – o non lo applicano abbastanza spesso. Gli infermieri dovrebbero incoraggiarli ad applicare abbastanza emolliente per idratare correttamente la pelle (Nazarko, 2015). Se un paziente ancora non applica abbastanza prodotto, o si affida ad altri per applicarlo, può essere utile prescrivere unguenti o prodotti a base di paraffina, poiché questi idratano più a lungo. Coloro che usano emollienti a base di paraffina devono essere avvertiti del rischio di cadute – la paraffina 50/50 liquida e morbida può rendere scivolosi i pavimenti e le sedie – e devono essere avvisati di non fumare o entrare in contatto con fiamme libere, poiché la paraffina è altamente infiammabile (BDNG, 2012).
Trattare i flare-up
Gli steroidi sono un aspetto essenziale del trattamento nell’eczema venoso grave. Vengono usati con emollienti per trattare i flare-up acuti e subacuti. Non ci sono prove sul fatto che l’ordine di applicazione influenzi l’efficacia, ma gli steroidi e gli emollienti dovrebbero essere applicati a 30 minuti di distanza (Ladva, 2012).
Gli steroidi topici sono classificati secondo la potenza, e normalmente applicati quotidianamente. Gli steroidi topici potenti, come il betametasone valerato 0,1%, appiattiranno le chiazze rosse sollevate della pelle e tratteranno l’infiammazione (Oakley, 2014). Dovrebbero essere applicati per almeno due settimane, poiché smettere prima può portare alla ricomparsa dei problemi. Gli steroidi sono più efficaci se usati in episodi acuti di eczema; l’uso a lungo termine dovrebbe essere evitato, poiché possono causare l’assottigliamento della pelle.
È importante che i pazienti applichino abbastanza crema steroidea per trattare efficacemente la pelle. Usando l’unità polpastrello (FTU), Finlay et al (1989) hanno sviluppato un modo pratico per determinare la quantità di crema steroidea da applicare. Una FTU corrisponde a 0,5 g di crema steroidea e un’applicazione di crema sulla parte inferiore della gamba di un adulto corrisponde a circa tre FTU.
Trattare l’eczema venoso infetto
Se non gestito bene, l’eczema venoso può portare a pelle secca, ispessita, squamosa e screpolata che può diventare infetta. È importante controllare i pazienti per le caratteristiche cliniche di un’infezione sistemica, poiché potrebbero aver bisogno di una terapia antimicrobica. I pazienti ricoverati in ospedale dovrebbero essere monitorati utilizzando il National Early Warning Score (NEWS) e qualsiasi preoccupazione clinica dovrebbe essere valutata ulteriormente (Royal College of Physicians, 2012).
La figura 4 mostra la gamba di un paziente prima e dopo 10 giorni di trattamento con antibiotici orali, impacchi di permanganato di potassio, steroidi topici ed emollienti.
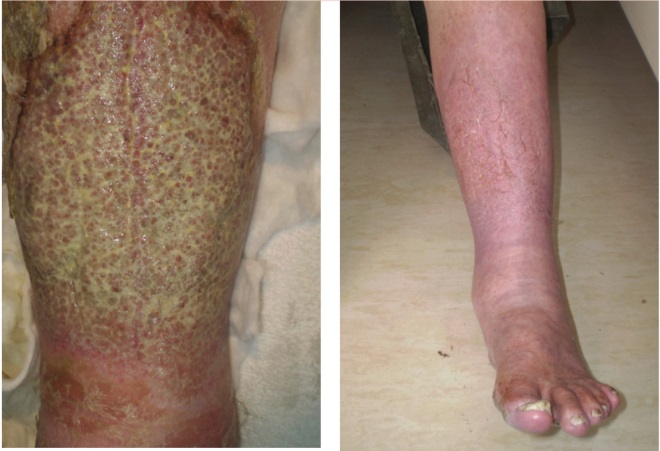
FIG 4 Una gamba prima (a sinistra) e dopo (a destra) il trattamento dell’eczema eczema venoso
FIG 4 Gamba prima (a sinistra) e dopo (a destra) il trattamento dell’eczema venoso infetto
Trattamento dell’eczema piangente
Quando la pelle trasuda liquido, è noto come ‘eczema piangente’ e indica un’infezione (NHS Choices, 2015b). Immergere la pelle con permanganato di potassio ha proprietà astringenti e antisettiche e asciugherà l’essudato (BAD, 2015; Ngan, 2013); tuttavia, una recente ricerca suggerisce che questo non è efficace contro lo Staphylococcus aureus (Leitch et al, 2015).
Le compresse di permanganato di potassio (Permitabs) vengono utilizzate nel seguente modo:
- Foderare un secchio con un sacchetto di plastica nero per ridurre il rischio di infezione se il secchio viene utilizzato per più di un paziente;
- Dissolvere le compresse in acqua calda per ottenere una soluzione 1:10.000 soluzione, usando una compressa ogni quattro litri d’acqua;
- Muovere l’acqua per assicurarsi che le compresse siano completamente sciolte;
- Chiedere al paziente di immergere la gamba interessata nel secchio per 10-20 minuti.
Il bagno dovrebbe essere fatto una o due volte al giorno e interrotto non appena la pelle ha smesso di sanguinare, di solito dopo tre o cinque giorni (Patel et al, 2001a). La pelle sarà macchiata di marrone ma questo svanisce, mentre l’applicazione di paraffina morbida alle unghie dei piedi prima dei bagni eviterà che le unghie dei piedi si macchiano.
Il permanganato di potassio deve essere conservato con cura perché l’ingestione può portare a un’infiammazione locale che blocca le vie respiratorie e alla perforazione del tratto gastrointestinale; può anche causare la morte per tossicità e insufficienza d’organo (NHS England, 2014). Tra il 2011 e il 2014, ci sono stati 43 casi di ingestione accidentale, uno dei quali è stato fatale.
Trattare le gambe gonfie
Le persone con eczema venoso hanno spesso gambe gonfie, doloranti e/o pulsanti perché l’azione di pompaggio nelle vene è inefficace. Il gonfiore aumenta anche il rischio di deterioramento della pelle, in particolare nei pazienti in attesa di trattamento per le vene varicose che hanno portato all’eczema venoso, e quelli in cui tale trattamento non è adatto.
Un metodo per ridurre il gonfiore alle gambe è la compressione, utilizzando calze compressive o, se il gonfiore è grave, bende compressive. Queste ultime possono essere usate fino a quando il gonfiore si assesta, e le calze compressive possono essere usate in seguito per controllare i sintomi a lungo termine (Oakley, 2014). Una valutazione standard dovrebbe essere effettuata per determinare se è sicuro applicare la compressione: questo include l’uso di un Doppler portatile per calcolare l’indice di pressione brachiale della caviglia (Scottish Intercollegiate Guidelines Network, 2010). La valutazione deve essere effettuata da un professionista addestrato e competente (Todd, 2016; Beldon, 2010). La compressione non dovrebbe essere usata se ci sono controindicazioni, come la malattia arteriosa periferica.
Un altro metodo per ridurre il gonfiore è che i pazienti alzino le gambe sopra il livello dell’anca quando possibile, per esempio quando guardano la televisione. Quelli con l’osteoartrite potrebbero trovare scomodo stare seduti con le gambe sollevate, ma possono essere consigliati di stendersi su un divano e appoggiare i piedi su un cuscino o sul braccio del divano. I pazienti dovrebbero dormire con le gambe sollevate in un letto regolabile che può essere sollevato da un lato o con cuscini o inserti che sollevano le gambe sotto il materasso.
A chi rivolgersi per le cure secondarie
I pazienti con vene varicose primarie o ricorrenti sintomatiche, alterazioni cutanee degli arti inferiori come pigmentazione o eczema, trombosi venosa superficiale e sospetta incompetenza venosa, ulcere venose o un’ulcera venosa della gamba guarita dovrebbero essere inviati a un servizio vascolare per la valutazione e il trattamento (NICE, 2013b).
Promozione della salute
Gli infermieri possono lavorare con i pazienti che hanno una malattia venosa per migliorare la loro salute e il loro benessere dando loro consigli sulla perdita di peso, un adeguato esercizio fisico e la postura. Camminare ed esercizi come la dorsiflessione della caviglia e la flessione plantare aumentano il ritorno venoso, che aiuta a mantenere la salute della pelle. I pazienti dovrebbero evitare di stare a lungo in piedi e seduti a gambe incrociate, e dovrebbero sollevare le gambe quando possibile (BAD, 2013). Gli infermieri possono anche controllare se i pazienti hanno problemi, come il dolore, che riducono la loro qualità di vita e non sono stati risolti con il trattamento.
Conclusione
I sintomi e le complicazioni dell’eczema venoso hanno un effetto negativo sulla qualità della vita. Gli infermieri sono ben posizionati per aiutare i pazienti diagnosticando l’eczema venoso, valutando e trattando i sintomi, indirizzando i pazienti che hanno bisogno di un trattamento per le vene varicose, consigliando cambiamenti nello stile di vita e trattando qualsiasi altro problema che riduce la qualità della vita.
Punti chiave
- Età e obesità sono associate a un aumento del rischio di malattia venosa
- Una funzione venosa carente può causare l’eczema venoso, una condizione infiammatoria non infettiva della pelle delle gambe inferiori
- I trattamenti includono la rimozione della pelle lichenificata, la terapia emolliente, gli steroidi topici, antibiotici e impacchi di permanganato di potassio
- Alcuni pazienti possono aver bisogno di essere indirizzati per la valutazione delle vene varicose
- I pazienti possono aver bisogno di apportare modifiche allo stile di vita come la perdita di peso e un maggiore esercizio fisico
All Wales Tissue Viability Nurse Forum (2014) All Wales Guidance for the Management of Hyperkeratosis of the Lower Limb. Londra: Wounds UK.
Bahr S et al (2011) Efficacia clinica di un nuovo prodotto per lo sbrigliamento delle ferite contenente fibre monofilamento. Journal of Wound Care; 20: 5, 242-248.
Barron GS et al (2007) Complicazioni dermatologiche della malattia venosa cronica: gestione medica e oltre. Annals of Vascular Surgery; 21: 5, 652-662.
Beldon P (2010) Esecuzione di una valutazione Doppler: la procedura. Wound Essentials; 5: 87-90.
Beldon P (2006) Evitare la dermatite allergica da contatto nei pazienti con ulcere venose delle gambe. British Journal Community Nursing; 11: 3, S6-S10.
Bergan JJ et al (2006) Chronic venous disease. The New England Journal of Medicine; 355: 5, 488-498.
British Association of Dermatologists (2015) How to Use Potassium Permanganate Soaks.
Associazione Britannica dei Dermatologi (2013) Eczema venoso.
British Dermatological Nursing Group (2012) Best Practice in Emollient Therapy – A statement for Healthcare Professionals.
Carpentier PH et al (2004) Prevalenza, fattori di rischio e modelli clinici dei disturbi venosi cronici degli arti inferiori: uno studio basato sulla popolazione in Francia. Journal of Vascular Surgery; 40: 4, 650-659.
Chi YW, Raffetto JD (2015) Venous leg ulceration pathophysiology and evidence based treatment. Medicina vascolare; 20: 2, 168-181.
Downe A (2014) Come la pulizia delle ferite e lo sbrigliamento aiutano la gestione e la guarigione. Journal of Community Nursing; 28: 4, 33-37.
Eklöf B et al (2004) Revisione della classificazione CEAP per i disturbi venosi cronici: dichiarazione di consenso. Journal of Vascular Surgery; 40: 1, 248-252.
Gawkrodger DJ (2006) Dermatology: An Illustrated Colour Text. Londra: Churchill Livingstone.
González-Consuegra RV, Verdú J (2011) Qualità della vita nelle persone con ulcere venose delle gambe: una revisione integrativa. Journal of Advanced Nursing; 67: 5, 926-944.
Graham ID et al (2003) Prevalenza di ulcerazioni agli arti inferiori: una revisione sistematica degli studi di prevalenza. Advances in Skin and Wound Care; 16: 6, 305-316.
Gray D et al (2011) Valutazione delle prestazioni cliniche di un nuovo prodotto di debridement meccanico selettivo delle ferite. Wounds UK; 7: 3, 42-46.
Grudzińska E, Czuba ZP (2014) Aspetti immunologici della patogenesi della malattia venosa cronica. Central European Journal of Immunology; 39: 4, 525-531.
Finlay AY et al (1989) ‘Fingertip unit’ in dermatologia. Lancet; 2: 8655, 155.
Ladva S (2012) Gli steroidi topici possono essere applicati contemporaneamente agli emollienti? UK Medicines Information Q&A 258.2.
Leitch CS et al (2015) Valutazione quantitativa degli antisettici dermatologici. Clinical and Experimental Dermatology; 40: 8, 912-915.
Lumley E et al (2015) Uno studio qualitativo per esplorare l’atteggiamento del personale clinico alle sfide di cura dei pazienti obesi. Journal of Clinical Nursing; 24: 23-24, 3594-3604.
Maddox D (2012) Effetti dell’ulcerazione venosa delle gambe sulla qualità della vita dei pazienti. Nursing Standard; 26: 38, 42-49.
Marsden G et al (2013) Diagnosi e gestione delle vene varicose nelle gambe: sintesi della guida NICE. British Medical Journal; 24: 347: f4279.
Middleton H (2007) Esplorando l’eziologia e la gestione di eczema venoso. British Journal of Community Nursing; 12: 9: S16-S23.
Moody A (2014) Misure antropometriche adulti, sovrappeso e obesità. The Health and Social Care Information Centre.
National Eczema Society (2015) Eczema varicoso.
National Institute for Health and Care Excellence (2015a) Management of Venous Leg Ulcers.
National Institute for Health and Care Excellence (2015b) Emollients in Atopic Eczema. Londra: NICE.
National Institute for Health and Care Excellence (2013a). Dermatite da contatto.
National Institute for Health and Care Excellence (2013b) Varicose Veins: Diagnosi e Gestione.
National Institute for Health and Care Excellence (2012) Venous Eczema and Lipodermatosclerosis.
Nazarko L (2015) Identificare, trattare e prevenire le ulcere delle gambe – un approccio olistico. British Journal of Healthcare Assistants; 9: 11; 548-554.
Nazarko L (2010) Malattia venosa, eczema e cura della pelle. British Journal of Healthcare Assistants; 4:8, 375-38.
NHS Choices (2016a) Eczema varicoso.
NHS Choices (2016b) Eczema atopico.
NHS England (2014) Patient Safety Alert. Rischio di morte o danno grave da ingestione accidentale di preparati di Permanganato di Potassio.
Ngan V (2013) Permanganato di potassio. DermNet Nuova Zelanda.
Oakley A (2014) Eczema venoso. DermNet Nuova Zelanda.
Patel GK et al (2001a) Gestione di eczema gravitazionale e dermatite allergica da contatto. British Journal of Community Nursing; 6: 8, 394-406.
Patel GK et al (2001b) L’eczema gravitazionale nella malattia dell’ulcera venosa può ritardare la guarigione. British Journal of Dermatology; 145 (suppl 59): 59.
Posnett J, Franks P (2007) I costi della rottura della pelle e delle ulcere nel Regno Unito. In: Marks R (ed) Skin Breakdown: the Silent Epidemic. Hull: The Smith and Nephew Foundation.
Robertson L et al (2008) Epidemiologia della malattia venosa cronica. Phlebology; 23: 3, 103-111.
Royal College of Physicians (2012) National Early Warning Score (NEWS): Standardizzare la valutazione della gravità delle malattie acute nel NHS. RCP, Londra.
Scottish Intercollegiate Guidelines Network (2010) Management of Chronic Venous Leg Ulcers.
Steen A (2007) Gestione delle infezioni nell’eczema atopico. Practice Nursing; 18: 10, 490-496.
Todd M (2016) Gestione delle ulcere venose delle gambe. Nurse Prescribing; 14: 1, 16-23.
van Langevelde K et al (2010) L’effetto dell’invecchiamento sulle valvole venose. Arteriosclerosis, Thrombosis, and Vascular Biology; 30: 10, 2075-2080.
Vasquez MA et al (2010) Revision of the venous clinical severity score: venous outcomes consensus statement: special communication of the American Venous Forum Ad Hoc Outcomes Working Group. Journal of Vascular Surgery; 52: 5, 1387-1396.