
I diuretici sono un po’ come i vasopressori. Li usiamo sempre, quindi ci sembra di conoscerli abbastanza bene. Tuttavia, la quantità di prove a livello di RCT su di loro è scandalosamente bassa. Quindi, ogni volta che compare un RCT sui diuretici, vale la pena esaminarlo attentamente.
Lo studio 3T: basi
Si tratta di uno studio monocentrico, in doppio cieco, che coinvolge 60 pazienti ricoverati con insufficienza cardiaca acuta e risultati resistenti alla furosemide IV ad alte dosi.1 I pazienti sono stati randomizzati in tre gruppi: metolazone orale, clorotiazide endovenosa, o tolvaptan orale. Tutti i pazienti hanno continuato a ricevere un’infusione titolata di furosemide. L’esito primario era la perdita di peso a 48 ore. Lo studio è stato finanziato da Otsuka Pharmaceuticals, produttori di tolvaptan.
caratteristiche di base
Criteri di inclusione richiesto insufficienza cardiaca con sovraccarico di volume, che è stato determinato da uno di questi due criteri:
- Cateterismo di Swan-Ganz con pressione di cuneo >19 mm più ipervolemia all’esame fisico (edema periferico, ascite, o rantoli su auscultazione)
- -o-
- A almeno due dei seguenti:
- Edema periferico
- Ascite
- Pressione venosa giugulare >10 mm
- Edema polmonare ai raggi x del torace
Inoltre, i pazienti dovevano essere resistenti ai diuretici. Questo è stato definito come avere una produzione di urina di <2 litri in 12 ore, mentre con una dose di furosemide >240 mg/giorno (o una dose equivalente di bumetanide).
Criteri di esclusione inclusi:
- Necessità di dialisi o ultrafiltrazione
- Tasso di infiltrazione glomerulare <15 ml/min
- Pressione sanguigna sistolica <85 mm
- Potassio<3 mEq/L
- Sodio fuori dal range di 130-145 mEq/L
- Malattia epatica avanzata
- Assunzione di forti induttori o inibitori del CYP3A4 (che possono interagire con il tolvaptan)

Le caratteristiche di base sono riportate sopra. I pazienti erano effettivamente molto resistenti ai diuretici (producendo una media di 1 litro di urina nelle 12 ore prima dell’inclusione, nonostante la ricezione di un enorme ~ 600 mg/giorno furosemide). La maggior parte dei pazienti aveva una grave insufficienza cardiaca sistolica, spesso dovuta a malattia coronarica. Il 93% dei pazienti era sotto diuretici dell’ansa prima dell’ammissione, il che può spiegare in parte il loro grado di resistenza diuretica.
trattamenti
I pazienti sono stati randomizzati a ricevere metolazone orale (5 mg PO BID), clorotiazide IV (500 mg IV BID), o tolvaptan (30 mg al giorno). L’uso di compresse e infusioni placebo ha permesso allo studio di essere in doppio cieco (nonostante l’uso di farmaci sia orali che endovenosi).
Oltre ai farmaci dello studio, i pazienti hanno ricevuto dosi aggressive di furosemide, secondo il protocollo seguente. L’obiettivo della produzione di urina era di 3-5 litri nelle 24 ore.

endpoint primario: perdita di peso a 48 ore
L’endpoint primario era la perdita di peso a 48 ore (misurata con una bilancia da fermo). Questo era equivalente in tutti i gruppi, con una perdita media di circa 5 kg (sotto la figura, pannello sinistro).
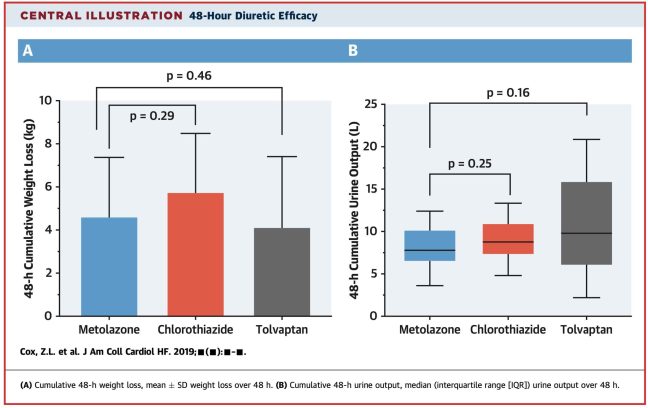
Questo endpoint primario ha però enormi limiti. Ci sono modi estremamente diversi in cui i pazienti possono perdere peso, e questi hanno conseguenze cliniche diverse.
Come esperimento di pensiero, immaginiamo di iniziare con un paziente di 80 kg, che potrebbe avere i seguenti volumi di liquidi:

Primo, immaginiamo di rimuovere cinque litri di acqua priva di elettroliti (pannello superiore, sotto). L’acqua è liberamente distribuita in tutti e tre i compartimenti, quindi questa sarà rimossa proporzionalmente da tutti e tre i componenti. La rimozione dell’acqua priva di elettroliti riduce quindi principalmente il volume del compartimento intracellulare, con una diminuzione relativamente piccola del liquido interstiziale e del plasma (il volume del plasma diminuisce solo di 400 ml).

Ora, immaginiamo di rimuovere cinque litri di liquido isotonico dal corpo (per esempio, tramite emodialisi). La rimozione del fluido isotonico drenerà il fluido dallo spazio extracellulare (pannello inferiore). Questo si tradurrà in riduzioni molto maggiori dei volumi interstiziali e plasmatici.
Quindi, è chiaro che rimuovere lo stesso volume di fluido può avere conseguenze cliniche diverse, a seconda di come viene rimosso. Nell’insufficienza cardiaca, il vero problema è l’eccessivo volume interstiziale e plasmatico – quindi quello che vogliamo davvero fare è rimuovere il fluido isotonico. In alternativa, la rimozione dell’acqua libera causerà una riduzione relativamente piccola dei volumi plasmatici e interstiziali, quindi questo causerà una decongestione clinica molto minore.
In breve, utilizzando il cambiamento del peso totale come endpoint primario, sarà più facile per il tolvaptan fare bella figura. I tolvaptani sono ottimi nel causare la perdita di acqua, quindi possono avere successo nell’indurre una grande riduzione di volume a causa dell’escrezione di acqua libera. Tuttavia, ci sono due grandi problemi clinici con questo:
- La rimozione dell’acqua libera può causare meno decongestione (come spiegato sopra).
- Appena la terapia con vaptan viene interrotta, ci può essere una ritenzione idrica, che cancellerà qualsiasi perdita di volume dovuta all’eliminazione dell’acqua libera (più avanti su questo).
perdita incontrollata di acqua dovuta al tolvaptan

Guardiamo meglio il lato destro di quel pannello, che mostra la produzione cumulativa di urina in 48 ore. C’è un’enorme variazione nella produzione di urina tra i pazienti trattati con vaptani (con un intervallo interquartile che va da 8 litri a 15 litri).
Naturalmente, questo è ciò che ci aspettiamo con la terapia con i vaptani. I vaptani inducono uno stato di diabete insipido nefrogenico, che porta alla perdita incontrollata di acqua. I risultati sono imprevedibili. Alcuni pazienti hanno perso quantità moderate di acqua, ma altri hanno perso quasi un terzo della loro acqua corporea totale.
I cambiamenti d’acqua massicci non sono sicuri. Se non si presta molta attenzione, possono causare ipernatremia e potenzialmente anche demielinizzazione cerebrale. In questo studio, sembra che i medici curanti abbiano restituito la maggior parte dell’acqua persa (così che il cambiamento netto di fluido nel gruppo vaptan è stato di ~5 litri). O forse i pazienti avevano una sete pazzesca e imbrogliavano sulla loro restrizione di fluido bevendo acqua surrettiziamente. Quindi questi pazienti hanno fatto bene. Ma in una situazione in cui l’acqua gratuita non è stata restituita ai pazienti, perdere improvvisamente 15 litri di acqua non sarebbe fantastico.
endpoint clinici secondari
I punti finali secondari erano generalmente simili tra il metolazone orale e la clorotiazide endovenosa (tabella sotto). IVchlorothiazide potrebbe essere stato un po ‘più potente, con un maggiore raggiungimento di decongestione e tassi più elevati di iponatriemia. Tuttavia, nel complesso, i risultati dei gruppi di tetolazone e clorotiazide erano molto simili.

I pazienti hanno richiesto potassio e magnesio supplementari, ma questi requisiti non erano molto alti. In media, l’integrazione cumulativa era di ~80 mEq di potassio e ~1 grammo di magnesio. Questo è in qualche modo rassicurante, indicando che un blocco nefronico combinato con un diuretico dell’ansa e una tiazide può essere utilizzato senza causare enormi perdite di elettroliti. Tuttavia, il 45% dei pazienti erano su un inibitore dell’aldosterone, che probabilmente ha minimizzato queste perdite.
Ora diamo un’occhiata alle differenze tra tiazidi vs. tolvaptan. In primo luogo, ricordare i diversi effetti fisiologici di questi farmaci:
- Tolvaptan provoca escrezione di acqua libera, che rimuove il volume principalmente dal volume intracellulare.
- I tazidi promuovono la perdita di NaCl e acqua, che rimuove il volume principalmente dallo spazio extracellulare.
Questo spiega perfettamente le differenze osservate:
- Tolvaptan aumenta il sodio nel siero a causa della perdita di acqua libera. I tiazidici no.
- I tiazidici causano una maggiore alcalosi da contrazione (dovuta alla perdita preferenziale di NaCl).
- I tiazidici causano un aumento maggiore di creatinina e BUN, con una maggiore riduzione della velocità di filtrazione glomerulare (perché diminuiscono di più il volume intravascolare).
A prima vista, potrebbe sembrare che un aumento di creatinina e BUN nel gruppo dei tiazidici potrebbe essere una cosa negativa (stanno danneggiando i reni!). Tuttavia, questo potrebbe essere solo un segnale che i tiazidi stanno causando una decongestione vascolare più efficace. Alcuni studi hanno trovato che l’aumento della creatinina è correlato a risultati migliori, forse perché questo riflette una diuresi efficace.2

C’è un’altra informazione chiave nascosta qui. Dopo l’interruzione del tolvaptan, il sodio sierico scende bruscamente sotto la linea di base (freccia aqua sopra). Nell’insufficienza cardiaca, questo può significare solo una cosa: dopo l’esaurimento del tolvaptan, i pazienti hanno trattenuto avidamente l’acqua libera (riguadagnando rapidamente tutto il peso perso in seguito all’uso del tolvaptan). Purtroppo, lo studio non ha riportato la perdita di peso al momento della dimissione (la mia ipotesi è che questi sarebbero superiori per i tiazidici che per il tolvaptan).
Sicurezza

I tassi di eventi avversi complessivi erano simili. Due pazienti nel gruppo tolvaptan hanno sperimentato almeno 12 mM di aumenti di sodio nelle 24 ore, producendo un potenziale rischio di demielinizzazione osmotica. Questa cifra può essere artificialmente bassa, tuttavia, come la maggior parte degli studi attuali utilizzano >10 mM o anche >8 mM come soglia per il rischio di demielinizzazione osmotica.
Limitazioni dello studio

Thestudy non era tecnicamente alimentato per analisi di non inferiorità (è stato progettato come uno studio di superiorità). I margini di errore sono ampi, il che avrebbe potuto far mancare allo studio piccole differenze tra i diuretici. Tuttavia, è dubbio che lo studio abbia mancato differenze clinicamente rilevanti.
Circa la metà dei pazienti nello studio erano su un antagonista del recettore dei mineralocorticoidi (ad esempio spironolattone). Non è chiaro in che misura questo possa aver influenzato i risultati.
conclusioni sul tolvaptan come diuretico
I vaptani sono farmaci in cerca di un’indicazione. Sono estremamente costosi, il che porta a un vigoroso sostegno dell’industria (compreso il finanziamento di questo studio). Sono stati promossi aggressivamente per l’uso nell’iponatriemia, ma non funzionano davvero bene per questo (certamente non in terapia intensiva). Forse potrebbero andare meglio nell’insufficienza cardiaca?
Questo studio ridimostra la fisiologia dei vaptani: inducono una perdita aggressiva e spesso incontrollata di acqua libera. Questa azione non è probabilmente benefica nell’insufficienza cardiaca, per tre motivi:
- L’escrezione incontrollata di acqua può causare un rapido aumento dei livelli di sodio nel siero, creando un rischio di demielinizzazione osmotica.
- L’eliminazione dell’acqua libera causa prevalentemente una disidratazione intracellulare, piuttosto che una decongestione extracellulare.
- Appena la terapia con vaptan viene interrotta, i pazienti trattengono rapidamente l’acqua e riacquistano il volume perso.
Pensieri di separazione su metolazone vs. clorotiazide
La clorotiazide è più costosa del metolazone e viene somministrata per via endovenosa, quindi la clorotiazide sembra un intervento più drammatico. Questo spesso porta all’assunzione che la clorotiazide deve essere superiore.
Naturalmente, questo non è necessariamente vero. Metolazone ha un asso nella manica – un’emivita più lunga (~14 ore, rispetto alle misere 2 ore della clorotiazide). Metolazone è il glargine dei diuretici: rimanendo tranquillamente in giro, combatte diligentemente la ritenzione di sodio dopo che tutti gli altri diuretici se ne sono andati. La lunga emivita di Metolazone potrebbe essere particolarmente utile nei pazienti trattati con boli intermittenti di furosemide. Per esempio:
- Un regime di boli di furosemide IV più clorotiazide IV insieme Q12hr potrebbe esporre i pazienti a diverse ore senza alcun diuretico a bordo.
- Un regime di boli di furosemide IV più metolazone orale Q12hr non esporrebbe i pazienti ad alcun periodo senza diuretico.
In definitiva, la clorotiazide IV e il metolazone orale sono entrambi diuretici eccezionali, ma possono essere più adatti a scopi diversi. La clorotiazide per via endovenosa è ottima in situazioni di emergenza in cui è necessaria un’azione immediata (ad es. iperkaliemia emergente, come parte della Nephron Bomb). Il metolazone può essere migliore per la rianimazione, se il tuo obiettivo è quello di rimuovere delicatamente diversi litri di liquido nel corso di 24 ore. La buona notizia da questo studio è che entrambi sembrano essere sicuri ed efficaci.

- I diuretici tiazidici sono efficaci nell’alleviare la resistenza ai diuretici dell’ansa. Questo sostiene il posto tradizionale dei tiazidi come agenti di seconda linea per i pazienti refrattari ai diuretici dell’ansa.
- Il metolazone orale sembra essere altrettanto efficace della clorotiazide endovenosa. In pratica, il metolazone può avere un vantaggio a causa del costo ridotto e dell’emivita più lunga.
- La diuresi combinata aggressiva con un tiazide più un diuretico dell’ansa è stata ben tollerata (senza cambiamenti sostenuti nella funzione renale o grandi spostamenti di elettroliti). L’integrazione di potassio e magnesio era necessaria, ma non in quantità enormi.
- Tolvaptan comporta l’escrezione di grandi volumi di acqua. Basandosi strettamente su questa singola metrica, il tolvaptan potrebbe essere considerato un successo. Tuttavia, il tolvaptan non sembra pronto per l’uso clinico di routine per diverse ragioni (ad esempio la rimozione incontrollata dell’acqua e la rapida ritenzione idrica di rimbalzo dopo la sospensione).
-
Cox ZL, Hung R, Lenihan DJ, Testani JM. Strategie diuretiche per la resistenza ai diuretici dell’ansa nell’insufficienza cardiaca acuta. JACC: Insufficienza cardiaca. December 2019. doi:10.1016/j.jchf.2019.09.012
-
Griffin M, Rao VS, Fleming J, et al. Effect on Survival of Concurrent Hemoconcentration and Increase in Creatinine During Treatment of Acute Decompensated Heart Failure. Il giornale americano di cardiologia. Dicembre 2019:1707-1711. doi:10.1016/j.amjcard.2019.08.034
- Autore
- Post recenti
- PulmCrit Wee – MENDS2:Fentanyl o fentanyl per la sedazione negli adulti ventilati meccanicamente con sepsi – 2 febbraio 2021
- PulmCrit Wee – Follow-up studio Bamlanivimab smaschera chicanery statistica – 26 gennaio 2021
- IBCC – Revamped COVID capitolo concentrandosi su ICU & gestione stepdown – 25 gennaio 2021