
Los diuréticos son un poco como los vasopresores. Los usamos todo el tiempo, así que creemos que los conocemos bastante bien. Sin embargo, la cantidad de pruebas a nivel de ECA sobre ellos es sorprendentemente baja. Así pues, cada vez que aparece un ECA sobre diuréticos, merece la pena examinarlo detenidamente.
El ensayo 3T: aspectos básicos
Se trata de un ensayo monocéntrico a doble ciego en el que participaron 60 pacientes ingresados con insuficiencia cardíaca aguda y resistentes a altas dosis de furosemida intravenosa.1 Los pacientes fueron distribuidos aleatoriamente en tres grupos: metolazona oral, clorotiazida intravenosa o tolvaptán oral. Todos los pacientes siguieron recibiendo una infusión de furosemida titulada. El resultado primario fue la pérdida de peso a las 48 horas. El estudio fue financiado por Otsuka Pharmaceuticals, fabricantes de tolvaptan.
Características de base
Los criterios de inclusión requerían insuficiencia cardíaca con sobrecarga de volumen, que se determinó mediante uno de estos dos criterios:
- Cateterización de Swan-Ganz con presión de cuña >19 mm más hipervolemia en la exploración física (edema periférico, ascitis o estertores en la auscultación)
- o-
- Al menos dos de los siguientes:
- Edema periférico
- Ascitis
- Presión venosa yugular >10 mm
- Edema pulmonar en la radiografía de tórax
Además, los pacientes debían ser resistentes a los diuréticos. Esto se definió como tener una producción de orina de <2 litros en 12 horas, mientras recibían una dosis de furosemida >240 mg/día (o una dosis equivalente de bumetanida).
Criterios de exclusión incluidos:
- Necesidad de diálisis o ultrafiltración
- Tasa de filtración glomerular <15 ml/min
- Presión arterial sistólica <85 mm
- Potasio<3 mEq/L
- Sodiofuera del rango de 130-145 mEq/L
- Enfermedad hepática avanzada
- Uso de inductores o inhibidores fuertes del CYP3A4 (que pueden interactuar con el tolvaptán)

Las características basales se muestran arriba. Los pacientes eran, en efecto, muy resistentes a los diuréticos (producían una media de 1 litro de orina en las 12 horas anteriores a la inclusión, a pesar de recibir la friolera de ~600 mg/día de furosemida). La mayoría de los pacientes tenían una insuficiencia cardíaca sistólica grave, a menudo debida a una enfermedad arterial coronaria. El 93% de los pacientes tomaban diuréticos de asa antes del ingreso, lo que puede explicar en parte su grado de resistencia a los diuréticos.
Tratamientos
Los pacientes fueron asignados al azar para recibir metolazona oral (5 mg PO BID), clorotiazida IV (500 mg IV BID) o tolvaptán (30 mg diarios). El uso de comprimidos e infusiones de placebo permitió que el estudio fuera doblemente ciego (a pesar del uso de medicamentos orales e intravenosos).
Además de la medicación del estudio, los pacientes recibieron dosis agresivas de furosemida, de acuerdo con el siguiente protocolo. El objetivo de la diuresis era de 3 a 5 litros en 24 horas.

Punto final primario: pérdida de peso a las 48 horas
El punto final primario fue la pérdida de peso a las 48 horas (medida con una báscula de pie). Esta fue equivalente en todos los grupos, con una pérdida media de unos 5 kg (abajo de la figura, panel izquierdo).
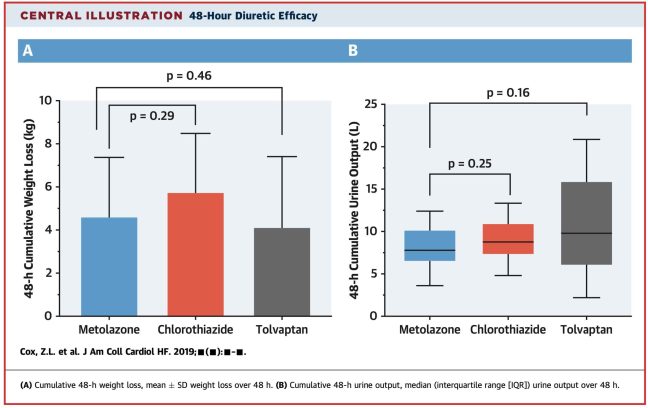
Sin embargo, este criterio de valoración primario tiene enormes limitaciones. Hay formas extremadamente diferentes en que los pacientes pueden perder peso, y éstas tienen diferentes consecuencias clínicas.
Como experimento de pensamiento, imaginemos que empezamos con un paciente de 80 kg, que puede tener los siguientes volúmenes de líquido:

Primero, imaginemos que extraemos cinco litros de agua sin electrolitos (panel superior, abajo). El agua se distribuye libremente por los tres compartimentos, por lo que se eliminará proporcionalmente de los tres componentes. Por lo tanto, al eliminar el agua libre de electrolitos se reduce sobre todo el volumen del compartimento intracelular, con una disminución relativamente pequeña del líquido intersticial y del plasma (el volumen del plasma sólo disminuye en 400 ml).

Ahora, imaginemos la eliminación de cinco litros de líquido isotónico del cuerpo (por ejemplo, mediante hemodiálisis). La eliminación del líquido isotónico drenará el líquido del espacio extracelular (panel inferior). Esto dará lugar a reducciones mucho mayores de los volúmenes intersticial y plasmático.
Así pues, está claro que la eliminación del mismo volumen de líquido puede tener diferentes consecuencias clínicas, dependiendo de cómo se elimine. En la insuficiencia cardíaca, el verdadero problema es el exceso de volumen intersticial y plasmático, por lo que lo que realmente queremos hacer es eliminar líquido isotónico. Alternativamente, la eliminación del agua libre causará una reducción relativamente pequeña de los volúmenes plasmáticos e intersticiales, por lo que esto causará una descongestión clínica mucho menor.
En resumen, utilizar el cambio de peso total como criterio de valoración primario hará que sea más fácil que el tolvaptán parezca bueno. Los vaptanos son excelentes para provocar la pérdida de agua, por lo que pueden tener éxito al inducir una gran reducción de volumen debido a la excreción de agua libre. Sin embargo, hay dos problemas clínicos importantes con esto:
- La eliminación de agua libre puede causar una menor descongestión (como se explicó anteriormente).
- En cuanto se interrumpe el tratamiento con vaptan, puede haber retención de agua, que borrará cualquier pérdida de volumen debida a la eliminación de agua libre (más información sobre esto más adelante).
Pérdida incontrolada de agua debido al tolvaptán

Miremos más de cerca el lado derecho de ese panel, que muestra la producción de orina acumulada durante 48 horas. Existe una enorme variación en la diuresis entre los pacientes tratados con vaptanos (con un rango intercuartil que va de 8 a 15 litros).
Por supuesto, esto es lo que esperamos con la terapia con vaptanos. Los vaptanes inducen un estado de diabetes insípida nefrogénica, que conduce a una pérdida incontrolada de agua. Los resultados son imprevisibles. Algunos pacientes perdieron cantidades moderadas de agua, pero otros perdieron casi un tercio de su agua corporal total.
Los cambios masivos de agua no son seguros. Si no se presta mucha atención a esto, puede causar hipernatremia y potencialmente incluso desmielinización cerebral. En este estudio, parece que los clínicos tratantes devolvieron la mayor parte del agua perdida (de modo que el cambio neto de líquidos en el grupo de vaptan fue de ~5 litros). O tal vez los pacientes tenían una sed insana y engañaban su restricción de líquidos bebiendo agua subrepticiamente. Así que a estos pacientes les fue bien. Pero en una situación en la que no se devolviera agua gratis a los pacientes, perder repentinamente 15 litros de agua no sería impresionante.
Puntos finales secundarios clínicos
Los puntos finales secundarios fueron en general similares entre la metolazona oral y la clorotiazida intravenosa (tabla siguiente). La clorotiazida intravenosa podría haber sido un poco más potente, con un mayor logro de descongestión y mayores tasas de hiponatremia. Sin embargo, en general, los resultados de los grupos de metolazona y clorotiazida fueron muy similares.

Los pacientes necesitaron suplementos de potasio y magnesio, pero estos requisitos no fueron muy elevados. En promedio, la suplementación acumulada fue de ~80 mEq de potasio y ~1 gramo de magnesio. Esto es algo tranquilizador, ya que indica que se puede utilizar un bloqueo nefronal combinado con un diurético de asa y una tiazida sin causar enormes pérdidas de electrolitos. Sin embargo, el 45% de los pacientes estaban tomando un inhibidor de la aldosterona, lo que probablemente minimizó estas pérdidas.
Ahora veamos las diferencias entre las tiazidas y el tolvaptán. En primer lugar, recordemos los diferentes efectos fisiológicos de estos fármacos:
- El tolvaptán provoca la excreción de agua libre, que elimina volumen principalmente del volumen intracelular.
- Las tiazidas promueven la pérdida de NaCl y agua, lo que elimina volumen sobre todo del espacio extracelular.
Thisex explica perfectamente las diferencias observadas:
- Tolvaptan aumenta el sodio sérico debido a la pérdida de agua libre. Las tiazidas no lo hacen.
- Las tiazidas provocan una mayor alcalosis de contracción (debido a la pérdida preferente de NaCl).
- Las tiazidas provocan un mayor aumento de la creatinina y el BUN, con una mayor reducción de la tasa de filtración glomerular (porque están disminuyendo más el volumen intravascular).
A primera vista, podría parecer que un aumento de la creatinina y el BUN en el grupo de las tiazidas podría ser algo malo (¡están dañando los riñones!). Sin embargo, esto podría ser simplemente una señal de que las tiazidas están provocando una descongestión vascular más eficaz. Algunos estudios han encontrado que el aumento de la creatinina se correlaciona con mejores resultados, tal vez porque esto refleja una diuresis efectiva.2

Hay otra información clave escondida aquí. Tras suspender el tolvaptán, el sodio sérico desciende bruscamente por debajo de la línea de base (flecha aqua arriba). En la insuficiencia cardíaca, esto sólo puede significar una cosa: después de que el tolvaptán desapareciera, los pacientes retuvieron ávidamente el agua libre (recuperando rápidamente todo el peso perdido tras el uso del tolvaptán). Desgraciadamente, el estudio no informó de la pérdida de peso en el momento del alta (mi opinión es que ésta sería superior para las tiazidas que para el tolvaptán).
Puntos finales de seguridad

Las tasas globales de acontecimientos adversos fueron similares. Dos pacientes del grupo de tolvaptán experimentaron al menos 12 mM de aumento de sodio durante 24 horas, lo que supone un riesgo potencial de desmielinización osmótica. Sin embargo, esta cifra puede ser artificialmente baja, ya que la mayoría de los estudios actuales utilizan >10 mM o incluso >8 mM como umbral de riesgo de desmielinización osmótica.
Limitaciones del estudio

El estudio no tenía potencia técnica para el análisis de no inferioridad (fue diseñado como un ensayo de superioridad). Los márgenes de error son amplios, lo que podría haber hecho que el estudio pasara por alto pequeñas diferencias entre los diuréticos. Sin embargo, es dudoso que el estudio haya pasado por alto diferencias clínicamente relevantes.
Alrededor de la mitad de los pacientes del estudio tomaban un antagonista del receptor de mineralocorticoides (por ejemplo, espironolactona). No está claro hasta qué punto esto puede haber afectado a los resultados.
Conclusiones sobre el tolvaptán como diurético
Los tapones son medicamentos en busca de una indicación. Son extremadamente caros, lo que lleva a un vigoroso apoyo de la industria (incluyendo la financiación de este ensayo). Se han promovido agresivamente para su uso en la hiponatremia, pero realmente no funcionan bien para eso (ciertamente no en la UCI). ¿Tal vez podrían funcionar mejor en la insuficiencia cardíaca?
Este estudio vuelve a demostrar la fisiología de los vaptanos: inducen una pérdida agresiva y a menudo incontrolada de agua libre. Esta acción probablemente no es beneficiosa en la insuficiencia cardíaca, por tres razones:
- La excreción incontrolada de agua puede provocar una rápida elevación de los niveles séricos de sodio, creando un riesgo de desmielinización osmótica.
- La eliminación de agua libre causa predominantemente deshidratación intracelular, más que descongestión extracelular.
- Tan pronto como se interrumpa la terapia con vaptan, los pacientes retendrán rápidamente agua y recuperarán el volumen perdido.
Pensamientos parciales sobre la metolazona frente a la clorotiazida
La clorotiazida es más cara que la metolazona y se administra por vía intravenosa, por lo que la clorotiazida parece una intervención más drástica. Esto suele llevar a suponer que la clorotiazida debe ser superior.
Por supuesto, eso no es necesariamente cierto. La metolazona tiene un as en la manga – una vida media más larga (~14 horas, comparada con las míseras 2 horas de la clorotiazida). La metolazona es la glargina de los diuréticos: se mantiene en silencio, combatiendo diligentemente la retención de sodio después de que todos los demás diuréticos se hayan ido. La larga vida media de la metolazona podría ser especialmente útil en pacientes tratados con bolos intermitentes de furosemida. Por ejemplo:
- Un régimen de bolos de furosemida IV más clorotiazida IV juntos Q12hr podría exponer a los pacientes a varias horas sin ningún diurético a bordo.
- Un régimen de bolos de furosemida IV más metolazona oral Q12hr no expondría a los pacientes a ningún período sin diuréticos.
En definitiva, tanto la clorotiazida IV como la metolazona oral son magníficos diuréticos, pero pueden ser más adecuados para diferentes fines. La clorotiazida intravenosa es estupenda en situaciones de emergencia en las que se necesita una acción inmediata (por ejemplo, hiperpotasemia de emergencia, como parte de la Bomba Nefronal). La metolazona puede ser mejor para la deresucitación, si su objetivo es eliminar suavemente varios litros de líquido en el transcurso de 24 horas. La buena noticia de este estudio es que ambos parecen ser seguros y eficaces.

- Los diuréticos tiazídicos son eficaces para aliviar la resistencia a los diuréticos de asa. Esto apoya el lugar tradicional de las tiazidas como agentes de segunda línea para los pacientes refractarios a los diuréticos de asa.
- La metolazona oral parece ser igual de eficaz que la clorotiazida intravenosa. En la práctica, la metolazona puede tener una ventaja debido a su coste reducido y a su vida media más larga.
- La diuresis combinada agresiva con una tiazida más un diurético de asa fue bien tolerada (sin cambios sostenidos en la función renal ni cambios electrolíticos importantes). Se requirieron suplementos de potasio y magnesio, pero no en grandes cantidades.
- Tolvaptán provoca la excreción de grandes volúmenes de agua. Basándose estrictamente en esta única métrica, tolvaptan podría considerarse un éxito. Sin embargo, el tolvaptán no parece estar listo para el uso clínico de rutina por varias razones (por ejemplo, la eliminación incontrolada de agua y la rápida retención de agua de rebote después de la interrupción).
-
Cox ZL, Hung R, Lenihan DJ, Testani JM. Estrategias diuréticas para la resistencia a los diuréticos de asa en la insuficiencia cardíaca aguda. JACC: Heart Failure. December 2019. doi:10.1016/j.jchf.2019.09.012
-
Griffin M, Rao VS, Fleming J, et al. Efecto sobre la supervivencia de la hemoconcentración concurrente y el aumento de la creatinina durante el tratamiento de la insuficiencia cardíaca aguda descompensada. The American Journal of Cardiology. Diciembre 2019:1707-1711. doi:10.1016/j.amjcard.2019.08.034
- Autor
- Puestos recientes
Josh es el creador de PulmCrit.org. Es profesor asociado de Medicina Pulmonar y de Cuidados Críticos en la Universidad de Vermont.
- PulmCrit Wee – MENDS2:Fentanilo o fentanilo para la sedación en adultos con sepsis ventilados mecánicamente – 2 de febrero de 2021
- PulmCrit Wee – El estudio de seguimiento de Bamlanivimab desenmascara las argucias estadísticas – 26 de enero de 2021
- IBCC – Capítulo renovado de COVID centrado en el manejo del escalón de la UCI & – 25 de enero de 2021
.