Abstract
Objetivos
Identificar la prevalencia de esófago de Barrett (EB) en pacientes con reflujo nasofaríngeo (RNP) que se presentan a una consulta de rinología terciaria en 2017, y evaluar cualquier correlación con la presencia de enfermedad por reflujo gastroesofágico (ERGE) sintomática.
Métodos
Se recopilaron datos demográficos, síntomas autoinformados y antecedentes médicos relevantes a partir de un cuestionario de admisión estandarizado. Los síntomas se agruparon en 3 categorías: NPR, reflujo laringofaríngeo (LPR) y ERGE. Se realizaron análisis estadísticos descriptivos y no paramétricos.
Resultados
De los 807 nuevos pacientes atendidos en 2017, 86 (10,7%) fueron remitidos a gastroenterología (GI) con síntomas asociados a NPR, según las indicaciones de remisión preexistentes. Cuarenta y tres pacientes fueron evaluados por un gastroenterólogo, y 25 se sometieron a EGD con informe de patología disponible para su revisión. Se identificó EB en 6/25 (24%) pacientes. Cinco de estos seis pacientes (83,3%) informaron de síntomas de ERGE leves o inexistentes. Ningún factor del paciente o síntoma de presentación se asoció significativamente con el diagnóstico de EB.
Conclusiones
Estos datos en pacientes nuevos consecutivos sugieren que el cumplimiento de las recomendaciones de derivación es pobre entre los pacientes con RNP y que la incidencia de EB en esta población puede ser mayor que la generalmente reportada entre los pacientes con ERGE. Esta experiencia refuerza las indicaciones de derivación para EGD para descartar EB, y destaca la importancia de la educación de los pacientes para mejorar el cumplimiento.
Palabras clave
Cáncer de esófago, reflujo gastroesofágico, cribado, esofagitis por reflujo, reflujo laringofaríngeo, ERGE
Introducción
Se sabe que la enfermedad por reflujo gastroesofágico (ERGE) sintomática aumenta el riesgo de los pacientes de desarrollar esófago de Barrett (EB). La EB está ampliamente reconocida como una condición precancerosa por la que el epitelio escamoso protector de la mucosa esofágica distal es sustituido por epitelio intestinal columnar. Los individuos con EB tienen un riesgo mucho mayor (estimado entre 30-120 X>) de desarrollar un adenocarcinoma esofágico (CAE) que la población general. Mientras que el desarrollo de EB se ha enfatizado previamente como una preocupación para aquellos con reflujo laringofaríngeo (RLP) de larga duración, no se ha descrito como una preocupación específica para aquellos que tienen predominantemente reflujo nasofaríngeo (RNP) con cavidad nasal y manifestaciones otológicas de reflujo extraesofágico (REE).
Interesantemente, la EB se detecta en el 1-2% de todos los pacientes que se someten a esofagogastroduodenoscopia (EGD). Su incidencia es mucho mayor en aquellos con ERGE sintomática (5-15%) y puede encontrarse con mayor frecuencia en aquellos con síntomas de RPL (18%). Mientras que la duración de los síntomas de ERGE se correlaciona con una mayor probabilidad de EB, no hay correlación entre la gravedad de los síntomas de ERGE y la propensión a desarrollar EB. Se cree que los factores de riesgo adicionales para el desarrollo de BE incluyen la genética, la adiposidad central, el tabaquismo, la apnea obstructiva del sueño (OSA) y el síndrome metabólico .
En 2018, surgieron dos preocupaciones relacionadas con los pacientes de EER que se atienden en el Sinus & Nasal Institute of Florida (SNI) que impulsaron el inicio de este proyecto de evaluación y mejora de la calidad (QAI). En primer lugar, dos pacientes con reflujo silencioso negaron ser conscientes de su diagnóstico de EB probado por biopsia. Además, estos dos pacientes no cumplían con las medidas dietéticas, los cambios de estilo de vida y los medicamentos recomendados. Además, no apreciaban la importancia de una EGD posterior para el seguimiento de la EB. En segundo lugar, un número considerable de pacientes con reflujo silencioso a los que se aconsejó que acudieran a un gastroenterólogo no siguieron esta recomendación.
El objetivo de esta comunicación es compartir los resultados de nuestro programa de evaluación y mejora de la calidad (QAI) en relación con una experiencia de rinología terciaria con reflujo silencioso y EB. Específicamente, esta comunicación pretende explorar la incidencia de EB en pacientes con RNP e identificar el porcentaje de pacientes que ignoraron la importancia de su derivación a GI.
Métodos
Como parte de un programa de QAI en curso, se identificaron todos los nuevos pacientes del SNI que fueron derivados a gastroenterología (GI) en 2017 utilizando un registro médico electrónico (EMR). Los criterios de derivación del SNI 2017 a GI se enumeran en la Tabla 1. Los datos demográficos, los síntomas autodeclarados, los antecedentes médicos relevantes y el IMC relacionados con la sospecha clínica de reflujo extraesofágico se recopilaron a partir de un cuestionario de admisión estandarizado. La información recopilada incluía la gravedad autodeclarada de: Congestión nasal, drenaje nasal descolorido, drenaje postnasal (DPN), duración del DPN, síntomas de alergia a inhalantes (rinoconjuntivitis), plenitud de oídos, chasquido de oídos, ronquera, mal aliento, babeo, atragantamiento con la comida, empeoramiento del asma, tos, indigestión, acidez, dificultad para tragar y dolor al tragar. También se registraron los antecedentes médicos significativos de AOS y consumo de tabaco. Para los que se sometieron a una EGD, se revisaron los resultados del procedimiento y los informes patológicos. Los informes histopatológicos confirmaron la presencia o ausencia de EB.
Para fines de comparación se agruparon los síntomas de EER autodeclarados, extraídos del cuestionario estandarizado de ingesta de rinología, en función de tres localizaciones anatómicas: 1) Cavidad nasal/Nasofaringe para NPR; 2) Laringe/Hipoorofaringe para LPR; 3) Esófago para GERD. Los síntomas de NPR son: Congestión nasal, drenaje nasal descolorido, drenaje post-nasal (PND), plenitud de oído y chasquido de oído. La RPL consiste en los siguientes síntomas: Ronquera, mal aliento, babeo, atragantamiento con la comida, empeoramiento del asma y tos. Los síntomas de ERGE consistieron en indigestión, ardor de estómago, dificultad para tragar y dolor al tragar.
El análisis estadístico se realizó utilizando Jamovi versión 0.9 (The jamovi project 2019 https://www.jamovi.org). Para comparar los datos continuos entre dos grupos, se utilizó la prueba U de Mann-Whitney. Cuando se compararon datos categóricos entre dos grupos, se aplicó una prueba exacta de Fisher.
Población &síntomas
Un informe de registro informatizado de nuestro software EMR identificó 807 nuevos pacientes atendidos en el SNI en el año 2017. De ellos, 86 (10,7%) fueron derivados a GI en el mismo año por una o más de las indicaciones enumeradas en la Tabla 1. De estos 86 pacientes, 48 (55,8%) eran mujeres, y la edad media era de 55 años (15-83). Sesenta y un pacientes (70,9%) fueron remitidos a GI en el momento de su visita inicial. Cuarenta y tres pacientes (50%) fueron atendidos por un gastroenterólogo. De los 86 pacientes remitidos a GI, 79 tenían cuestionarios completos de su visita inicial disponibles para su revisión. Los síntomas que presentaban los pacientes remitidos, los pacientes que se sometieron a EGD y los pacientes con EB probada por biopsia se muestran en la Tabla 2.
Tabla 1: Criterios del SNI para la remisión a GI. Ver Tabla 1
Tabla 2: Síntomas de presentación relacionados con el reflujo en la visita inicial. Ver Tabla 2
Al menos un síntoma de NPR estuvo presente en los 79 pacientes referidos con cuestionarios completados. El goteo postnasal fue el síntoma de presentación más común, reportado en 73/79 (92,4%) de todos los pacientes referidos a gastroenterología y en el 100% de los pacientes que se sometieron a EGD. El goteo postnasal y/o el taponamiento del oído se presentaron en 75/79 (94,9%) de todos los pacientes. Al menos un síntoma de RPL estaba presente en 69 pacientes (87,3%), pero sólo 44 pacientes (55,7%) presentaban uno o más síntomas específicos de ERGE. No hubo diferencias estadísticas en los síntomas de RNP, RPL o ERGE en las tres categorías de pacientes: 1) Los remitidos a GI; 2) Los que se sometieron a EGD o 3) Los que tenían EB.
En los pacientes con EB, todos tenían síntomas de NPR, 4 (66,7%) presentaban síntomas de LPR y 4 (66,7%) presentaban síntomas de ERGE. Sin embargo, sólo un paciente con EB tenía síntomas significativos de ERGE y el resto eran leves sin impacto significativo en la calidad de vida. En los pacientes sin EB, 7 (36,8%) presentaban síntomas de ERGE y 17 (89,5%) presentaban síntomas de RPL. Al comparar los pacientes con y sin EB, con y sin esofagitis por reflujo y con y sin gastritis, no hubo diferencias significativas entre los grupos de síntomas. En cuanto a los síntomas de presentación, no hubo diferencias significativas entre estos 79 pacientes y los 25 pacientes que se sometieron a una EGD o los 6 pacientes con EB. Aunque no se pudo determinar retrospectivamente la indicación del uso de un inhibidor de la bomba de protones (IBP) en su consulta inicial de rinología, el 50% de los pacientes con EB y el 26,3% de los pacientes sin EB ya estaban tomando un IBP.
EGD &Resultados patológicos
La EGD se realizó en 25/86 (29,1%). La EB se confirmó en 6/25 (24%) pacientes, (Figura 1 y Figura 2) uno de los cuales tenía una displasia de bajo grado. Ninguno tenía displasia de alto grado o malignidad. Sólo 2/6 con EB y 11/19 pacientes sin EB tenían evidencia endoscópica de esofagitis confirmada por patología. En otras palabras, la EB no siempre se asoció con evidencia histopatológica de esofagitis. Uno de los pacientes diagnosticados de EB no fue consciente de este diagnóstico hasta que su informe patológico fue solicitado por el Rinólogo remitente. La gastritis se confirmó por histopatología en 21/25 (84%) pacientes con EGD. Ocho tenían gastritis activa y 13 gastritis inactiva. Se encontró gastritis en todos los pacientes con EB y en el 78,9% de los pacientes sin EB.
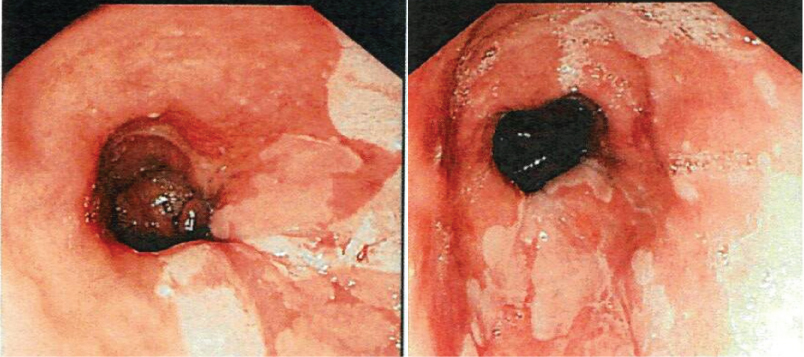 Figura 1: Imágenes de EGD que demuestran parches de mucosa de color salmón que se extienden hacia el esófago desde la unión gastroesofágica, consistentes con metaplasia intestinal. Ver Figura 1
Figura 1: Imágenes de EGD que demuestran parches de mucosa de color salmón que se extienden hacia el esófago desde la unión gastroesofágica, consistentes con metaplasia intestinal. Ver Figura 1
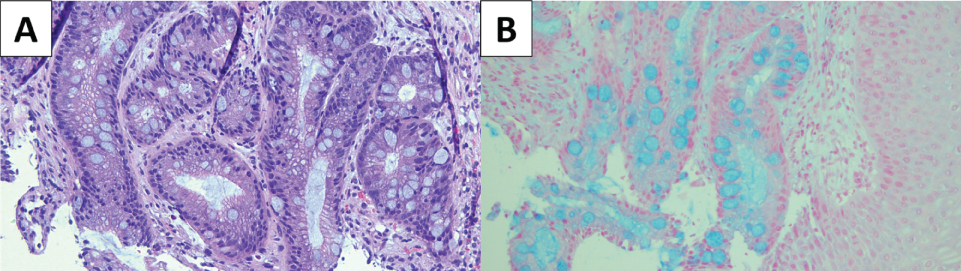 Figura 2: (A) Portaobjetos teñido con hematoxilina &eosina (H&E) del esófago de Barrett; (B) la tinción con azul Alcian destaca la presencia de células caliciformes, que se asocian al epitelio intestinal metaplásico. Ver Figura 2
Figura 2: (A) Portaobjetos teñido con hematoxilina &eosina (H&E) del esófago de Barrett; (B) la tinción con azul Alcian destaca la presencia de células caliciformes, que se asocian al epitelio intestinal metaplásico. Ver Figura 2
Ninguno de los síntomas reportados por los pacientes fue significativamente diferente entre los pacientes con EGD con y sin BE probada por biopsia.
Discusión
Aunque poco frecuente, el EAC conlleva un mal pronóstico con una tasa de supervivencia estimada a 5 años del 17% . Al igual que el aumento de la EB en las últimas décadas, en los últimos 30 a 40 años se ha producido un aumento espectacular (300-500%) del CAE. Una vez más, el riesgo de desarrollar CAE aumenta cuando la EB está presente del orden de 30 a 125 veces en comparación con el de la población general. En general, se estima que la progresión de la EB a CAE es del 0,1-0,3% anualmente.
Las directrices clínicas para el diagnóstico y el tratamiento de la EB recomiendan el cribado de los pacientes con múltiples factores de riesgo . Los factores de riesgo publicados para el CAE y la EB incluyen la edad superior a 50 años, el sexo masculino, la raza blanca, la obesidad troncal, los antecedentes de tabaquismo, los antecedentes familiares de EB o CAE y los síntomas crónicos de ERGE . En nuestra pequeña población de QAI, la obesidad, la edad y el género no se detectaron como factores de riesgo de EB. Los antecedentes de consumo de tabaco, la AOS y la pirosis infrecuente o leve demostraron una tendencia a ser factores de riesgo.
Si se detecta EB, se implementa periódicamente una vigilancia adicional para diagnosticar displasia o malignidad temprana. La vigilancia endoscópica de la EB se ha asociado a mejores resultados con respecto a la mortalidad del CAE . Cabe destacar que el 50% de los pacientes con EB o CAE no refieren síntomas de reflujo crónico. Sin embargo, no se recomienda el cribado mediante EGD en la población general. Se ha aconsejado previamente que los síntomas de RPL se incluyan como indicación para el cribado de la EB y del cáncer.
El EER, o reflujo silencioso, es un diagnóstico clínico que suele basarse en la presentación de síntomas ORL, en los hallazgos de la exploración física (incluida la nasofaringolaringoscopia) y en las pruebas solicitadas para descartar otras explicaciones de la enfermedad ORL (por ejemplo, TAC de senos, prueba de alergia). La confirmación del diagnóstico de reflujo silencioso es a menudo difícil de afirmar cuando el paciente nunca o rara vez experimenta síntomas gastrointestinales. Lamentablemente, ninguna prueba puede descartar la existencia de reflujo silencioso. En este sentido, se propone que la «falta de respuesta a una terapia supresora de ácido agresiva, combinada con una prueba de pH normal fuera de la terapia o una prueba de impedancia-pH en la terapia, reduce significativamente la probabilidad de que el reflujo sea una etiología contribuyente en la presentación de síntomas extraesofágicos» . Incluso estos pasos no pueden eliminar por completo el REE como explicación de los síntomas nasofaríngeos inexplicables, como el goteo post-nasal. Esta experiencia de QAI apoya los conceptos de que la RNP sintomática, no sólo la RPL y la ERGE, se asocian a la EB.
Dado que los síntomas de reflujo silencioso tienden a ser molestos y no suponen una amenaza para la vida, muchos pacientes se frustran fácilmente y abandonan la atención cuando no ven una respuesta rápida al tratamiento. El diagnóstico de reflujo silencioso suele poner en tela de juicio la confianza del paciente en la capacidad de diagnóstico y el plan de tratamiento de su médico. Los pacientes son entonces reacios a someterse a pruebas invasivas para confirmar el diagnóstico de la enfermedad asociada al reflujo. Esto puede ayudar a explicar el hallazgo de la QAI de que el 50% no se sometió a una evaluación gastroenterológica.
El drenaje post-nasal se define aquí como la sensación de drenaje molesto que surge de la vía aérea nasal y que drena hacia la garganta. La DPN se atribuye normalmente a una enfermedad inflamatoria sinonasal, pero los datos sugieren que la DPN puede presentarse como una forma de rinitis no alérgica. En un ensayo controlado con placebo, se demostró que el tratamiento con bomba de protones dos veces al día mejoraba la DNP entre los pacientes sin evidencia de rinosinusitis y alergias.
Esta experiencia de QAI pone de manifiesto una posible asociación entre la DNP refractaria y la EB con o sin acidez. Los síntomas postnasales y otológicos fueron los más comunes entre los remitidos para EGD. Este proyecto de QAI también sugiere que los antecedentes de tabaquismo y la apnea obstructiva del sueño son riesgos para el desarrollo de esofagitis y/o EB, como se ha descrito anteriormente. Basándonos en la incidencia del 25% de EB en esta pequeña población autoseleccionada, creemos que aquellos pacientes con sospecha de NPR deberían ser incluidos en la recomendación de EGD. Este proyecto QAI sugiere que es necesario realizar más investigaciones antes de sacar conclusiones firmes.
Los inconvenientes de este informe QAI incluyen su naturaleza retrospectiva y el pequeño tamaño de la muestra, así como la indicación inconsistente del uso de IBP tanto en aquellos pacientes con y sin EB en la EGD. El uso de IBP puede haber sido prescrito por el internista o el otorrinolaringólogo de referencia de los pacientes para los síntomas de la EER o, alternativamente, los pacientes pueden haberse automedicado para la ERGE sintomática. No obstante, no hubo diferencias en el uso de IBP entre los pacientes con EB y los que no tenían EB.
Resumen
El esófago de Barrett se identificó en el 24% de los nuevos pacientes de rinología terciaria consecutivos y autoseleccionados que se sometieron a una EGD. Esta cifra es sustancialmente más alta de lo que se preveía basándose en los datos publicados sobre la ERGE y la RPL. Esta experiencia de QAI refuerza las indicaciones para remitir a los pacientes a gastroenterología para que se les realice una EGD para descartar la EB. Los factores agravantes de la acidez estomacal leve intermitente, los antecedentes de tabaquismo y la AOS se aproximaron a la significación estadística como factor de riesgo de EB, pero no la alcanzaron. En los pacientes con esofagitis, había un número significativamente mayor de pacientes con AOS.
Casi la mitad de los nuevos pacientes de rinología remitidos a GI no siguieron con la remisión. Explicar la importancia de la EB como factor de riesgo de EAC puede ayudar a motivar a los pacientes a seguir la recomendación de derivación a GI. Si el hallazgo de EB existe, es probable que una mejor comprensión del paciente ayude a que cumpla con las recomendaciones de tratamiento y seguimiento.Los programas de QAI como éste son una piedra angular para mejorar la atención al paciente.
Agradecimientos
Nos gustaría agradecer tanto a Arthur Berman, DO por proporcionar imágenes endoscópicas como a Kern Davis, MD por proporcionar imágenes de patología.
Financiación
Este proyecto no recibió ninguna subvención específica de ningún organismo de financiación de los sectores público, comercial o sin ánimo de lucro.
Declaración de conflicto de intereses
Los autores declaran que no existen conflictos de intereses.
- Runge TM, Abrams JA, Shaheen NJ (2015) Epidemiología del esófago de Barrett y del adenocarcinoma esofágico. Gastroenterol Clin North Am 44: 203-231.
- Reavis KM, Morris CD, Gopal DV, Hunter JG, Jobe BA (2004) Los síntomas de reflujo laringofaríngeo predicen mejor la presencia de adenocarcinoma esofágico que los síntomas típicos de reflujo gastroesofágico. Ann Surg 239: 849-856.
- Halum SL, Postma GN, Bates DD, Koufman JA (2006) Incongruencia entre los diagnósticos histológico y endoscópico del esófago de Barrett mediante esofagoscopia transnasal. Laryngoscope 116: 303-306.
- Shaheen NJ, Falk GW, Iyer PG, Gerson LB (2016) ACG Clinical Guideline: Diagnóstico y manejo del esófago de Barrett. Am J Gastroenterol 111: 30-50.
- Hammad TA, Thrift AP, El-Serag HB, Husain NS (2019) Oportunidades perdidas de cribado y vigilancia del esófago de Barrett en veteranos con adenocarcinoma esofágico. Dig Dis Sci 64: 367-372.
- Vaezi MF, Katzka D, Zerbib F (2018) Síntomas y enfermedades extraesofágicas atribuidas a la ERGE: ¿Dónde se mueve ahora el péndulo? Clin Gastroenterol Hepatol 16: 1018-1029.
- Vaezi MF, Hagaman DD, Slaughter JC, Tanner SB, Duncavage JA, et al. (2010) El tratamiento con inhibidores de la bomba de protones mejora los síntomas en el drenaje postnasal. Gastroenterology 139: 1887-1893.
Citación
Chislett SP, Kalathia J, Solyar AY, Limjuco AP, Lanza DC (2020) Nasopharyngeal Reflux: ¿Una nueva indicación de la esofagogastroduodenoscopia para descartar el esófago de Barrett? J Otolaryngol Rhinol 6:093. doi.org/10.23937/2572-4193.1510093