Introduction
Necrotising fasciitis of the Hand
Ennustetaso riippuu hoidon ajoituksesta. Tauti koostuu pinnallisen ja syvän faskian infektiosta ja leviää hyvin nopeasti . Käsi, joka on yleisesti alttiina haavoille, on tärkeä portti infektiolle (kuva 1) .
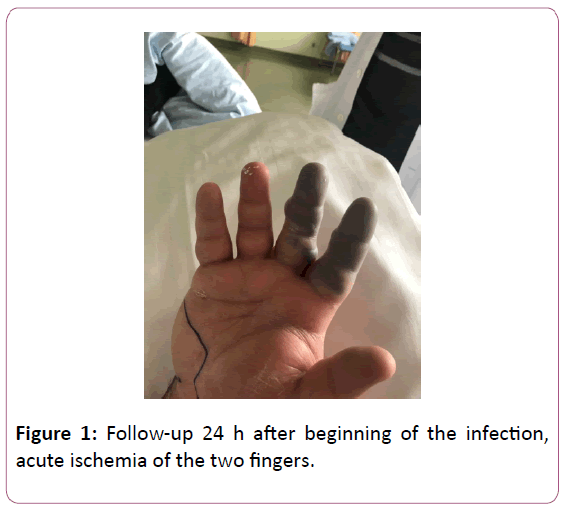
Kuva 1: Seuranta 24 h infektion alkamisen jälkeen, akuutti iskemia kahdessa sormessa.
Käsikirurgien on oltava jatkuvasti varuillaan tämän vakavan infektion diagnosoimiseksi . Grampositiivisten bakteerien (useimmiten A-ryhmän beetahemolyyttinen streptokokki) aiheuttama nekrotisoiva faskiitti voi olla polymikrobinen tai monomikrobinen (kuva 2A ja B) .
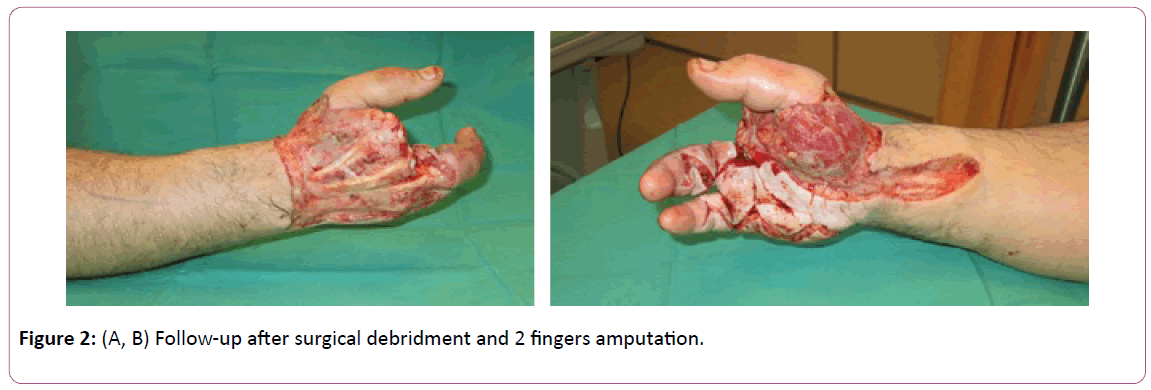
Kuva 2: (A, B) Seuranta kirurgisen debridmentin ja kahden sormen amputaation jälkeen.
Varhainen tunnistaminen ja aggressiivinen kirurginen debridmentti ovat tärkeimmät. Nykyiset amputaatio- ja kuolleisuusluvut ovat edelleen korkeat. Tapauskeskustelun avulla kerromme diagnoosiin ja kirurgiseen hoitoon käytettävissä olevista välineistä.
Tapauskertomus
Tapaus koskee 52-vuotiasta, tyypillisesti hyväkuntoista potilasta, joka ekseeman raapimisen aiheuttamien vaurioiden seurauksena sai haavan oikean käden 5. sormeen kämmenen vyöhykkeellä 2. Tapauksessa oli haava. Hän saapui päivystyspoliklinikalle käden eryteeman ja turvotuksen vuoksi. Toisen ja kolmannen sormen tyvessä havaittiin interdigitaalisia rakkuloita (kuva 3A ja B). Potilaalle tehtiin tietokonetomografia, jossa ei havaittu syvää kerääntymää.
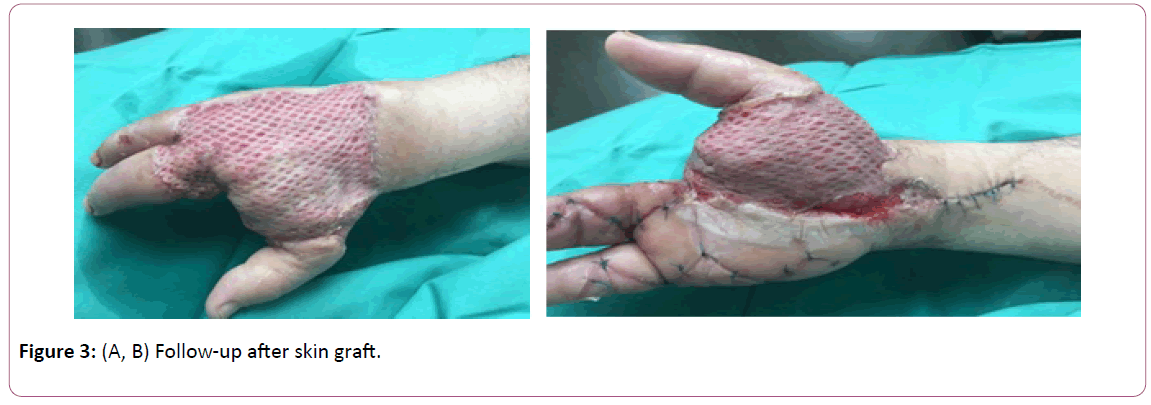
Kuva 3: (A, B) Seuranta ihonsiirron jälkeen.
Hän joutui näin ollen sairaalahoitoon osastollemme infuusiovaiheen antibioottihoitoa varten, ja hänellä diagnosoitiin selluliitti. Vuorokautta myöhemmin potilaalla ilmeni 2. ja 3. sormen akuutti iskemia. Hänen LRINEC-pistemääränsä oli 6 (CRP >150 mg/l, WBC 18, hemoglobiini 13 g/dl, natrium >135 mmol/l, kreatiniini <141, glukoosi <10). Huonon kliinisen tilan vuoksi järjestettiin kiireellinen kirurginen hoito. Leikkaussalissa iho, ihokudos ja faskia resekoitiin. Materiaali lähetettiin patologiaan ex tempore. Tulokset olivat positiiviset nekrotisoivan faskiitin suhteen. Tässä yhteydessä kaikki kämmenselän ja kämmenen iho poistettiin ja kaksi iskeemistä sormea amputoitiin. Leikkaus tarkistettiin 48 tuntia myöhemmin tyydyttävän paikallisen edistymisen varmistamiseksi ja resektiomarginaalien tarkistamiseksi. Leikkasimme myös toisen ja kolmannen kämmenluun luut paremman toiminnallisen tuloksen saavuttamiseksi. Sillä välin potilaalle annettiin suonensisäisesti antibiootteja, joissa oli koamoksisilliiniä ja klindamysiiniä. Bakteriologinen tutkimus oli positiivinen A-ryhmän streptokokki pyogenesille. Tämän jälkeen laitoimme VAC-sidoksen, ja potilaalle asetettiin ohut ihosiirre, joka peitti koko alkuperäisen poistoalueen. Kuuden kuukauden seurannassa potilaan iho oli parantunut kunnolla ja hän oli sopeutunut käyttämään kättään. Kliinisesti hänen Kapandji-pistemääränsä oli 10, ja Jamar-testin tulos oli 44 % verrattuna toiseen kylkeen. Hän oli jatkanut työtään.
Keskustelu
Kliinisessä tapauksessamme harkitsimme ensin selluliittia; huonon kliinisen edistymisen vuoksi diagnoosiksi tuli nekrotisoiva faskiitti. Viivästynyt diagnoosi on normaalia tälle infektiolle . Wong ym. loivat nekrotisoivan faskiitin laboratorioriski-indikaattorin (LRINEC-pisteytys) diagnoosimme ohjaamiseksi. Pisteytyksessä otetaan huomioon CRP-, WBC-, hemoglobiini-, natrium- ja kreatiniiniarvot. Pistemäärän >6 PPV on 92 % . Meidän tapauksessamme tehtiin tietokonetomografia syvän keräyksen löytämiseksi, mutta lopulta se vain viivästytti kirurgista hoitoa. Kirjallisuudessa on useita sarjoja, joissa on tutkittu tietokonetomografian merkitystä tässä taudissa. McGillicuddy ym. laativat kuvantamisohjatun pistemäärän 5:stä (kuva 4).
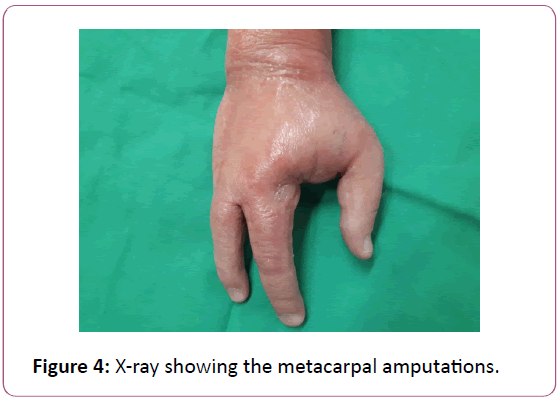
Kuva 4: Röntgenkuva, jossa näkyvät metakarpaaliamputaatiot.
Faskian ja lihasten turvotus vastaa 4 pistettä, nesteen kulkeutuminen 3:aa pistettä, imusolmukeahtaumatauti 2:aa pistettä ja subkutaaninen ödeema 1:tä pistettä. Pistemäärällä >6 herkkyys oli 86 %, spesifisyys 92 %, PPV 63 % ja NPV 86 %. Jotkut kirjoittajat tutkivat magneettikuvausta , ja totesivat, että nekrotisoivan faskiitin ja pehmytkudosinfektion diagnoosia on vaikea erottaa toisistaan (kuva 5).
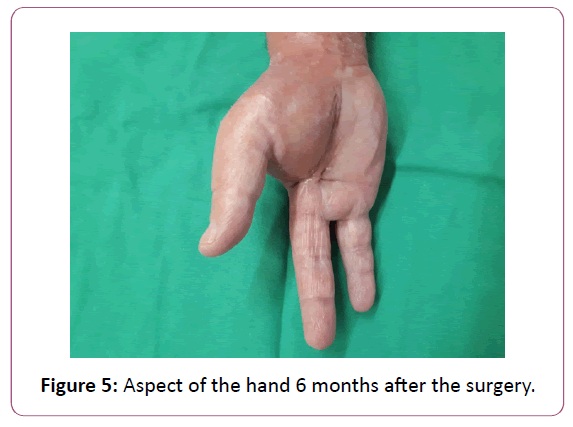
Kuva 5. Käden näkymä 6 kuukautta leikkauksen jälkeen.
Kliinisen epäilyn, eryteeman, lämmön, crepituksen ja nopean etenemisen yhteydessä laboratoriotulos voi auttaa, mutta kuvantamistoimenpide ei ole indikoitu; lisäksi on tärkeää välttää ajan tuhlaamista ja harkita sen sijaan kirurgista hoitoa.
Potilaallemme suoritettiin kaksi debridement-toimenpidettä, ennen kuin häneen asetettiin VAC-sidos (Negatiivisen paineen alainen haavahoito). Useimmissa kirjallisuussarjoissa todetaan, että keskimäärin kaksi debridementtitoimenpidettä potilasta kohden, amputaatioprosentti on noin 20 % ja kuolleisuus noin 20 % . Meidän tapauksessamme jouduimme amputoimaan kaksi sormea ja suorittamaan metakarpaalien 2 ja 3 luun resektio. VAC-hoitoa käsitellään nekrotisoivan faskiitin jälkimainingeissa . Se eristää haavan, vähentää haavojen hoitoon tarvittavaa hoitoaikaa ja lisää potilaan mukavuutta. Kun granulaatio oli riittävä, teimme ohuen ihonsiirteen läpän sijasta. Tämä toimenpide on helppo ja nopea, ja infektiotilanteen huomioon ottaen se vaikuttaa turvallisemmalta. Kuuden kuukauden seurannassa potilaamme iho oli parantunut kunnolla, ja hän oli sopeutunut hyvin jokapäiväiseen elämään. Tämä tulos vaati erikoishoitoa, johon osallistuivat käsikirurgi, infektiolääkäri, toimintaterapeutti ja fysioterapeutti.
Johtopäätös
Käden ekrotisoiva faskiitti on harvinainen sairaus; kun otetaan huomioon sen toiminnalliset vaikutukset ja suuri amputaatioriski, se on otettava huomioon vakavaa infektiota diagnosoitaessa. Hoitoon kuuluu leikkaus, jossa tehdään laaja debridementti ja tarvittaessa amputaatio. VAC-hoito auttaa granulaatiokudoksen muodostumista ennen lopullisen ihon peittävän toimenpiteen suorittamista.
- Aakash C, Michael DW, Bradley P (2014) Necrotizing fasciitis. J Hand Surg Am 39: 1598-1601.
- Chin-Ho W, Yi-Shi W (2005) The diagnosis of necrotizing fasciitis. Curr Opin Infect Dis 18: 101-106.
- Rukshini P, Jason Chan M, Shanker P (2009) Nekrotisoiva faskiitti. Can Fam Physician 55: 981-987.
- Koshy J, Bell B (2018) Hand infections. J Hand Surg Am.
- Lucas S Mc D, Mary B, Eric H, Leo K (2011) Hand infections. J Hand Surg 36A: 1403-1412.
- Jinn-Ming W, Hwee-Kheng L (2014) Nekrotisoiva faskiitti: kahdeksan vuoden kokemus ja kirjallisuuskatsaus. Braz J Infect Dis 18: 137-143.
- Chin-Ho W, Lay-Wai K, Kien Seng H (2004) The LRINEC (Laboratory Risk Indicator for Necrotizing Fasciitis) score: A tool for distinguising necrotizing fasciitis from other soft tissue infections. Crit Care Med 32: 1535-1541.
- Wysoski MG, Santora TA, Shah RM, Friedman AC (1997) Necrotizing fasciitis: CT-ominaisuudet. Radiology 203: 859-863.
- Nikos Z, George CV, Hmed S, Hasan A (2010) Diagnosis of necrotizing soft tissue infections by computed tomography. Arch Sur 145: 452-455.
- Gillicuddy EM, Andrew L, Kevin S, Lewis K, Adrian M (2011) Development of a computed tomography-based scoring system for necrotizing soft-tissue infections. Injury, Infection and Critical Care 70: 894-899.
- Ali SZ, Srinivasan S, Peh WCG (2014) MRI in necrotizing fasciitis of the extremities. Br J Radiol 87: 20130560.
- Kim KT, Kim JY, Wan Lee J, Kim JY (2011) Can necrotizing fasciitis is differentied from nonnecrotizing infectious fasciitis with MR imaging? Radiology 259: 816-824.
- Wen-Shyan H, Shan-Chin H, Chun-Sheng H (2006) Use of vacuum-assisted wound closure to manage raajahaavojen hoitoon potilailla, joilla on akuutti nekrotisoiva faskiitti. Asian J Surg 29: 135-139.