L’épiphora, ou larmoiement, est un symptôme courant de nombreuses affections ophtalmiques qui peuvent provenir de la paupière, du segment antérieur ou du système lacrymal. La plupart de ces affections ne menacent pas la vision, mais les patients trouvent souvent que le larmoiement est un problème grave qui entraîne une vision trouble, une gêne oculaire, une irritation cutanée et une gêne sociale. La cause de l’épiphora étant multifactorielle, il est important de rechercher dans l’anamnèse et l’examen physique des indices permettant d’identifier la source du problème. Ensuite, une approche progressive du traitement peut conduire à des « larmes de joie ». 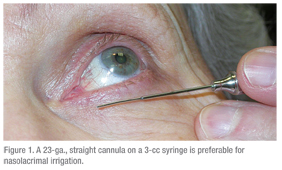 Clé sur l’anamnèse
Clé sur l’anamnèse
L’anamnèse est très importante car elle est souvent suffisante à elle seule pour conduire au diagnostic approprié. Comme pour tout processus pathologique, le fait de connaître le « qui, quoi, où » du problème peut aider à en déterminer la cause. En ce qui concerne le larmoiement, la question la plus facile à poser est celle de l’importance du larmoiement. La quantification de l’importance du besoin de tamponner les yeux ou d’essuyer le visage peut aider à déterminer la cause et la gravité du larmoiement. Un larmoiement très léger est moins susceptible d’être lié à une obstruction complète du canal nasolacrimal (NLDO), alors qu’un larmoiement constant sur le visage l’est probablement. Déterminer le moment où le larmoiement s’aggrave peut également être révélateur. Les patients dont le larmoiement est secondaire à des problèmes du segment antérieur, tels que la sécheresse oculaire ou la blépharite, constatent souvent que le larmoiement est pire en fin de journée, ou lors d’un travail exigeant une bonne vision, comme la lecture ou le travail sur ordinateur ; les patients souffrant d’une obstruction du canal nasolacrymal noteront que le larmoiement est pire à l’extérieur lorsqu’il fait froid ou qu’il y a du vent. Des symptômes associés tels qu’une douleur aiguë suivie d’un larmoiement sont classiques pour le larmoiement induit par la sécheresse oculaire. Un gonflement et une douleur de la paupière ou du canthus médian sont des signes d’une NLDO ou d’une dacryocystite. Enfin, tout antécédent de maladie des sinus ou de traumatisme facial doit être évoqué. La présence d’infections chroniques des rhinosinus ou d’un traumatisme antérieur, y compris une rhinoplastie esthétique, peut être associée à une obstruction du canal nasolacrymal. Conclusion : Une bonne anamnèse vous aidera à cibler l’examen.
Un examen guidé
L’examen du patient larmoyant doit être similaire à celui de tout patient ophtalmique avec une attention particulière et des arrêts en cours de route. Il doit être guidé par l’histoire et couvrir également les causes possibles du larmoiement. Je commence toujours par regarder le patient loin de la lampe à fente. Cela peut se faire au cours de l’entretien et est très utile pour évaluer les patients non coopératifs avant l’examen pratique. J’aime d’abord observer l’état de la peau et des paupières. Chez un patient souffrant de larmoiement chronique, la peau autour de l’œil affecté est souvent érythémateuse et squameuse ; c’est particulièrement vrai au niveau des canthus médial et latéral où le patient se frotte ou se tamponne souvent l’œil. Recherchez également les malpositions des paupières ; l’entropion ou l’ectropion est également facilement visible sans manipulation des paupières. Observez également le clignement des yeux du patient, à la fois la force et le rythme. Les patients présentant une paralysie de Bell concomitante ou partiellement résolue auront une force et une vitesse de clignement réduites, voire une lagophtalmie. Chez les patients dont la vitesse de clignement augmente, pensez à une irritation oculaire ou à un blépharospasme provoquant un larmoiement. Regardez ensuite les yeux ; il est souvent facile de voir si l’œil est brillant et humide ; si cela correspond au côté qui présente les symptômes, un processus obstructif est plus probable. Si l’œil le plus sec est l’œil symptomatique, alors l’œil sec peut être le problème sous-jacent.
L’étape suivante est l’examen physique, mais toujours sans la lampe à fente. Une lampe musculaire est une source de lumière parfaite. Les paupières inférieures doivent être examinées pour vérifier la présence ou l’absence de laxité à l’aide du test du clignement, qui consiste à éloigner l’œil du globe pour voir s’il revient au globe ou s’il faut cligner des yeux pour rétablir sa position. Il faut également examiner de près la position naturelle de la paupière : le canthus latéral est-il au-dessus, dans l’alignement ou au-dessous du canthus médial ? Le déplacement vers le bas du canthus suggère également une laxité de la paupière, qui peut causer l’épiphora. Il faut également vérifier que les punctas médiaux sont en contact avec le globe. La paupière doit ensuite être distraite latéralement et vers le haut pour voir si cela rétablit la position naturelle de la paupière, en particulier les punctas de la paupière. Le canthus médial doit être examiné pour détecter tout gonflement, en particulier là où se trouve le sac lacrymal. La région du sac lacrymal doit être massée, et si un écoulement fluide ou mucopurulent en résulte, alors une obstruction du canal nasolacrimal est présente.
L’examen peut alors être aidé par la lampe à fente. Le lac lacrymal, c’est-à-dire le niveau de larmes à la jonction de la paupière inférieure et du globe, doit être évalué. Une diminution du lac lac lacrymal indique une sécheresse oculaire, tandis qu’une augmentation du lac lac lacrymal est probablement due à un problème d’écoulement. Le bord de la paupière doit être évalué pour détecter la présence d’un dysfonctionnement des glandes meibomiennes ou d’une blépharite. L’évaluation de la malposition des paupières peut également être effectuée sous guidage par lampe à fente pour un grossissement accru. L’emplacement et la taille des punctas doivent également être évalués avec soin pour voir si les punctas sont occlus par la caroncule ou le pli semi-lunaire en position de repos. La qualité et la santé de la conjonctive et de la cornée doivent être déterminées.
Zeroing In
Une fois l’examen primaire terminé, l’examinateur doit avoir une bonne idée si le larmoiement est un problème du segment antérieur, un problème de position de la paupière ou un problème de drainage lacrymal.
Sur la base de cette évaluation, des tests secondaires peuvent être réalisés. Pour les patients souffrant d’œil sec, le test de Schirmer après l’anesthésie est le plus utile. Les patients qui ont un larmoiement dans le cadre d’une sécheresse oculaire ont généralement une production de larmes basale réduite, et ce test est le meilleur pour évaluer une déficience.
Pour un problème de malposition de la paupière, la pose de ruban adhésif sur la paupière a été décrite comme utile.1 Si la position de la paupière est améliorée et que les symptômes de larmoiement semblent meilleurs, une chirurgie des paupières sera probablement utile.
Pour les problèmes d’écoulement lacrymal, le sondage et l’irrigation sont les plus utiles.2 Pour obtenir des résultats reproductibles et informatifs, il est important d’avoir l’équipement approprié. Je préfère utiliser une canule lacrymale droite de calibre 23 (voir figure 1). Si vous utilisez quelque chose de plus petit, comme une canule de segment antérieur, la pression nécessaire pour passer à travers la canule peut être trop élevée ou de l’eau peut couler autour de la canule, ce qui donne un résultat faussement positif. La taille est également utile car si une dilatation significative des punctas est nécessaire pour faire passer la canule, alors la sténose ponctuelle fait partie du problème.3 Une canule droite est également utile car la présence d’une sténose dans le canalicule peut être évaluée.
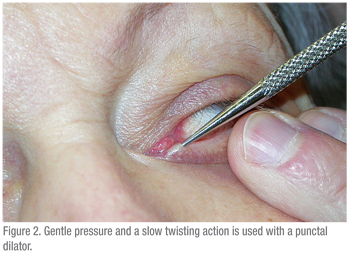
Une seringue de 3 cc doit être utilisée pour faire passer l’eau dans le système lacrymal. Une seringue plus grande (5 cc ou plus) nécessiterait une force importante pour faire passer l’eau dans la canule. Une seringue plus petite entraîne le problème inverse : une seringue TB permet de pousser l’eau trop facilement et les obstructions sont donc difficiles à détecter. La technique est également importante. La surface oculaire doit être engourdie et un coton-tige contenant un anesthésiant doit être maintenu entre les punctas pendant quelques minutes pour atténuer l’inconfort. Il faut ensuite demander au patient de regarder vers le haut lorsqu’il teste la paupière inférieure. La paupière doit être étirée latéralement et le dilatateur (si nécessaire) doit être passé verticalement dans la ponction, puis tourné pour suivre le cours de la paupière horizontalement (voir figure 2). Lors de la dilatation, une pression douce est exercée avec le dilatateur et un mouvement de rotation lent peut être utile. La canule doit être insérée de la même manière (voir figures 3 & 4). Si l’on utilise une canule droite, elle peut être passée médialement jusqu’à ce qu’un arrêt dur soit doucement ressenti. Cela confirme que le canalicule est patent, puisque la canule a pu passer jusqu’à la paroi médiale de l’orbite. Si un arrêt mou est rencontré, où la canule ne peut pas passer complètement dans le canalicule, alors une obstruction canaliculaire est probable.
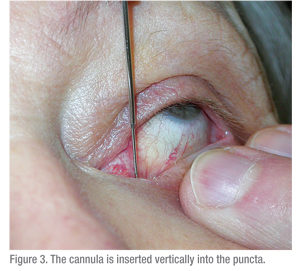
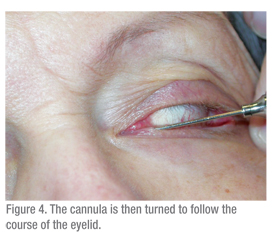
La canule est légèrement reculée et le système est irrigué. Un système nasolacrimal perméable devrait être facile à irriguer et le patient sentira du liquide dans le nez et goûtera de l’eau dans la gorge. L’utilisation d’une solution saline dans la solution d’irrigation peut aider les patients à donner ce feedback. S’il y a une certaine résistance à l’irrigation mais que le liquide passe dans le canal, il s’agit d’une obstruction partielle du canal nasolacrimal. Une résistance significative à l’irrigation et un reflux autour de la canule et à travers les autres canalicules et punctas confirment une obstruction complète du canal nasolacrymal. D’autres tests lacrymaux, comme le test de Jones, peuvent être utiles, mais sont rarement utilisés.
Enfin, le passage nasal doit être visualisé. L’utilisation d’un spéculum nasal et d’une lampe musculaire ou d’une source lumineuse indirecte de type lampe frontale est appropriée.
La présence d’une masse, d’un défaut majeur de la cloison nasale ou d’une inflammation de la muqueuse nasale doit évoquer la possibilité d’une pathologie nasale et générer une orientation vers un oto-rhino-laryngologiste.
Une fois la cause du larmoiement déterminée, le traitement doit être axé sur l’amélioration ou l’inversion du problème. Les problèmes du segment antérieur tels que la sécheresse oculaire ou la blépharite doivent être pris en charge médicalement. Les malpositions des paupières, si elles sont importantes, doivent être traitées par un repositionnement chirurgical et un resserrement de la paupière. Les obstructions nasolacrimales doivent être traitées en fonction du défaut anatomique spécifique. La sténose punctale peut être traitée par une punctoplastie. La sténose ou l’obstruction canaliculaire nécessite souvent une tréphination canaliculaire, une excision directe de la cicatrice et une reconstruction avec une endoprothèse en silicone, ou la pose d’un tube de Jones (conjonctivo-dacryocystorhinostomie). Pour les obstructions partielles du canal nasolacrimal, la dilatation par ballonnet du canal nasolacrimal avec intubation en silicone peut être efficace. Pour les obstructions complètes, une dacryocystorhinostomie par une approche externe ou endo-nasale est appropriée. Chez les patients qui ne sont pas de bons candidats à la chirurgie ou qui sont réfractaires aux autres interventions, les injections de toxine botulique A dans la glande lacrymale sont utiles. Enfin, de nombreux patients présentent de multiples facteurs contribuant à leur larmoiement. Dans ces cas, une approche par étapes est essentielle, pour traiter d’abord les choses simples et procéder à une chirurgie ciblée si nécessaire.
L’épiphora est une plainte ophtalmique courante qui peut être causée par une pathologie du segment antérieur, des paupières et du drainage lacrymal. Bien qu’il puisse être facile de se sentir dépassé par l’évaluation de ces patients, une anamnèse et un examen approfondis permettent souvent d’élucider le problème, ce qui conduit à une intervention thérapeutique appropriée.
Le Dr Bernardino pratique la chirurgie oculoplastique et esthétique au Vantage Eye Center et s’intéresse particulièrement aux tumeurs des paupières et de l’orbite, aux dysfonctionnements lacrymaux, aux maladies oculaires thyroïdiennes et à la réhabilitation après la perte d’un œil. Contactez-le à l’adresse [email protected].
1. Cannon PS, Sadiq SA. Le taping des paupières peut-il prédire le bénéfice d’une procédure de bandelette tarsienne latérale chez les patients présentant une laxité des paupières et une épiphora fonctionnelle ? Ophthal Plast Reconstr Surg 2009:25;194-6.
2. Guzek JP, Ching AS, Joang TA, Dure-Smith P, et al. Clinical and Radiologic Lacrimal Testing in Patients with Epiphora. Ophthalmology 1997:104;1875-81.
3. Kashkouli MB, Beigi B, Murthy R, Astbury N. Acquired external punctal stenosis : Etiology and associated findings. Am J Ophthalmol 2003:136:1079-84.
4.