L’examen du pied diabétique apparaît fréquemment dans les ECOS. On attendra de vous que vous repériez les signes cliniques pertinents de la maladie du pied diabétique en utilisant vos compétences d’examen. Ce guide pour l’ECOS de l’examen du pied diabétique fournit une approche claire, étape par étape, de l’examen du pied diabétique, avec une démonstration vidéo incluse.
Rassembler l’équipement
Les pièces d’équipement suivantes peuvent être nécessaires :
- Monofilament
- Fourche à accorder (128 Hz)
- Marteau à tendon
Introduction
Lavez-vous les mains et mettez les EPI si nécessaire.
Vous présentez au patient en indiquant votre nom et votre rôle.
Confirmez le nom et la date de naissance du patient.
Expliquez brièvement en quoi consistera l’examen en utilisant un langage adapté au patient.
Obtenez le consentement pour procéder à l’examen.
Exposez convenablement les membres inférieurs du patient.
Positionner le patient sur le lit, avec la tête du lit à 45°.
Demander au patient s’il a des douleurs avant de procéder à l’examen clinique.
Inspection
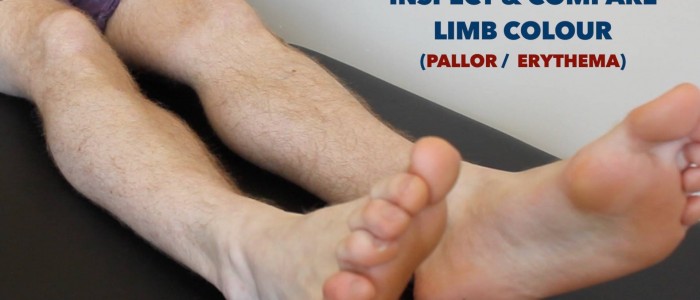
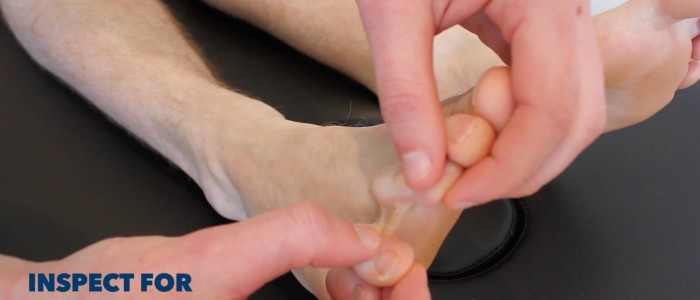
Inspecter les membres inférieurs à la recherche d’une pathologie pertinente, en veillant à regarder la face postérieure de chaque jambe et entre chacun des orteils à la recherche d’ulcères cachés :
- Cyanose périphérique : coloration bleutée de la peau associée à une faible SpO2 dans les tissus affectés (par ex.peut être présente dans les PVD en raison d’une mauvaise perfusion).
- Pâleur périphérique : une couleur pâle de la peau qui peut indiquer une mauvaise perfusion.
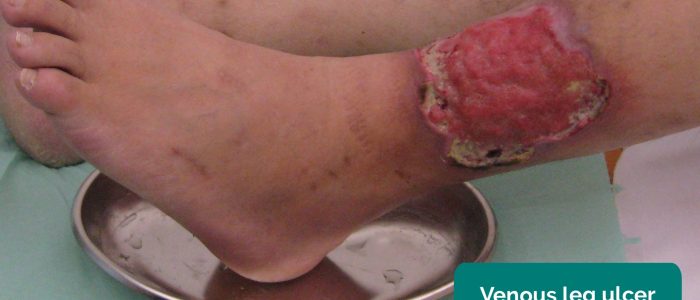
- Ulcères veineux : généralement des ulcères larges et peu profonds avec des bords irréguliers qui ne sont que légèrement douloureux. Ces ulcères se développent le plus souvent sur la face médiale de la cheville.
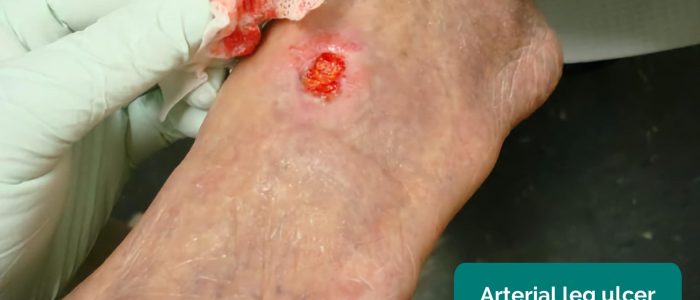
- Ulcères artériels : typiquement de petits ulcères profonds et bien définis qui sont très douloureux. Ces ulcères se développent le plus souvent dans les régions les plus périphériques d’un membre (par exemple, les extrémités des doigts).
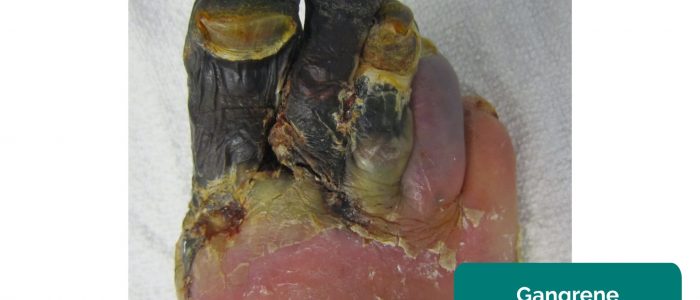
- Gangrène : nécrose des tissus secondaire à une perfusion inadéquate. Les apparences typiques comprennent un changement de la couleur de la peau (par exemple rouge, noir) et une dégradation des tissus associés.
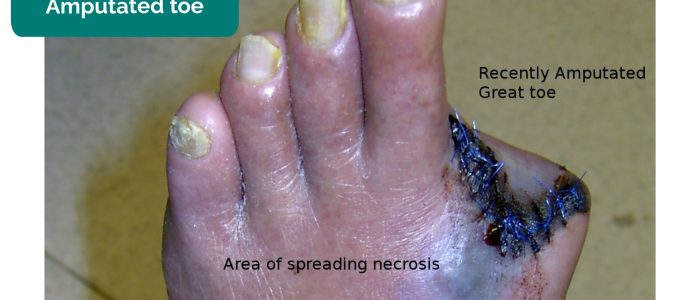
- Membres, orteils, doigts manquants : dus à une amputation secondaire à une ischémie critique.
- Cicatrices : peuvent indiquer des procédures chirurgicales antérieures (par exemple, un pontage) ou des ulcères cicatrisés.
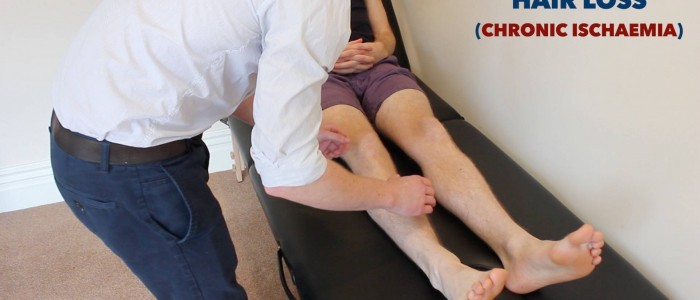
- Perte de cheveux : se produit en raison de l’altération chronique de la perfusion tissulaire dans les PVD.
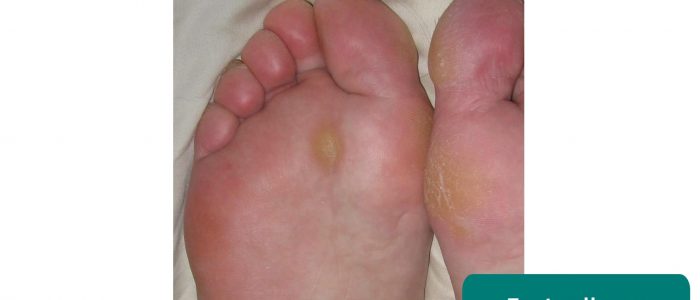
- Cals du pied : souvent causés par une démarche anormale et/ou des chaussures mal adaptées.
- Gouttières veineuses : veines qui contiennent très peu de sang en raison d’une mauvaise irrigation sanguine du membre, d’où l’aspect « en gouttières »
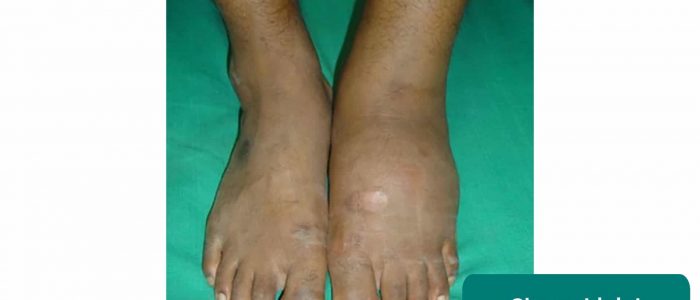
Arthropathie de Charcot
L’arthropathie de Charcot implique la dégénérescence progressive d’une articulation portante en raison d’une neuropathie périphérique.
Les caractéristiques cliniques typiques d’une articulation de Charcot comprennent :
- Effusion
- Distorsion
- Erythème sus-jacent
- Perte de la fonction articulaire
- .
 Inspecter les membres inférieurs à la recherche de modifications cutanées associées à une maladie vasculaire périphérique
Inspecter les membres inférieurs à la recherche de modifications cutanées associées à une maladie vasculaire périphérique
.
.
Palpation
Température
Placez la face dorsale de votre main sur les membres inférieurs du patient pour évaluer et comparer la température :
- Chez les individus en bonne santé, les membres inférieurs doivent être symétriquement chauds, ce qui suggère une perfusion adéquate.
- Un membre froid et pâle indique une mauvaise perfusion artérielle.
Pulsations
Palper le pouls tibial postérieur et le pouls pédieux dorsal pour évaluer brièvement la perfusion périphérique. L’absence de pouls périphérique est évocatrice d’une maladie vasculaire périphérique.
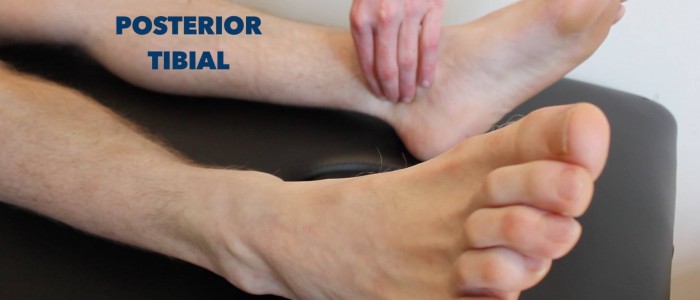
Pouls tibial postérieur
Palper le pouls tibial postérieur:
- Le pouls tibial postérieur peut être localisé en arrière de la malléole interne du tibia.
- Palpez le pouls pour confirmer sa présence, puis comparez la force du pouls entre les pieds.
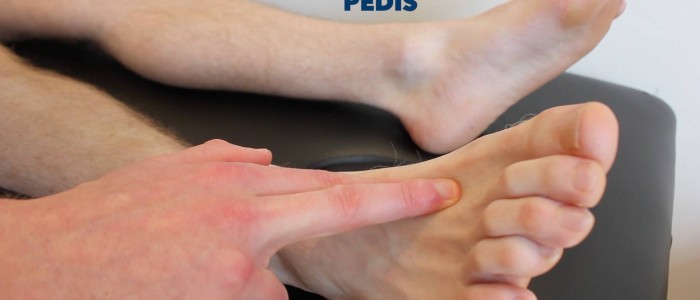
Pouls dorso-pédieux
Palpez le pouls dorso-pédieux:
- Le pouls dorso-pédieux peut être situé sur le dos du pied, latéralement au tendon de l’extenseur hallucis longus, sur les deuxième et troisième os cunéiformes.
- Palper le pouls pour confirmer sa présence, puis comparer la force du pouls entre les pieds.
-
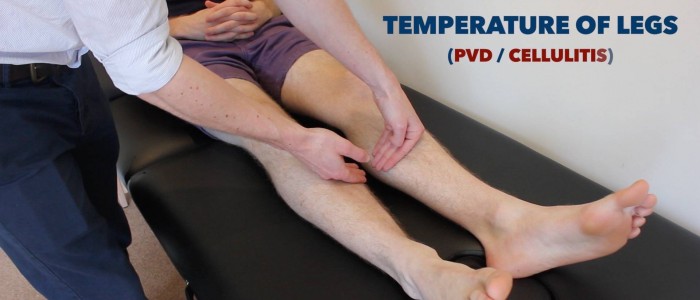 Évaluer et comparer la température de la jambe
Évaluer et comparer la température de la jambe
Sensation
Monofilament
1. Donnez un exemple de la sensation du monofilament sur le bras ou le sternum du patient.
2. Avec les yeux fermés du patient, appliquez le monofilament sur chacun des endroits suivants à tour de rôle :
- La pulpe de l’hallux.
- La pulpe du troisième doigt.
- Les articulations métatarsophalangiennes 1, 3 et 5.
3. Lors de l’application du monofilament sur chaque zone :
- Demander au patient de signaler quand il sent le monofilament toucher son pied.
- Primer le monofilament contre la peau jusqu’à ce qu’il se plie légèrement (cela permettra de s’assurer que seulement 10g de pression est appliquée).
- Maintenir le monofilament contre la peau pendant 1 à 2 secondes.
- Evitez les callosités et les cicatrices car elles présentent un niveau de sensation réduit qui n’est pas représentatif du tissu environnant.
-
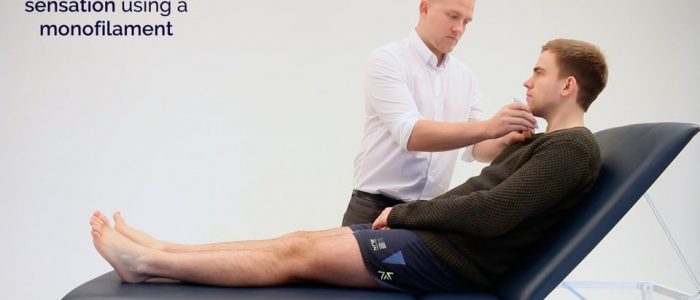 Présenter un exemple du monofilament sur le sternum du patient
Présenter un exemple du monofilament sur le sternum du patient
Démarche
La neuropathie périphérique associée à la maladie du pied diabétique peut entraîner le développement d’une démarche anormale. Les patients atteints de neuropathie périphérique peuvent faire preuve d’une stratégie de marche conservatrice dans laquelle leur vitesse de marche est réduite et leur position du pied est élargie. Le développement d’un pied tombant est également plus fréquent chez les patients diabétiques, ce qui peut entraîner une démarche à pas élevé.
Évaluer la démarche du patient
Les patients souffrant d’une maladie du pied diabétique présentent souvent un risque accru de chute ; veillez donc à rester près du patient pendant l’évaluation afin de pouvoir intervenir si nécessaire.
Demandez au patient de marcher jusqu’à l’extrémité de la salle d’examen puis de se retourner et de revenir pendant que vous observez sa démarche en prêtant attention à :
- Vitesse : la vitesse de la démarche peut être réduite de manière significative chez les patients atteints de neuropathie périphérique avancée.
- Stance : une démarche à base large peut être associée à une neuropathie périphérique avancée pour augmenter la stabilité.
- Pas : un pas élevé peut indiquer la présence d’un pied tombant.
- Tourner : les patients atteints de neuropathie périphérique peuvent avoir des difficultés à tourner et ils peuvent regarder leurs pieds pendant qu’ils tournent en raison d’une altération de la sensation et de la proprioception.
Examiner les chaussures du patient
L’utilisation de chaussures appropriées est particulièrement importante pour les patients diabétiques en raison de la présence d’une altération de la sensation et d’une mauvaise perfusion périphérique. Des chaussures mal ajustées ou des corps étrangers à l’intérieur d’une chaussure peuvent entraîner des lésions tissulaires importantes et la formation d’un ulcère du pied diabétique.
Inspecter les chaussures du patient :
- Noter le schéma d’usure des semelles (une usure asymétrique peut indiquer une démarche anormale).
- Vérifier que les chaussures sont de la bonne taille pour le patient.
- S’assurer qu’il n’y a pas de matériaux dans la chaussure qui pourraient causer des blessures aux pieds.
-
 Évaluer la marche du patient
Évaluer la marche du patient
Autres évaluations à envisager
Si des anomalies sont identifiées lors de l’évaluation de la sensation avec le monofilament, envisagez de réaliser les autres tests indiqués ci-dessous (ceux-ci ne sont plus réalisés de manière systématique lors d’une évaluation du pied diabétique).
Sensation vibratoire
La sensation vibratoire implique les colonnes dorsales.
1. Demandez au patient de fermer les yeux et de vous faire savoir à la fois quand il peut détecter une vibration et quand elle s’arrête.
2. Tapez sur un diapason de 128 Hz et placez-le sur le sternum du patient pour vérifier qu’il est capable de le sentir vibrer. Saisissez ensuite les extrémités du diapason pour faire cesser la vibration et voyez si le patient est capable d’identifier précisément qu’elle s’est arrêtée.
3. Tapotez à nouveau le diapason et placez-le sur l’articulation interphalangienne du gros orteil du patient. Si le patient est capable d’identifier avec précision quand la vibration commence et quand elle s’arrête à ce point dans les deux membres inférieurs, l’évaluation est terminée.
4. Si la sensation de vibration est altérée au niveau de l’articulation interphalangienne du gros orteil du patient, continuez à évaluer séquentiellement les articulations plus proximales (par ex. articulation métatarso-phalangienne du gros orteil → articulation de la cheville → articulation du genou) jusqu’à ce que le patient soit capable d’identifier précisément les vibrations.
-
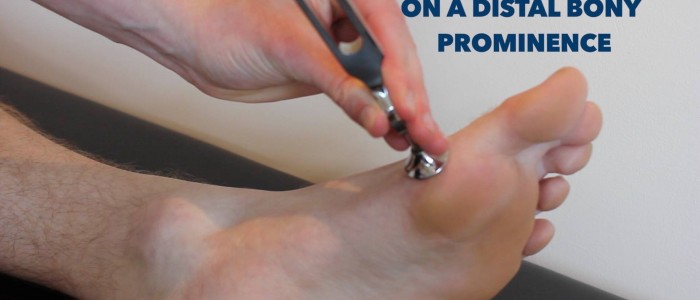 Évaluer la sensation de vibration
Évaluer la sensation de vibration
Proprioception
La proprioception, également appelée sens de la position articulaire, implique les colonnes dorsales.
1. Commencez l’évaluation de la proprioception au niveau de l’articulation interphalangienne du gros orteil en tenant la phalange distale du gros orteil par les côtés (évitez de tenir le lit de l’ongle car cela peut permettre au patient de déterminer la direction en fonction de la pression).
2. Démontrez le mouvement du gros orteil « vers le haut » et « vers le bas » au patient pendant qu’il observe.
3. Demandez au patient de fermer les yeux et d’indiquer si vous déplacez son gros orteil vers le haut ou vers le bas.
4. Déplacez le gros orteil vers le haut ou vers le bas 3-4 fois dans une séquence aléatoire pour voir si le patient est capable d’identifier précisément la position de l’articulation avec les yeux fermés.
5. Si le patient est incapable d’identifier correctement la direction du mouvement, continuez à évaluer séquentiellement des articulations plus proximales (par exemple, articulation métatarso-phalangienne du gros orteil → articulation de la cheville → articulation du genou).
-
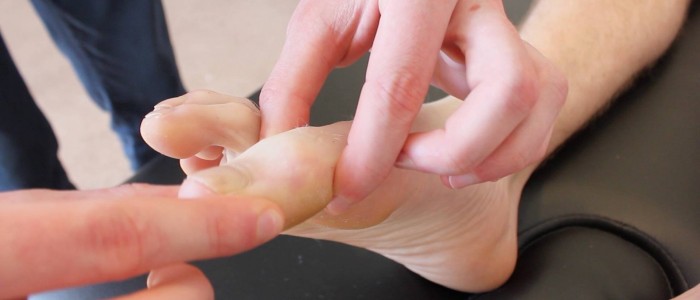 Évaluer la proprioception
Évaluer la proprioception
Réflexe cheville-secousse
Évaluer le réflexe cheville-secousse (S1) dans chacun des membres inférieurs du patient.
Il existe plusieurs méthodes pour susciter le réflexe de secousse de la cheville, dont deux des plus courantes sont expliquées ci-dessous.
Le réflexe de secousse de la cheville peut être absent en cas de neuropathie périphérique avancée.
Méthode 1
1. Avec le patient sur le divan d’examen, soutenez sa jambe de façon à ce que sa hanche soit légèrement abductée, le genou fléchi et la cheville dorsifléchie.
2. Tapotez le tendon d’Achille avec le marteau à tendon et observez une contraction du muscle gastrocnémien avec une plantarflexion associée du pied.
Méthode 2
1. Demandez au patient de s’agenouiller sur une chaise et de tenir le dossier de celle-ci pour se stabiliser.
2. Tapotez le tendon d’Achille avec le marteau à tendon et observez une contraction du muscle gastrocnémien avec une plantarflexion du pied associée.
-
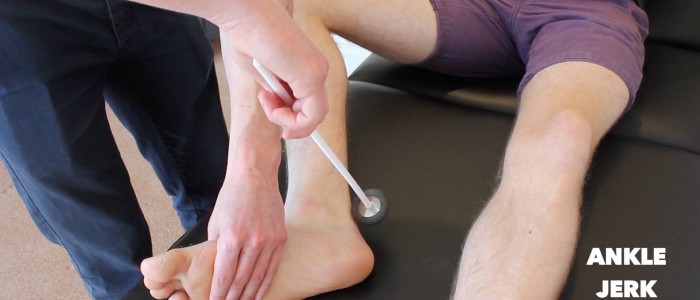 Évaluer le réflexe de la cheville
Évaluer le réflexe de la cheville
Pour terminer l’examen…
Expliquer au patient que l’examen est maintenant terminé.
Remercier le patient pour son temps.
Jeter les EPI de manière appropriée et se laver les mains.
Résumer vos conclusions.
Exemple de résumé
« Aujourd’hui, j’ai examiné M. Smith, un homme de 64 ans. Lors de l’inspection générale, le patient semblait confortable au repos et il n’y avait pas d’objets ou d’équipement médical autour du lit de pertinence. »
« Les deux membres inférieurs étaient frais sous le genou avec des pouls dorsaux pédieux et tibiaux postérieurs faibles. Un ulcère bien défini de 1 x 1cm de profondeur a été noté entre le 2ème et le 3ème orteil du pied droit. Il y avait une perte de sensation dans les deux membres inférieurs distaux à l’articulation de la cheville. »
« La démarche du patient était lente et large lors de l’évaluation, cependant les chaussures étaient appropriées. »
« En résumé, ces résultats suggèrent la présence d’une maladie du pied diabétique significative, y compris une insuffisance artérielle périphérique et une neuropathie périphérique. »
« Pour être complet, je voudrais effectuer les évaluations et les examens supplémentaires suivants. »
Évaluations et investigations complémentaires
Suggérer à l’examinateur des évaluations et investigations complémentaires :
- Glycémie capillaire au lit : si l’on craint que le patient soit actuellement hyperglycémique ou hypoglycémique.
- HbA1c sérique : pour faciliter l’évaluation du contrôle glycémique au cours des trois mois précédents.
- Examen neurologique des membres inférieurs : si l’examen du pied diabétique révèle des déficits neurologiques.
- Examen artériel périphérique : si l’examen du pied diabétique identifie des signes cliniques évocateurs d’une maladie artérielle.
- Examen veineux des membres inférieurs : si l’examen du pied diabétique a identifié des signes cliniques évocateurs d’une maladie veineuse.
- Conseils sur les soins des pieds : y compris un apport régulier de podologie et des chaussures appropriées.
- Calcul du risque de pied diabétique à l’aide d’un outil d’évaluation : basé sur les résultats cliniques de l’examen du pied diabétique.
Réviseur
Dr Simon Ashwell
Consultant en endocrinologie
Afficher les références
- Milorad Dimić M.D. Adapté par Geeky Medics. Ulcère veineux. Licence : CC BY 3.0.
- Jonathan Moore. Adapté par Geeky Medics. Ulcère artériel. Licence : CC BY 3.0.
- James Heilman, MD. Adapté par Geeky Medics. Gangrène. Licence : CC BY-SA.
- Drgnu23. Adapté par Geeky Medics. Orteil amputé. Licence : CC BY-SA.
- Jmarchn. Adapté par Geeky Medics. Callosités du pied. Licence : CC BY-SA.
- J. Terrence Jose Jerome. Adapté par Geeky Medics. Licence : CC BY.