Che cos’è l’ansia? La maggior parte di noi prova un po’ di ansia quasi ogni giorno della nostra vita. Forse hai un test importante in arrivo per la scuola. O forse c’è quella grande partita sabato prossimo, o quel primo appuntamento con qualcuno di nuovo che speri di impressionare. L’ansia può essere definita come uno stato d’animo negativo che è accompagnato da sintomi corporei come aumento della frequenza cardiaca, tensione muscolare, un senso di disagio e apprensione per il futuro (APA, 2013; Barlow, 2002).

L’ansia è ciò che ci motiva a pianificare il futuro, e in questo senso, l’ansia è in realtà una buona cosa. È quella sensazione assillante che ci spinge a studiare per quel test, ad allenarci di più per quella partita, o ad essere al meglio per quell’appuntamento. Ma alcune persone sperimentano l’ansia così intensamente che non è più utile. Possono diventare così sopraffatti e distratti dall’ansia che in realtà non riescono a superare il loro test, perdono la palla, o passano l’intero appuntamento agitandosi ed evitando il contatto visivo. Se l’ansia comincia a interferire nella vita della persona in modo significativo, è considerata un disturbo.
L’ansia e i disturbi strettamente correlati emergono dalla “tripla vulnerabilità”, una combinazione di fattori biologici, psicologici e specifici che aumentano il nostro rischio di sviluppare un disturbo (Barlow, 2002; Suárez, Bennett, Goldstein, & Barlow, 2009). Le vulnerabilità biologiche si riferiscono a specifici fattori genetici e neurobiologici che potrebbero predisporre qualcuno a sviluppare disturbi d’ansia. Nessun singolo gene causa direttamente l’ansia o il panico, ma i nostri geni possono renderci più suscettibili all’ansia e influenzare il modo in cui il nostro cervello reagisce allo stress (Drabant et al., 2012; Gelernter & Stein, 2009; Smoller, Block, & Young, 2009). Le vulnerabilità psicologiche si riferiscono alle influenze che le nostre prime esperienze hanno su come vediamo il mondo. Se siamo stati confrontati con fattori di stress imprevedibili o esperienze traumatiche in giovane età, possiamo arrivare a vedere il mondo come imprevedibile e incontrollabile, persino pericoloso (Chorpita & Barlow, 1998; Gunnar & Fisher, 2006). Le vulnerabilità specifiche si riferiscono a come le nostre esperienze ci portano a focalizzare e incanalare la nostra ansia (Suárez et al., 2009). Se abbiamo imparato che la malattia fisica è pericolosa, magari assistendo alla reazione della nostra famiglia ogni volta che qualcuno si ammala, potremmo concentrare la nostra ansia sulle sensazioni fisiche. Se abbiamo imparato che la disapprovazione degli altri ha conseguenze negative, anche pericolose, come essere sgridati o puniti severamente anche per la più piccola offesa, potremmo concentrare la nostra ansia sulla valutazione sociale. Se impariamo che “l’altra scarpa potrebbe cadere” in qualsiasi momento, potremmo concentrare la nostra ansia sulle preoccupazioni per il futuro. Nessuna di queste vulnerabilità provoca direttamente i disturbi d’ansia da sola – invece, quando tutte queste vulnerabilità sono presenti, e sperimentiamo qualche stress di vita scatenante, il risultato può essere un disturbo d’ansia (Barlow, 2002; Suárez et al., 2009). Nelle prossime sezioni, esploreremo brevemente ciascuno dei principali disturbi basati sull’ansia, che si trovano nella quinta edizione del Manuale diagnostico e statistico dei disturbi mentali (DSM-5) (APA, 2013).
Disturbo d’ansia generalizzato
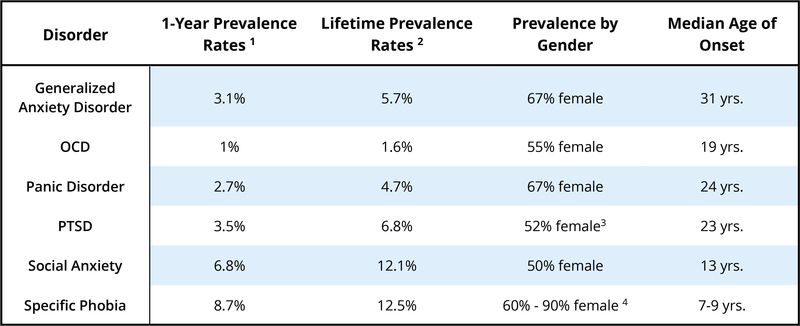
La maggior parte di noi si preoccupa a volte, e questa preoccupazione può effettivamente essere utile per aiutarci a pianificare il futuro o assicurarci di ricordare di fare qualcosa di importante. La maggior parte di noi può mettere da parte le preoccupazioni quando abbiamo bisogno di concentrarci su altre cose o smettere di preoccuparsi del tutto quando un problema è passato. Tuttavia, per qualcuno con un disturbo d’ansia generalizzato (GAD), queste preoccupazioni diventano difficili, o addirittura impossibili, da spegnere. Può trovarsi a preoccuparsi eccessivamente per una serie di cose diverse, sia minori che catastrofiche. Le loro preoccupazioni vengono anche con una serie di altri sintomi come tensione muscolare, affaticamento, agitazione o irrequietezza, irritabilità, difficoltà con il sonno (sia addormentarsi, rimanere addormentato, o entrambi), o difficoltà di concentrazione.I criteri DSM-5 specificano che almeno sei mesi di ansia eccessiva e preoccupazione di questo tipo deve essere in corso, accadendo più giorni che non per una buona parte del giorno, per ricevere una diagnosi di GAD. Circa il 5,7% della popolazione ha soddisfatto i criteri per il GAD ad un certo punto della sua vita (Kessler, Berglund, et al., 2005), rendendolo uno dei più comuni disturbi d’ansia (vedi Tabella 1).
Cosa rende una persona con GAD preoccupata più della media? La ricerca mostra che gli individui con GAD sono più sensibili e vigili verso possibili minacce rispetto alle persone che non sono ansiose (Aikins & Craske, 2001; Barlow, 2002; Bradley, Mogg, White, Groom, & de Bono, 1999). Questo può essere collegato alle prime esperienze stressanti, che possono portare ad una visione del mondo come un luogo imprevedibile, incontrollabile e persino pericoloso. Alcuni hanno suggerito che le persone con GAD si preoccupano come un modo per ottenere un certo controllo su queste esperienze altrimenti incontrollabili o imprevedibili e contro gli esiti incerti (Dugas, Gagnon, Ladouceur, & Freeston, 1998). Passando ripetutamente attraverso tutti i possibili scenari “E se?” nella loro mente, la persona potrebbe sentirsi meno vulnerabile ad un risultato inaspettato, dando loro la sensazione di avere un certo controllo sulla situazione (Wells, 2002). Altri hanno suggerito che le persone con GAD si preoccupano come un modo per evitare di sentirsi angosciati (Borkovec, Alcaine, & Behar, 2004). Per esempio, Borkovec e Hu (1990) hanno scoperto che coloro che si preoccupavano di fronte a una situazione stressante avevano meno eccitazione fisiologica di quelli che non si preoccupavano, forse perché la preoccupazione li “distraeva” in qualche modo.
Il problema è che tutto questo “e se?” non avvicina la persona a una soluzione o a una risposta e, in effetti, potrebbe allontanarla da cose importanti a cui dovrebbe prestare attenzione in quel momento, come finire un progetto importante. Molti degli esiti catastrofici di cui si preoccupano le persone con GAD sono molto improbabili, così quando l’evento catastrofico non si materializza, l’atto di preoccuparsi viene rinforzato (Borkovec, Hazlett-Stevens, & Diaz, 1999). Per esempio, se una madre passa tutta la notte a preoccuparsi se sua figlia adolescente tornerà a casa sana e salva da una serata fuori e la figlia torna a casa senza incidenti, la madre potrebbe facilmente attribuire il ritorno sicuro della figlia alla sua “veglia” di successo. Quello che la madre non ha imparato è che sua figlia sarebbe tornata a casa altrettanto sicura se si fosse concentrata sul film che stava guardando con suo marito, piuttosto che essere preoccupata dalle preoccupazioni. In questo modo, il ciclo della preoccupazione si perpetua e, di conseguenza, le persone con GAD spesso si perdono molti eventi altrimenti piacevoli nella loro vita.
Disturbo di Panico e Agorafobia
Hai mai avuto un quasi incidente o sei stato colto di sorpresa in qualche modo? Potresti aver sentito un’ondata di sensazioni fisiche, come il cuore che batte forte, il respiro corto, o sensazioni di formicolio. Questa reazione di allarme è chiamata la risposta “lotta o fuga” (Cannon, 1929) ed è la reazione naturale del tuo corpo alla paura, che ti prepara a combattere o a fuggire in risposta alla minaccia o al pericolo. È probabile che tu non ti sia preoccupato troppo di queste sensazioni, perché sapevi cosa le stava causando. Ma immagina se questa reazione di allarme arrivasse “all’improvviso”, senza una ragione apparente, o in una situazione in cui non ti aspettavi di essere ansioso o spaventato. Questo è chiamato un attacco di panico “inaspettato” o un falso allarme. Poiché non c’è una ragione apparente o uno spunto per la reazione di allarme, si potrebbe reagire alle sensazioni con una paura intensa, magari pensando di avere un attacco di cuore, o di impazzire, o addirittura di morire. Potresti iniziare ad associare le sensazioni fisiche che hai provato durante l’attacco a questa paura e potresti iniziare a fare di tutto per evitare di avere di nuovo quelle sensazioni.

Gli attacchi di panico imprevisti come questi sono il cuore del disturbo di panico (PD). Tuttavia, per ricevere una diagnosi di PD, la persona non solo deve avere attacchi di panico inaspettati, ma deve anche sperimentare un’ansia intensa e continua e l’evitamento legato all’attacco per almeno un mese, causando una significativa angoscia o interferenza nella loro vita. Le persone con disturbo di panico tendono a interpretare anche le normali sensazioni fisiche in modo catastrofico, il che scatena più ansia e, ironicamente, più sensazioni fisiche, creando un circolo vizioso di panico (Clark, 1986, 1996). La persona può iniziare ad evitare una serie di situazioni o attività che producono lo stesso eccitamento fisiologico che era presente durante l’inizio di un attacco di panico. Per esempio, qualcuno che ha sperimentato un cuore accelerato durante un attacco di panico potrebbe evitare l’esercizio fisico o la caffeina. Qualcuno che ha sperimentato sensazioni di soffocamento potrebbe evitare di indossare maglioni a collo alto o collane. L’evitamento di questi spunti interni corporei o somatici per il panico è stato definito evitamento interocettivo (Barlow & Craske, 2007; Brown, White, & Barlow, 2005; Craske & Barlow, 2008; Shear et al., 1997).
L’individuo può anche aver sperimentato un bisogno irrefrenabile di scappare durante l’attacco di panico inaspettato. Questo può portare ad una sensazione che certi luoghi o situazioni – in particolare situazioni in cui la fuga potrebbe non essere possibile – non siano “sicuri”. Queste situazioni diventano spunti esterni per il panico. Se la persona inizia ad evitare diversi luoghi o situazioni, o ancora sopporta queste situazioni ma lo fa con una quantità significativa di apprensione e ansia, allora la persona ha anche l’agorafobia (Barlow, 2002; Craske & Barlow, 1988; Craske & Barlow, 2008). L’agorafobia può causare uno sconvolgimento significativo nella vita di una persona, inducendola a fare di tutto per evitare situazioni, come aggiungere ore a un pendolarismo per evitare di prendere il treno o ordinare solo cibo da asporto per evitare di dover entrare in un negozio di alimentari. In un caso tragico visto dalla nostra clinica, una donna che soffriva di agorafobia non aveva lasciato il suo appartamento per 20 anni e aveva passato gli ultimi 10 anni confinata in una piccola area del suo appartamento, lontano dalla vista dell’esterno. In alcuni casi, l’agorafobia si sviluppa in assenza di attacchi di panico e quindi è un disturbo separato nel DSM-5. Ma l’agorafobia spesso accompagna il disturbo di panico.
Circa il 4,7% della popolazione ha soddisfatto i criteri per il PD o l’agorafobia nel corso della vita (Kessler, Chiu, Demler, Merikangas, & Walters, 2005; Kessler et al., 2006) (vedi Tabella 1). In tutti questi casi di disturbo di panico, quella che una volta era una reazione di allarme naturale adattativa ora diventa un falso allarme appreso e molto temuto.
Fobia specifica
La maggior parte di noi potrebbe avere certe cose che teme, come le api, o gli aghi, o le altezze (Myers et al., 1984). Ma cosa succede se questa paura è così logorante che non si può uscire in un giorno d’estate, o ottenere i vaccini necessari per andare in un viaggio speciale, o visitare il medico nel suo nuovo ufficio al 26° piano? Per soddisfare i criteri per una diagnosi di fobia specifica, ci deve essere una paura irrazionale di un oggetto o di una situazione specifica che interferisce sostanzialmente con la capacità della persona di funzionare. Per esempio, un paziente della nostra clinica ha rifiutato una prestigiosa e ambita residenza per artisti perché richiedeva di passare del tempo vicino a una zona boschiva, destinata ad avere insetti. Un’altra paziente usciva di proposito da casa sua due ore prima ogni mattina per poter passare davanti al cortile recintato dei suoi vicini prima che facessero uscire il loro cane al mattino.
L’elenco delle possibili fobie è sconcertante, ma si riconoscono quattro sottotipi principali di fobia specifica: il tipo sangue-lesione-iniezione (BII), il tipo situazionale (come aerei, ascensori, o luoghi chiusi), il tipo ambiente naturale per eventi che si possono incontrare in natura (per esempio, altezze, tempeste e acqua), e il tipo animale.

Una quinta categoria “altro” include le fobie che non rientrano in nessuno dei quattro sottotipi principali (per esempio, le paure di soffocare, vomitare, o contrarre una malattia). La maggior parte delle reazioni fobiche causano un aumento dell’attività del sistema nervoso simpatico e un aumento della frequenza cardiaca e della pressione sanguigna, forse anche un attacco di panico. Tuttavia, le persone con fobie di tipo BII di solito sperimentano un netto calo della frequenza cardiaca e della pressione sanguigna e possono persino svenire. In questo modo, le persone con fobie di tipo BII differiscono quasi sempre nella loro reazione fisiologica dalle persone con altri tipi di fobia (Barlow & Liebowitz, 1995; Craske, Antony, & Barlow, 2006; Hofmann, Alpers, & Pauli, 2009; Ost, 1992). La BII fobia corre anche nelle famiglie più fortemente di qualsiasi altro disturbo fobico che conosciamo (Antony & Barlow, 2002; Page & Martin, 1998). La fobia specifica è uno dei disturbi psicologici più comuni negli Stati Uniti, con il 12,5% della popolazione che riporta una storia di paure abbastanza significativa da essere considerata una “fobia” (Arrindell et al., 2003; Kessler, Berglund, et al., 2005) (vedi Tabella 1). La maggior parte delle persone che soffrono di fobia specifica tendono ad avere fobie multiple di diversi tipi (Hofmann, Lehman, & Barlow, 1997).
Disturbo d’ansia sociale (fobia sociale)
Molte persone si considerano timide, e la maggior parte delle persone trova la valutazione sociale scomoda nel migliore dei casi, o fare un discorso un po’ mortificante. Eppure, solo una piccola parte della popolazione teme questi tipi di situazioni in modo abbastanza significativo da meritare una diagnosi di disturbo d’ansia sociale (SAD) (APA, 2013). Il SAD è più di una timidezza esagerata (Bogels et al., 2010; Schneier et al., 1996). Per ricevere una diagnosi di SAD, la paura e l’ansia associate alle situazioni sociali devono essere così forti che la persona le evita completamente o, se non è possibile evitarle, le sopporta con grande angoscia. Inoltre, la paura e l’evitamento delle situazioni sociali devono ostacolare la vita quotidiana della persona, o limitare seriamente il suo funzionamento accademico o professionale. Per esempio, una paziente della nostra clinica ha compromesso la sua perfetta media di 4.0 perché non poteva completare una presentazione orale richiesta in una delle sue classi, facendosi bocciare al corso. Il timore di una valutazione negativa potrebbe indurre qualcuno a rifiutare ripetutamente gli inviti ad eventi sociali o ad evitare di avere conversazioni con le persone, portando ad un isolamento sempre maggiore.
Le specifiche situazioni sociali che scatenano ansia e paura vanno dalle interazioni a tu per tu, come iniziare o mantenere una conversazione; a situazioni basate sulle prestazioni, come tenere un discorso o esibirsi sul palco; all’assertività, come chiedere a qualcuno di cambiare comportamenti dirompenti o indesiderati. La paura della valutazione sociale potrebbe anche estendersi a cose come usare i bagni pubblici, mangiare in un ristorante, compilare moduli in un luogo pubblico, o anche leggere su un treno. Qualsiasi tipo di situazione che potrebbe potenzialmente attirare l’attenzione sulla persona può diventare una situazione sociale temuta. Per esempio, una nostra paziente ha fatto di tutto per evitare qualsiasi situazione in cui avrebbe dovuto usare un bagno pubblico per paura che qualcuno la sentisse nel bagno e pensasse che fosse disgustosa. Se la paura è limitata a situazioni basate sulle prestazioni, come parlare in pubblico, viene assegnata una diagnosi di SAD solo per le prestazioni.
Cosa provoca una persona a temere così tanto le situazioni sociali? La persona può aver imparato crescendo che la valutazione sociale in particolare può essere pericolosa, creando una vulnerabilità psicologica specifica per sviluppare ansia sociale (Bruch & Heimberg, 1994; Lieb et al., 2000; Rapee & Melville, 1997). Per esempio, i caregiver della persona possono averla aspramente criticata e punita anche per il più piccolo errore, magari punendola anche fisicamente.

Oppure, qualcuno potrebbe aver sperimentato un trauma sociale che ha avuto effetti duraturi, come essere vittima di bullismo o umiliato. È interessante notare che un gruppo di ricercatori ha scoperto che il 92% degli adulti nel loro campione di studio con fobia sociale ha sperimentato gravi prese in giro e bullismo nell’infanzia, rispetto a solo il 35% al 50% tra le persone con altri disturbi d’ansia (McCabe, Antony, Summerfeldt, Liss, & Swinson, 2003). Qualcun altro potrebbe reagire così fortemente all’ansia provocata da una situazione sociale da avere un attacco di panico inaspettato. Questo attacco di panico diventa poi associato (risposta condizionata) con la situazione sociale, inducendo la persona a temere di andare in panico la prossima volta che si trova in quella situazione. Questo non è considerato PD, tuttavia, perché la paura della persona è più focalizzata sulla valutazione sociale che sull’avere attacchi di panico inaspettati, e la paura di avere un attacco è limitata alle situazioni sociali. Ben il 12,1% della popolazione generale soffre di fobia sociale ad un certo punto della sua vita (Kessler, Berglund, et al., 2005), rendendolo uno dei più comuni disturbi d’ansia, secondo solo alla fobia specifica (vedi Tabella 1).
Disturbo da stress post-traumatico
Con storie di guerra, disastri naturali e aggressioni fisiche e sessuali che dominano le notizie, è chiaro che il trauma è una realtà per molte persone. Molti traumi individuali che si verificano ogni giorno non fanno nemmeno notizia, come un incidente d’auto, un abuso domestico o la morte di una persona cara. Tuttavia, mentre molte persone affrontano eventi traumatici, non tutti coloro che affrontano un trauma sviluppano un disturbo. Alcuni, con l’aiuto della famiglia e degli amici, sono in grado di recuperare e continuare la loro vita (Friedman, 2009). Per alcuni, tuttavia, i mesi e gli anni successivi a un trauma sono pieni di ricordi intrusivi dell’evento, un senso di intensa paura che un altro evento traumatico possa verificarsi, o un senso di isolamento e intorpidimento emotivo. Possono impegnarsi in una serie di comportamenti intesi a proteggersi dall’essere vulnerabili o insicuri, come scrutare costantemente l’ambiente circostante per cercare segni di potenziale pericolo, non sedersi mai con le spalle alla porta o non permettersi mai di stare da soli. Questa reazione duratura al trauma è ciò che caratterizza il disturbo post-traumatico da stress (PTSD).
Una diagnosi di PTSD inizia con l’evento traumatico stesso. Un individuo deve essere stato esposto a un evento che comporta la morte reale o minacciata, lesioni gravi o violenza sessuale. Per ricevere una diagnosi di PTSD, l’esposizione all’evento deve includere l’esperienza diretta dell’evento, l’essere stato testimone dell’evento accaduto a qualcun altro, l’aver appreso che l’evento è accaduto a un parente o amico stretto, o l’aver avuto un’esposizione ripetuta o estrema ai dettagli dell’evento (come nel caso dei primi soccorritori). La persona successivamente rivive l’evento sia attraverso ricordi intrusivi che incubi. Alcuni ricordi possono tornare così vividi che la persona si sente come se stesse vivendo l’evento di nuovo, ciò che è noto come flashback. L’individuo può evitare tutto ciò che gli ricorda il trauma, comprese le conversazioni, i luoghi o anche specifici tipi di persone. Può sentirsi emotivamente insensibile o limitato nella sua capacità di sentire, il che può interferire nelle sue relazioni interpersonali. La persona può non essere in grado di ricordare alcuni aspetti di ciò che è successo durante l’evento. Può sentire un senso di futuro anticipato, che non potrà mai sposarsi, avere una famiglia o vivere una vita lunga e piena. Possono essere nervosi o facilmente spaventati, ipervigili verso l’ambiente circostante e veloci alla rabbia. La prevalenza del PTSD tra la popolazione nel suo complesso è relativamente bassa, con il 6,8% che ha sperimentato il PTSD in qualche momento della sua vita (Kessler, Berglund, et al., 2005) (vedi Tabella 1). Il combattimento e la violenza sessuale sono i traumi precipitanti più comuni (Kessler, Sonnega, Bromet, Hughes, & Nelson, 1995). Mentre il PTSD era precedentemente classificato come un Disturbo d’Ansia, nella versione più recente del DSM (DSM-5; APA, 2013) è stato riclassificato sotto la categoria più specifica di Disturbi Correlati a Traumi e Stress.
Una persona con PTSD è particolarmente sensibile agli spunti sia interni che esterni che servono a ricordare la sua esperienza traumatica. Per esempio, come abbiamo visto nel PD, le sensazioni fisiche di eccitazione presenti durante il trauma iniziale possono diventare minacciose di per sé, diventando un potente ricordo dell’evento. Qualcuno potrebbe evitare di guardare film intensi o emotivi per prevenire l’esperienza dell’eccitazione emotiva. Evitare le conversazioni, i ricordi, o anche l’esperienza stessa dell’emozione può anche essere un tentativo di evitare di innescare spunti interni. Anche gli stimoli esterni che erano presenti durante il trauma possono diventare forti fattori scatenanti. Per esempio, se una donna viene violentata da un uomo che indossa una maglietta rossa, può sviluppare una forte reazione di allarme alla vista di magliette rosse, o forse anche più indiscriminatamente a qualsiasi cosa con un colore rosso simile. Un veterano di guerra che ha sperimentato un forte odore di benzina durante l’attacco di una bomba sul lato della strada può avere un’intensa reazione di allarme quando fa benzina a casa. Gli individui con una vulnerabilità psicologica nel vedere il mondo come incontrollabile e imprevedibile possono lottare particolarmente con la possibilità di ulteriori futuri, imprevedibili eventi traumatici, alimentando il loro bisogno di ipervigilanza ed evitamento, e perpetuando i sintomi del PTSD.
Disturbo Ossessivo-Compulsivo
Hai mai avuto un pensiero strano che ti è venuto in mente, come immaginare lo sconosciuto accanto a te nudo? O forse sei passato davanti a un quadro storto sul muro e non hai potuto resistere a raddrizzarlo. La maggior parte delle persone hanno pensieri strani occasionali e possono anche impegnarsi in alcuni comportamenti “compulsivi”, soprattutto quando sono stressati (Boyer & Liénard, 2008; Fullana et al., 2009). Ma per la maggior parte delle persone, questi pensieri non sono altro che una stranezza passeggera, e i comportamenti sono fatti (o non fatti) senza un secondo pensiero. Per qualcuno con un disturbo ossessivo-compulsivo (OCD), tuttavia, questi pensieri e comportamenti compulsivi non vanno e vengono. Invece, pensieri strani o insoliti sono presi a significare qualcosa di molto più importante e reale, forse anche qualcosa di pericoloso o spaventoso. L’impulso di impegnarsi in alcuni comportamenti, come raddrizzare un quadro, può diventare così intenso che è quasi impossibile non eseguirlo, o provoca ansia significativa se non può essere eseguito. Inoltre, qualcuno con OCD potrebbe preoccuparsi della possibilità che il comportamento non sia stato portato a termine e sentirsi obbligato a ripetere il comportamento ancora e ancora, forse diverse volte prima di essere “soddisfatto”.

Per ricevere una diagnosi di OCD, una persona deve sperimentare pensieri ossessivi e/o compulsioni che sembrano irrazionali o insensati, ma che continuano ad entrare nella sua mente. Alcuni esempi di ossessioni includono pensieri dubbiosi (come dubitare che una porta sia chiusa a chiave o che un elettrodomestico sia spento), pensieri di contaminazione (come pensare che toccare quasi tutto potrebbe farti venire il cancro), o pensieri o immagini aggressive che sono non provocate o senza senso. Le compulsioni possono essere eseguite nel tentativo di neutralizzare alcuni di questi pensieri, fornendo un sollievo temporaneo dall’ansia che le ossessioni causano, o possono essere insensate di per sé. In entrambi i casi, le compulsioni sono distinte in quanto devono essere ripetitive o eccessive, la persona si sente “spinta” a mettere in atto il comportamento, e la persona sente una grande angoscia se non può impegnarsi nel comportamento. Alcuni esempi di comportamenti compulsivi sono il lavaggio ripetitivo (spesso in risposta alle ossessioni di contaminazione), il controllo ripetitivo (serrature, maniglie delle porte, elettrodomestici spesso in risposta alle ossessioni di dubbio), ordinare e disporre le cose per garantire la simmetria, o fare le cose secondo un rituale specifico o sequenza (come vestirsi o prepararsi per il letto in un ordine specifico). Per soddisfare i criteri diagnostici per OCD, impegnarsi in ossessioni e/o compulsioni deve occupare una quantità significativa del tempo della persona, almeno un’ora al giorno, e deve causare disagio significativo o compromissione del funzionamento. Circa l’1,6% della popolazione ha soddisfatto i criteri per OCD nel corso della vita (Kessler, Berglund, et al., 2005) (vedi Tabella 1). Mentre il disturbo ossessivo-compulsivo era precedentemente classificato come un disturbo d’ansia, nella versione più recente del DSM (DSM-5; APA, 2013) è stato riclassificato sotto la categoria più specifica di disturbi ossessivo-compulsivi e correlati.
Le persone con OCD spesso confondono l’avere un pensiero intrusivo con il loro potenziale per eseguire il pensiero. Mentre la maggior parte delle persone, quando hanno un pensiero strano o spaventoso, sono in grado di lasciarlo andare, una persona con disturbo ossessivo-compulsivo può rimanere “bloccata” sul pensiero ed essere intensamente spaventata di poter in qualche modo perdere il controllo e agire. O peggio, credono che avere il pensiero sia altrettanto brutto che farlo. Questo si chiama fusione pensiero-azione. Per esempio, una nostra paziente era tormentata da pensieri che avrebbero fatto del male alla sua giovane figlia. Sperimentava immagini intrusive di gettare caffè caldo in faccia a sua figlia o di spingerle la faccia sott’acqua mentre le faceva il bagno. Queste immagini erano così terrificanti per la paziente che non si permetteva più alcun contatto fisico con sua figlia e la lasciava alle cure di una babysitter se suo marito o un’altra famiglia non erano disponibili per “sorvegliarla”. In realtà, l’ultima cosa che voleva fare era fare del male a sua figlia, e non aveva alcuna intenzione o desiderio di mettere in atto i pensieri e le immagini aggressive, né nessuno con il disturbo ossessivo-compulsivo agisce in base a questi pensieri, ma questi pensieri erano così terrificanti per lei che faceva ogni tentativo per prevenire se stessa dal potenziale di metterli in atto, anche se ciò significava non essere in grado di tenere, cullare o coccolare sua figlia. Questi sono i tipi di lotte che le persone con OCD affrontano ogni giorno.
Trattamenti per l’ansia e i disturbi correlati
Molti trattamenti di successo per l’ansia e i disturbi correlati sono stati sviluppati nel corso degli anni. I farmaci (ansiolitici e antidepressivi) sono stati trovati utili per disturbi diversi dalla fobia specifica, ma i tassi di ricaduta sono alti una volta che i farmaci vengono interrotti (Heimberg et al., 1998; Hollon et al, 2005), e alcune classi di farmaci (tranquillanti minori o benzodiazepine) possono formare l’abitudine.

Le terapie cognitivo-comportamentali basate sull’esposizione (CBT) sono trattamenti psicosociali efficaci per i disturbi d’ansia, e molti mostrano effetti di trattamento maggiori dei farmaci a lungo termine (Barlow, Allen, & Basden, 2007; Barlow, Gorman, Shear, & Woods, 2000). Nella CBT, ai pazienti vengono insegnate le abilità per aiutare a identificare e cambiare i processi di pensiero problematici, le credenze e i comportamenti che tendono a peggiorare i sintomi dell’ansia, e a praticare l’applicazione di queste abilità a situazioni di vita reale attraverso esercizi di esposizione. I pazienti imparano come le “valutazioni” automatiche o i pensieri che hanno su una situazione influenzano sia come si sentono che come si comportano. Allo stesso modo, i pazienti imparano come impegnarsi in certi comportamenti, come evitare situazioni, tende a rafforzare la convinzione che la situazione sia qualcosa da temere. Un aspetto chiave della CBT sono gli esercizi di esposizione, in cui il paziente impara ad avvicinarsi gradualmente a situazioni che trova paurose o angoscianti, al fine di sfidare le proprie convinzioni e imparare nuove associazioni meno paurose su queste situazioni.
In genere dal 50% all’80% dei pazienti che ricevono farmaci o CBT mostreranno una buona risposta iniziale, con un effetto della CBT più duraturo. I più recenti sviluppi nel trattamento dei disturbi d’ansia si stanno concentrando su nuovi interventi, come l’uso di alcuni farmaci per migliorare l’apprendimento durante la CBT (Otto et al., 2010), e trattamenti transdiagnostici che mirano alle vulnerabilità di fondo (Barlow et al., 2011). Con l’avanzare della nostra comprensione dell’ansia e dei disturbi correlati, anche i nostri trattamenti progrediranno, con la speranza che per le molte persone che soffrono di questi disturbi, l’ansia possa ancora una volta diventare qualcosa di utile e adattivo, piuttosto che qualcosa di debilitante.