はじめに
皮下真菌症は真菌による珍しい感染症で、皮下と全身に分けられる1 皮下真菌症(植込み真菌症)では常に皮膚が見られるのに対し、全身真菌症ではたまに見られるのみである。 このような場合、真菌が真皮に侵入することによって直接的に、あるいは深部から感染が広がることによって間接的に、皮膚が侵されます。 Rezustaらによると2、スペインにおける皮下および全身性真菌症の大部分は、ごく少数の例外(粘菌症など)を除き、輸入品であることが分かっています。 皮下真菌症は、土壌や植生に生息する腐生菌の皮膚や皮下組織への侵入によって引き起こされるいくつかの臨床症状から構成される。 1
真菌の典型的な侵入経路は、破片、棘、その他の鋭利な物体などの汚染物を介した外傷性の接種であり、皮下真菌症が移植真菌症とも呼ばれる所以である3。
皮下真菌症の原因菌は分類学的に異質であるが、侵入経路が同じであることから統一されている。
最も一般的な皮下真菌症は、スポロトリコーシス、クロモブラストミセス症、およびマイセトーマである1。 スポロトリコーシス
スポロトリコーシスは、Sporothrix schenckiiを代表とする二型真菌による亜急性または慢性の感染症であり、熱帯および亜熱帯地域でより一般的であるが、これらの真菌は普遍的なものである。 南米におけるスポロトリコーシスの推定発症率は、人口10万人あたり年間48〜60人です。7 スペインやその他のヨーロッパ地域では、自家発症例はわずかしか報告されておらず8、これらの地域における発症例の大半は輸入によるものです9。
原因菌はS schenckiiとして知られる種複合体に属し、Sporothrix brasiliensis、Sporothrix mexicana、Sporothrix luriei、Sporothrix pallida(旧Sporothrix albicans)、Sporothrix schenckii sensu lato(slot)からなる10, 11が5つの中で最も多くなっている12。
Sporothrix属菌による外傷性接種は、15日から30日の潜伏期間の後、患部のリンパ管炎に伴う皮膚および皮下組織の結節性病変を特徴とする慢性感染をもたらす。
Sporothrix属菌は土壌中の植物、植物または植物の破片に生息するので、農業従事者や開放地で働く人々に感染が多く見られる。 スポロトリックス症は、森林監視員、園芸家、庭師、農場労働者全般の職業病と考えられている4,13。アルコール依存症や糖尿病も危険因子とされている。 また、原因の如何を問わず、免疫抑制も播種性あるいは全身性の素因となる。1 実験室内での菌の操作により発症することもある。 最後に、ブラジル南部で猫のひっかき傷からスポロトリコーシスがヒトに感染するという興味深い流行があり、人獣共通感染症である可能性が示唆されている14。
臨床型5
- 1)
リンパ節皮膚スポロトリコーシス。 手、顔、足などの露出部に病変を生じ、リンパ管侵襲性スポロトリコーシスとしても知られ、スポロトリコーシスの全症例の75%以上を占める15。 本疾患は、無痛性の紫色または黒色の結節として始まり、縁が腫脹し、中心部に痛みを伴う肉芽腫性で、わずかな分泌物を伴う小潰瘍(スポロトリコーティック下疳)に浸食されます。 この後、リンパ管炎が起こり、リンパ流路に沿った二次的な結節が潰瘍に進行することがあります。この特徴的なパターンは、スポロトリコイドスプレッドとして知られています(図1)6。 病気の経過は、宿主の免疫反応、菌株の病原性、接種物の大きさ、病変の深さによって異なる。
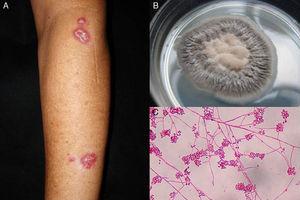 Figure 1.
Figure 1.A、リンパ管侵襲性スポロトリコーシス。 B、Sporothrix schenckiiの培養物。 C, Sabouraud dextrose agar培地上での培養の顕微鏡検査(erythrosin 2%、原倍率×40).
(0.21MB).- 2)<1567>固定性スポロトリコーシス症。 この変種は孤立性病変の存在によって特徴づけられる。 感染は限定的であり,一般に成長が遅く,進行性の低い疣状斑として現れる。 固定性スポロトリコーシスは通常、リンパ管には感染せず、流行地でより一般的である16
- 3)
その他の臨床型:
骨関節スポロトリコーシス:骨関節性スポロトリコーシス。 骨や関節を侵す播種型のスポロトリコーシスで、全身に及ぶ最も一般的な病型である17
Primary pulmonary sporotrichosis(原発性肺スポロトリコーシス)。 この型は、免疫抑制された患者に好発し、吸入によって獲得される。 16
転移性肺スポロトリコーシス(Metastatic pulmonary sporotrichosis)。 肺スポロトリコーシスの転移型はまれで、孤立した症例にのみ報告されている。 免疫不全患者、特にAIDS期のヒト免疫不全ウイルス(HIV)感染者に発生する18
広範な侵襲。 5041>
メキシコでは、ラテンアメリカの他の国々と同様に(最大のケースシリーズとスポロトリコーシスの最も多くの経験の本拠地)、リンパ皮膚スポロトリコーシスがスポロトリコーシスの全症例の60%から80%を占め、固定皮膚スポロトリコーシスは10%から30%、その他の臨床型は1%から2%である。16
スポロトリコーシスは、結核、リーシュマニア、ツラレミア、皮膚ノカルジア症、非結核性マイコバクテリア感染症、マイセトーマ、クロモブラストミセス症およびレプラマット性ハンセン病と区別する必要があります。 19
診断
-
Pus(結節から吸引)。 胞子嚢炎では、病巣に酵母がほとんど含まれないため、直接の顕微鏡検査は意味がない。 培養にはSDA(Sabouraud dextrose agar)やSDAに抗生物質(クロラムフェニコール、シクロヘキシミド)を加えたものが使用でき、最初は白色でその後黒ずむ酵母コロニーができる(図1)。 増殖は特徴的に早く(3~5日)20、菌の特定と診断確定には2週間を要する。16 ポリメラーゼ連鎖反応(PCR)分析による分子同定も可能である。10,21
-
組織学。 組織学的検査では、好中球性微小膿瘍を伴う非特異的な混合肉芽腫性反応が認められる。 真菌は小さな葉巻状の酵母として現れ、時にはアステロイド体として知られる特徴的な放射状の好酸性物質に囲まれることもある。 アステロイド小体は診断に役立つが、サルコイドーシス、珪肺症、ラカジオーシス(ロブミセス症)でも細胞内に見られるため、病理学的には問題ない16,20。 しかし、細胞外の小惑星は、スポロトリコーシスにより特徴的である。
治療
スポロトリコーシスは妊娠中などに自然治癒することがあるが、逆説的に妊婦に播種することも報告されている
-
ヨウ化カリウムの飽和溶液。 ヨウ化カリウムの飽和溶液による治療は、1食あたり5滴で開始される。 その後、耐容量に応じて1食あたり20滴、30滴と徐々に増量していく。 治療は、臨床症状が消失した後、3〜4週間維持する必要がある。 作用機序は不明であるが、ヨウ化カリウムは免疫賦活剤として作用すると考えられている。 副作用には、口の中の金属味、鼻炎、痰、蕁麻疹、点状出血、水疱性またはアクネ様発疹、血管炎、甲状腺機能低下症または甲状腺機能亢進症の誘発が含まれます。 20,22
-
Itraconazole 200mg/d 3〜6ヶ月22これはほとんどの治療ガイドラインで推奨される第一選択薬である。 ヨウ化カリウムよりやや高価な傾向があるが、副作用は少ない。
-
他の選択肢もある。 テルビナフィン250~1000mg/日を3~6ヶ月23,24、フルコナゾール400mg/日を3~6ヶ月22、アムホテリシンB(デオキシコーラート)0.5-1mg/kg/d(全身性)またはリポソームまたはリピッド製剤のアムホテリシンBを3-5mg/kg/d22、局所温熱療法を2~3ヶ月22、または上記の治療法の併用(イトラコナゾールとヨウ化カリウム、イトラコナゾールとテルビナフィン、テルビナフィンとヨウ化カリウム)などが挙げられる。25 アミノレブリン酸メチルによる光線力学的療法の追加、あるいはさらに優れたメチレンブルー1%(イトラコナゾールとの併用または非併用)により、in vitroおよび1人の患者において良好な結果が得られている26。
骨関節スポロトリコーシスでは、手術が重要な役割を果たすことがある22。 従来はデブリードマンと関節固定術が選択されることが多かったが、人工関節置換術後に長期の抗真菌治療を行うことも有効な選択肢とされている
1.1染色体芽細胞症(クロモミカ症)
染色体芽細胞症は、皮膚および皮下組織の慢性多形真菌症であり、染色体菌症と呼ばれることもある。 黒色色素を産生する数種のメラニン化真菌または脱色真菌によって引き起こされる。 これらの真菌の寄生形態は、fumagoid または muriform cell(硬化体)と呼ばれる。27-30
クロモブラストミセス症を引き起こす最も一般的な種は、Fonsecaea pedrosoi、Fonsecaea monophora、Cladophialophora carrionii、Phalophora verrucosa および Rhinocladiella aquaspersa である(5,27,28)。 患者の多くは、木材や植物を含む外傷の既往があり、80%以上がアフリカ、アジア、南米の農村労働者で、裸足で歩く傾向があります。 クロモブラストミセス症の原因菌は世界中で発見されているが、熱帯および亜熱帯の国々でより一般的である27
Clinical Forms
一般に下肢にある皮膚損傷から菌が侵入する31。 感染は皮下組織に限られ、免疫不全の患者を除いて、筋肉や骨には転移しない。 個々の病変は厚いカリフラワー状の外観を呈し、細菌による重感染がよくみられます。 27
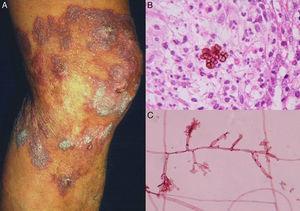 図2.Flastomycosis(1).
図2.Flastomycosis(1).A, 結節性-疣贅性色素性真菌症. B, フマキラーを示す生検。 C, Fonsecaea pedrosoi培養物の直接検査(生検;ヘマトキシリン・エオシン・エリスロシン2%、原倍率はいずれも40倍)
(0.27MB).診断
-
直接検査。 痂皮や皮膚片を直接観察すると、単独で発生する寄生体や特徴的な隔壁を形成する寄生体を発見することができる(図2)。 観察される顕微鏡的構造はすべての種に共通である27,28
-
Culture. クロモブラストミセス症の原因菌は、抗生物質(クロラムフェニコール、シクロヘキシミド)添加または無添加のSDAで培養すると、ゆっくりと成長し、平坦なビロード状の表面と中央部が隆起した暗色のオリーブ色または黒色のコロニーを形成する。 30 分子生物学的手法(PCR)、特にリボソームDNA(rDNA)の内部転写スペーサー(ITS)領域を標的とした手法も有用である32,33
-
Histology. 組織学的検査では、表皮に特徴的な偽上皮腫性過形成、真皮に特徴的な丸い真菌構造(図2)を含む巨大細胞を伴う混合肉芽腫性炎症性浸潤を認める27)。
治療
黒色芽細胞腫症は治療が極めて困難で、掻爬、電気凝固、冷凍手術などの非薬物療法を含む多様な選択肢に難渋することが多い5。抗真菌薬は少なくとも6カ月間維持しなければならず、好ましい臨床結果をもたらすかもしれないが、治療中または治療後の再発がよくみられる。 治療は、病変がすべて消失した時点で終了する必要があります。
その他の治療法としては、小さな病変の外科的切除、局所凍結手術(リンパの広がりを防ぐために抗真菌剤と併用)、イトラコナゾール200-400mg/dの単独または5-フルオロシトシン30mg/kg 1日4回、6ヶ月の併用がある。 テルビナフィン250~500mg/日を12カ月間、全身性病変の場合はアムホテリシンB1mg/kgまたはリポソーム製剤またはリピッド製剤3~5mg/kg/日の静脈内投与。27
菌核腫
菌核腫は、数種類の真菌や細菌によって引き起こされる慢性の局所感染症です。 好気性糸状菌によるものを放線菌、真菌によるものを真菌症と呼ぶ34。膿瘍内に原因微生物の集合体を形成することが特徴である。 これらの集合体は、粒または顆粒と呼ばれる。 顆粒は、副鼻腔から皮膚に排出されたり、隣接する骨に影響を及ぼすことがあります。 この病気は直接伝播して進行するが、遠隔地に伝播する例はほとんどない。 原因菌は一般に土壌中に存在し、破れた皮膚から体内に侵入する。 病因
-
菌類。 真菌症は白色または黒色の顆粒を生成する。 特にアフリカ、インドおよびメキシコに多い。 黒色顆粒は Madurella mycetomatis、Trematosphaeria grisea、および Leptosphaeria senegalensis によって形成され、35 白い顆粒は Fusarium spp、Acremonium spp、および Aspergillus nidulans によって形成される
-
糸状菌または好気性の放線菌。 これらの種が形成する顆粒は赤色(Actinomadura pelletieri)、白黄色(Actinomadura madurae、Nocardia brasiliensis、Nocardia spp.)、または黄褐色(Streptomyces somaliensis)である。 放線菌は熱帯地方だけでなく、世界中に分布している。36
臨床像
真菌と放線菌による菌腫の臨床的特徴は非常によく似ている。 病変は足、脛、手に多く見られる。 初期の臨床症状は硬い無痛性の結節で、これが徐々に広がり、顆粒を含む液体を皮膚表面に排出する丘疹や洞を形成する35,36。 5041>
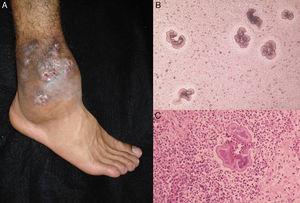 図3.
図3.A、足の放線菌腫。 B、直検で見られたノカルジア属の顆粒(KOH、原倍率10倍)。 C, 生検(ヘマトキシリン・エオジン×40).
(0.27MB).診断
菌腫顆粒(図3)は診断上重要で、一般には副鼻腔からの分泌物を調べたり、病巣からとった痂皮を破砕すると発見される。 顕微鏡検査により、これらの顆粒が小さな放線菌によって形成されているのか、あるいはより広い真菌のフィラメントによって形成されているのかが明らかになる。 培養は、通常SDAに抗生物質(クロラムフェニコールとシクロヘキシミド)を添加または無添加で行い、ヒアルロン酸菌の場合はクロラムフェニコール単独が望ましい。 また、分子生物学的検査、特に原因菌によって異なるマーカー37(例えば、rDNAのITS領域、β-チューブリン、38、D1/D2)を用いたPCR分析によって同定することも可能である。 一方、リボソーム RNA 遺伝子の部分配列解析は、ノカルジア属とアクチノマデュラ属の同定に使用できる。36 組織学的所見は、どの型の菌腫でも同様で、多形核細胞(真の膿瘍)、上皮細胞、巨大細胞、線維化に富む炎症中心を含んでいる。 35,39 画像検査は補完的ではあるが、軟部組織の腫脹、溶骨性病変、皮質肥厚を示すことで診断の助けとなる。
鑑別診断には、特に細菌性骨髄炎、結核性骨髄炎、膿皮症、カポジ肉腫、皮膚結核などを含めるべきである。
治療
放線菌腫。 心内膜真菌腫に対する最も強力な証拠に基づく治療レジメンは、トリメトプリム-スルファメトキサゾール + ジアミノジフェニルスルホン(ダプソン)の6ヵ月~2年投与である。 40-42 広範な感染および/または内臓への浸潤に対する治療法として、アミカシンとトリメトプリム・スルファメトキサゾール39またはメロペネムとの併用が選択される。 薬物療法が良好な治療成績となる放線菌腫とは異なり、真菌腫の標準治療は薬物療法と手術の併用である。 イトラコナゾールやフルコナゾールのような最終世代のトリアゾール系薬剤の単独使用やテルビナフィンとの併用で良好な結果が得られると報告されている。 35,45
褐色真菌症
褐色真菌症は、暗色壁(dematiaceous)真菌によって引き起こされる真菌症の不均一なグループである46,47 これらの真菌はすべての気候で見られるが、熱帯気候でより一般的になっている。 最近、HIV感染やAIDSの免疫抑制患者、移植患者、糖尿病患者などの間で患者が増加している46,48
最も多い原因菌は、Exophiala spp.である。 Bipolaris spp.、Curvularia spp.、Pleurophomopsis spp.、Phaeoacremonium spp.およびAlternaria spp. 真菌は主に有機物残骸に見られる。
臨床形態
-
皮下脂肪性菌糸炎。 局所外傷または異物接種後、患者は通常四肢に緩徐に成長する孤立性病変(一般に嚢胞または結節、場合によってはプラークまたは膿瘍)を発症する(Fig. 48,49 鑑別診断には、脂肪腫、表皮または滑膜の嚢胞、線維腫、異物嚢胞、細菌性膿瘍を含める必要がある。
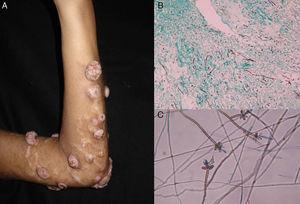 図4.
図4.A、結節性褐色真菌症。 B、生検試料中のフィラメントと酵母(Grocott、原倍率×10)。 C, Veronaea botryosaの顕微鏡検査(ラクトフェノール・コットンブルー、原倍率40倍).
(0.22MB).全身性または播種性黒色表皮真菌症. 50
診断
湿式顕微鏡では、枝や鎖を形成する暗色の隔壁状の菌糸を診断することができる(図4)。 SDA上では生育が遅く(3〜4週間)、コロニーはオリーブ色または暗褐色を呈する。 生検では、菌糸と掌蹠マクロファージからなる嚢胞壁が観察される49
治療
Exophiala spp.による感染症の治療については議論があり、外科的切除が提案されている48。 53 真菌症に対する最良の選択肢は、抗真菌療法(イトラコナゾール、ケトコナゾール、またはテルビナフィン)と手術の組み合わせであると思われる。 Exophiala spp.株はフルコナゾールに耐性を示す傾向がある。 播種性感染にはアムホテリシンBが用いられる。48,49
糸状菌症
糸状菌症は組織内に隔壁を形成する糸状菌(Hyphomycetes)によって起こる。 しかし、ほんの数種類の菌が、ヒトに感染症を引き起こすことがあり、そのほとんどは日和見的である。54,55 ハロゲン化菌症に関与する属のほとんどは、組織切片で観察すると形態的に同一で、それらは同じ病理反応を引き起こす。 5041>
菌糸症に関与する最も一般的な菌は、Aspergillus属(fumigatus, niger, flavus)、Scopulariopsis属、Fusarium属、Acremonium recifei、Paecilomyces属、Purgureocillum属、および Neoscytalidium属で、55.1%が菌糸症に感染する。 56 性別、年齢を問わず感染し、免疫抑制は感染の必要条件ではない。
臨床型
表在性、皮下、全身に分類される。 表在性の感染症には、皮膚真菌症や爪真菌症がある。 農村労働者、漁師、重症熱傷患者、未熟児に多い。57,58
皮下脂肪病。 外傷性の接種により、菌核腫に見られるような膿瘍、嚢胞、腫瘍様病変を生じる(図5)56
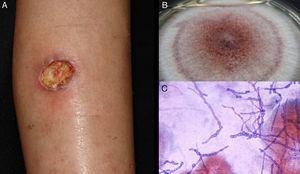 Figure 5.
Figure 5.アクレモニウム属菌によるヒアロヒフキン症潰瘍。 B、培養(Sabouraud dextrose agar培地)。 C, 滲出液の直接観察(ギムザ、原倍率40倍).
(0.17MB).全身型ヒアロヒフミコシ症.滲出液の直接観察(原倍率40倍).
ヒアロヒフミコシ症は、全身型である。 全身性の感染症はまれではあるが、非常に深刻である。 免疫抑制された患者を侵し、致命的となることがある。 55,57
診断
皮膚鱗屑、爪片、分泌物、破片の顕微鏡検査による隔壁状菌糸の同定が推定診断となり、培養により確認する(Fig. 5)。 5041>
鑑別診断には、他の皮膚真菌症、表皮嚢腫、放線菌腫、真菌腫、ヒストプラスマ症、クリプトコックス症などを含める必要がある。 免疫力が低下している場合は、アムホテリシンBとトリアゾール系薬剤(イトラコナゾール200mg/日、6ヶ月、フルコナゾール150mg/週2回、6ヶ月)の併用が第一選択薬となる。
ラカジオーシス(ロボミカス)
ラカジオーシスは、以前はロボミカスとして知られていたが、1930年にブラジルのレシフェでJorge Loboがケロイド性ブラストミカスという名称で初めて報告した皮膚および皮下組織の慢性肉芽腫性真菌症である62。 中南米に見られるまれな感染症で、Lacazia loboi62,63という培養不可能な酵母菌によって引き起こされる。 感染源は、土壌や植生にあると考えられている。
ラカジア症は、身体の露出部(しばしば顔、腕、または脚)に、境界のはっきりした小葉の縁を持つケロイド状の病変が特徴的である。
診断
直接検査で豊富な真菌構造を確認し、生検標本で小さな管状構造でつながったびまん性の円形細胞の連鎖を確認することにより、診断が容易になる62。 5041>
鑑別診断にはケロイド、らい病、アレルギー性リーシュマニアを含める必要がある。
治療
ラカジア症に抗真菌剤は有効ではなく、最終的な治療は外科的切除である62,63。
接合菌症
接合菌症は、ムコラ目(Rhizopus, Lichtheimia, Mucor, and Rhizomucor)およびエントモフィソラ目(Basidiobolus and Conidiobolus)の日和見接合菌による異種の真菌感染症群である。65 ムコラ属菌については、全身性真菌症を扱うこのレビューの第2部で扱うため、このセクションでは、昆虫口真菌症のみを取り上げる。
昆虫口真菌症は、皮下組織を冒す、硬く進行性の塊の出現が特徴である。 2つの型がある。 66 病変は一般に肩および骨盤帯に現れ、ゆっくりと広がる木質性蜂巣炎として現れる。 第 2 の変異型は、Conidiobolus coronatus によって引き起こされ、成人に発症します。 一次感染は鼻の下鼻甲介から始まり、顔面中央に広がり、鼻、唇、頬に痛みを伴う硬結性腫脹と重度の変形を引き起こす65。-68
結論
皮下真菌症の主な特徴と、利用できる主な診断・治療法について概説した(表1)。
| 真菌症 | 主な原因菌 | 診断 | 治療法 |
|---|---|---|---|
| Sporotrichosis | Sporothrix schenckii | 結節から吸引した膿を培養したもの。 組織検査;PCR | ヨウ化カリウム飽和溶液3週間;イトラコナゾール200mg/日3-6ヶ月;組み合わせ |
| 染色体芽細胞症 | Fonsecaea pedrosoi | 非常に困難である。 イトラコナゾール200mg/日6ヶ月;テルビナフィン12ヶ月;アムホテリシンB;併用 | |
| 菌核腫 | 糸状放線菌・糸状菌 | 菌核腫顆粒の同定をすること。 培養;組織学;PCR | 放線菌腫に対する抗生物質;真菌腫に対する抗真菌薬+手術 |
| 褐色真菌症 | Exophiala jeanselmei Alternaria spp. |
顕微鏡検査と培養;組織学;PCR | 論争の的となる。 手術+抗真菌薬の併用 |
| ヒアロヒフ科真菌症 | アスペルギルス(フミガータス、ニガー、フラバス)、フザリウム属、ペシロミセス属など。 | 顕微鏡検査及び培養;PCR | 免疫抑制患者:トリアゾール系薬剤;テルビナフィン;シクロピロクスオラミン;手術 免疫抑制患者:トリアゾール系薬剤;テルビナフィン;シクロピロクスオラミン;手術。 アムホテリシンBにトリアゾールを6ヶ月間併用 |
| ラカシア症(lobomycosis) | Lacazia loboi顕微鏡検査;組織学的に。 PCR | 手術 | |
| Conidiobolus coronatus Basidiobolus ranarum |
直接検査・培養 |
略称。 PCR, polymerase chain reaction.
Conflicts of Interest
The authors declare that they have no conflicts of interest.
著者らは利益相反がないことを宣言する。