Diabetisch voetonderzoek komt vaak voor in OSCE’s. Er wordt van u verwacht dat u de relevante klinische verschijnselen van diabetische voetziekte met behulp van uw onderzoeksvaardigheden oppikt. Deze OVSE-gids voor diabetisch voetonderzoek biedt een duidelijke stap-voor-stap benadering voor het onderzoeken van de diabetische voet, met een bijgevoegde videodemonstratie.
Verzamel apparatuur
De volgende apparatuur kan nodig zijn:
- Monofilament
- Stemvork (128 Hz)
- Tendonhamer
Inleiding
Was uw handen en trek PBM aan indien van toepassing.
Stel uzelf voor aan de patiënt, inclusief uw naam en rol.
Bevestig de naam en geboortedatum van de patiënt.
Leg kort uit wat het onderzoek zal inhouden en gebruik daarbij patiëntvriendelijke taal.
Krijg toestemming om door te gaan met het onderzoek.
Bloot de onderste ledematen van de patiënt voldoende af.
Positioneer de patiënt op het bed, met het hoofd van het bed in een hoek van 45°.
Vraag de patiënt of hij/zij pijn heeft alvorens verder te gaan met het klinisch onderzoek.
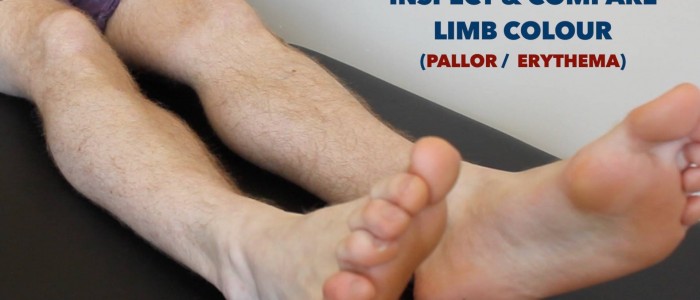
Inspectie
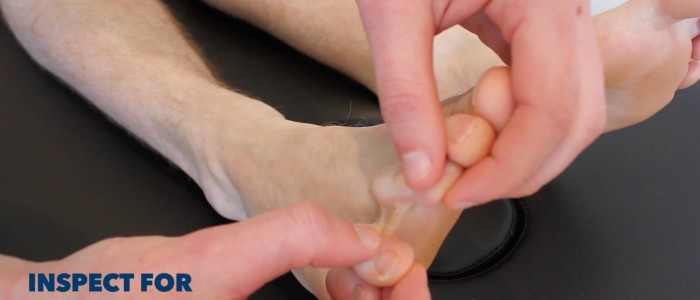
Inspecteer de onderste ledematen op relevante pathologie, waarbij u het posterieure aspect van elk been en tussen elk van de tenen bekijkt op verborgen ulcera:
- Perifere cyanose: blauwachtige verkleuring van de huid die gepaard gaat met een lage SpO2 in de aangetaste weefsels (bijv.kan bijvoorbeeld voorkomen bij PVD als gevolg van slechte perfusie).
- Perifere bleekheid: een bleke kleur van de huid die kan wijzen op slechte perfusie.
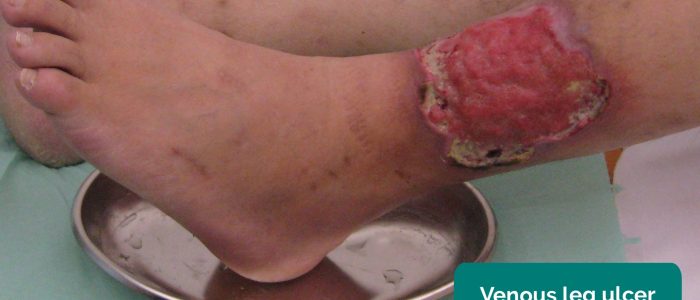
- Veneuze ulcera: meestal grote en ondiepe ulcera met onregelmatige randen die slechts in geringe mate pijnlijk zijn. Deze ulcera ontwikkelen zich meestal aan de mediale zijde van de enkel.
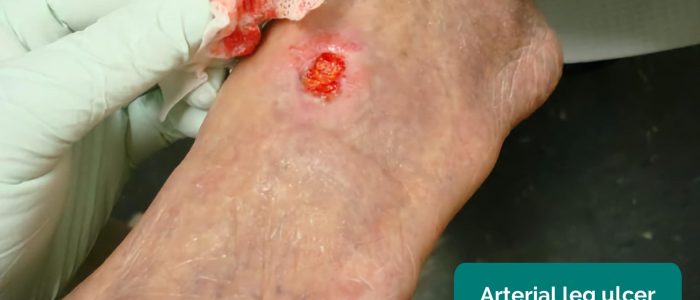
- Arteriële ulcera: meestal kleine, goed gedefinieerde, diepe ulcera die zeer pijnlijk zijn. Deze ulcera ontwikkelen zich meestal in de meest perifere regio’s van een ledemaat (bijv. de uiteinden van de vingers).
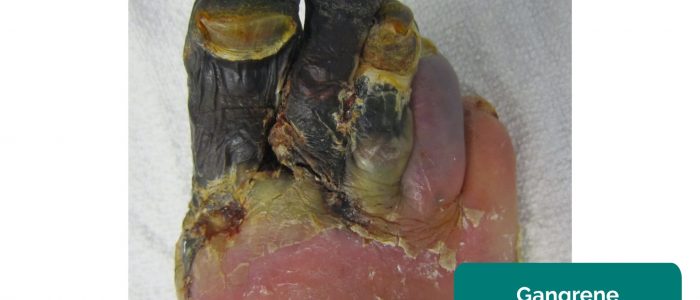
- Gangreen: weefselnecrose als gevolg van onvoldoende perfusie. Typische verschijnselen zijn verandering van de kleur van de huid (bv. rood, zwart) en afbraak van het bijbehorende weefsel.
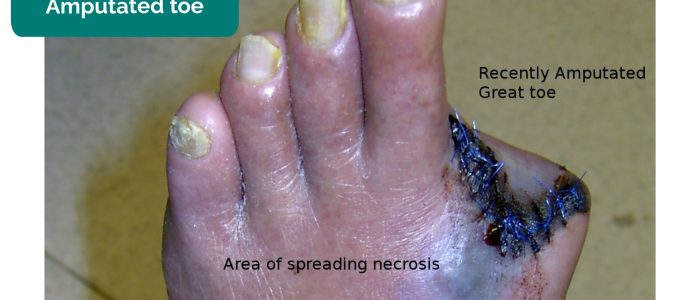
- Vermiste ledematen, tenen, vingers: door amputatie als gevolg van kritieke ischemie.
- Littekens: kunnen wijzen op eerdere chirurgische ingrepen (bv. bypassoperatie) of genezen zweren.
- Haaruitval: treedt op door chronische verminderde weefseldoorbloeding bij PVD.
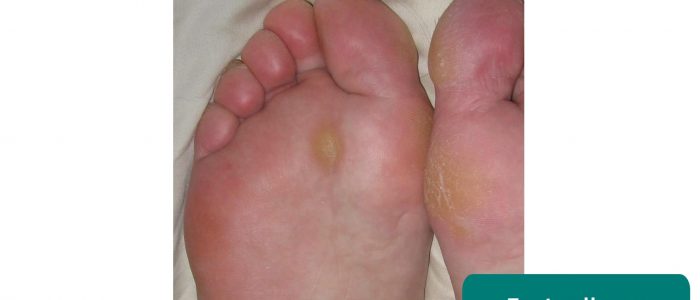
- Eeltplekken in de voeten: vaak veroorzaakt door een abnormaal looppatroon en/of slecht passend schoeisel.
- Aderverkalking: aderen die zeer weinig bloed bevatten als gevolg van een slechte bloedtoevoer naar de ledemaat, vandaar de “goot”
Charcot artropathie
Charcot artropathie is de progressieve degeneratie van een gewichtdragend gewricht als gevolg van perifere neuropathie.
De typische klinische kenmerken van een Charcot-gewricht zijn onder meer:
- Effusie
- Distorsie
- Overliggend erytheem
- Verlies van gewrichtsfunctie
-
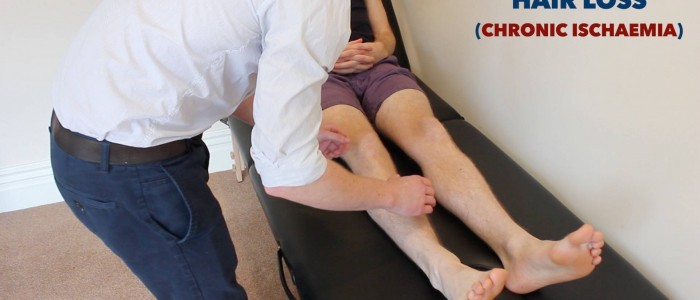 Inspecteer de onderste ledematen op huidveranderingen die verband houden met perifeer vasculair lijden
Inspecteer de onderste ledematen op huidveranderingen die verband houden met perifeer vasculair lijden
Palpatie
Temperatuur
Plaats het dorsale aspect van uw hand op de onderste ledematen van de patiënt om de temperatuur te beoordelen en te vergelijken:
- Bij gezonde personen moeten de onderste ledematen symmetrisch warm zijn, wat wijst op voldoende perfusie.
- Een koel en bleek ledemaat wijst op een slechte arteriële perfusie.
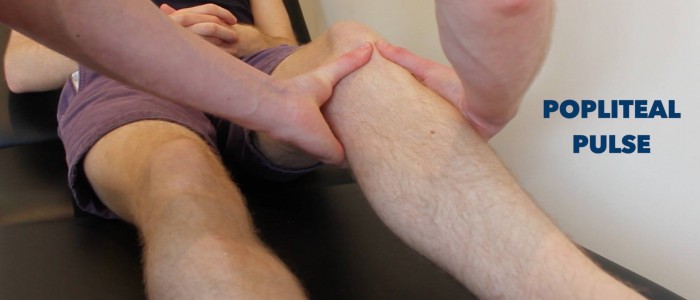
Pulsen
Palperen van de tibialis posterior en dorsalis pedis puls om de perifere perfusie kort te beoordelen. Afwezigheid van perifere pulsen wijst op een perifeer vaatlijden.
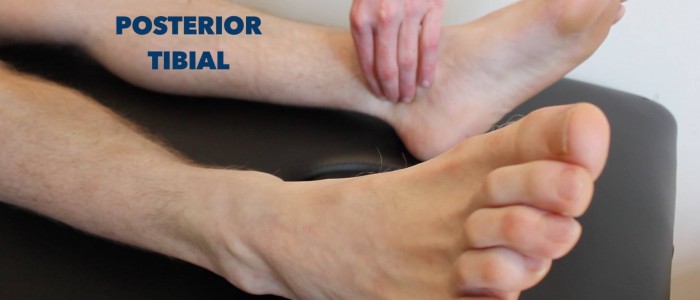
Posterior tibiale puls
Palppeer de posterior tibiale puls:
- De posterior tibiale puls kan posterieur van de mediale malleolus van de tibia worden gelokaliseerd.
- Palpeer de puls om de aanwezigheid ervan te bevestigen en vergelijk vervolgens de pulssterkte tussen de voeten.
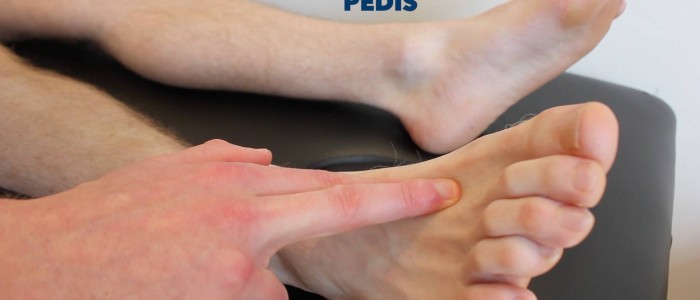
Dorsalis pedis puls
Palppeer de dorsalis pedis puls:
- De dorsalis pedis puls kan worden gelokaliseerd over het dorsum van de voet, lateraal van de extensor hallucis longus pees, over de tweede en derde cuneiforme botten.
- Palpeer de pols om zijn aanwezigheid te bevestigen en vergelijk dan de polssterkte tussen de voeten.
-
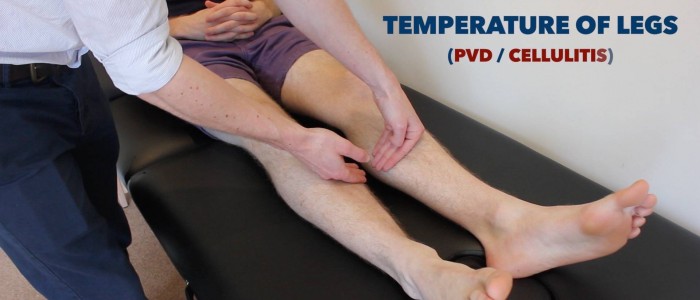 Bepaal en vergelijk de temperatuur van de benen
Bepaal en vergelijk de temperatuur van de benen
Gevoel
Monofilament
1. Geef een voorbeeld van de sensatie van het monofilament op de arm of het borstbeen van de patiënt.
2. Breng, met de ogen van de patiënt gesloten, het monofilament aan op achtereenvolgens elk van de volgende plaatsen:
- De pulpa van de hallux.
- De pulpa van de derde vinger.
- Metatarsofalangeale gewrichten 1, 3 en 5.
3. Bij het aanbrengen van het monofilament op elk gebied:
- Vraag de patiënt te melden wanneer hij voelt dat het monofilament zijn voet raakt.
- Druk het monofilament tegen de huid totdat het licht buigt (dit zorgt ervoor dat slechts 10 g druk wordt uitgeoefend).
- Houd het monofilament gedurende 1-2 seconden tegen de huid.
- Vermijd eelt en littekens omdat deze een verminderd gevoel hebben dat niet representatief is voor het omringende weefsel.
-
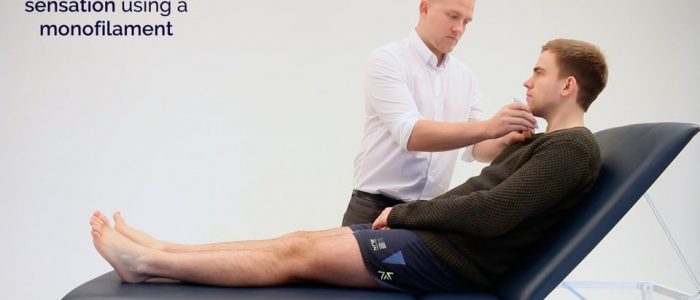 Breng een voorbeeld van het monofilament aan op het borstbeen van de patiënt
Breng een voorbeeld van het monofilament aan op het borstbeen van de patiënt
Gang
Perifere neuropathie die gepaard gaat met diabetische voetziekte kan leiden tot de ontwikkeling van een abnormale gang. Patiënten met perifere neuropathie kunnen een conservatieve loopstrategie vertonen, waarbij hun loopsnelheid wordt verminderd en hun voetstand wordt verbreed. De ontwikkeling van voetval komt ook vaker voor bij diabetespatiënten, wat kan resulteren in een hoog stappende gang.
Beoordeel het looppatroon van de patiënt
Patiënten met een diabetische voetziekte lopen vaak een verhoogd risico om te vallen, dus zorg ervoor dat u tijdens de beoordeling dicht bij de patiënt blijft, zodat u in staat bent om in te grijpen indien nodig.
Vraag de patiënt om naar het einde van de onderzoeksruimte te lopen en dan om te draaien en terug te lopen terwijl u zijn looppatroon observeert en let op:
- Snelheid: de loopsnelheid kan aanzienlijk verminderd zijn bij patiënten met gevorderde perifere neuropathie.
- Houding: een brede tred kan gepaard gaan met gevorderde perifere neuropathie om de stabiliteit te verhogen.
- Stappen: hoge stappen kunnen wijzen op de aanwezigheid van voetverzakking.
- Draaien: patiënten met perifere neuropathie kunnen moeite hebben met draaien en kunnen tijdens het draaien naar beneden kijken naar hun voeten als gevolg van een verminderd gevoel en proprioceptie.
Onderzoek het schoeisel van de patiënt
Het gebruik van aangepast schoeisel is bijzonder belangrijk voor diabetespatiënten door de aanwezigheid van een verminderd gevoel en een slechte perifere perfusie. Onjuist passend schoeisel of vreemde voorwerpen in de schoen kunnen leiden tot aanzienlijk weefselletsel en de vorming van een diabetisch voetulcus.
Onderzoek het schoeisel van de patiënt:
- Noteer het slijtagepatroon van de zolen (asymmetrische slijtage kan wijzen op een abnormaal looppatroon).
- Controleer of de schoenen de juiste maat hebben voor de patiënt.
- Zorg ervoor dat er geen materialen in de schoen zitten die voetletsel kunnen veroorzaken.
-
 Beoordeel het looppatroon van de patiënt
Beoordeel het looppatroon van de patiënt
Andere te overwegen beoordelingen
Als er afwijkingen worden vastgesteld tijdens de beoordeling van het gevoel met het monofilament, overweeg dan de uitvoering van onderstaande andere tests (deze worden niet langer routinematig uitgevoerd bij een diabetische voetbeoordeling).
Vibratiesensatie
Vibratiesensatie betreft de dorsale kolommen.
1. Vraag de patiënt de ogen te sluiten en u te laten weten wanneer hij trillingen kan waarnemen en wanneer deze ophouden.
2. Tik op een 128 Hz stemvork en plaats deze op het sternum van de patiënt om te controleren of hij de vork kan voelen trillen. Pak vervolgens de uiteinden van de stemvork vast om de trilling te stoppen en kijk of de patiënt in staat is om nauwkeurig vast te stellen dat de trilling is gestopt.
3. Tik nogmaals op de stemvork en plaats deze op het interfalangeale gewricht van de grote teen van de patiënt. Als de patiënt in staat is om nauwkeurig te identificeren wanneer de vibratie begint en wanneer het stopt op dit punt in beide onderste ledematen, is de beoordeling voltooid.
4. Als de vibratiesensatie is aangetast in het interfalangeale gewricht van de grote teen van de patiënt, ga dan door met het achtereenvolgens beoordelen van meer proximale gewrichten (bijv. metatarsofalangeale gewricht van de grote teen → enkelgewricht → kniegewricht) totdat de patiënt in staat is om trillingen nauwkeurig te herkennen.
-
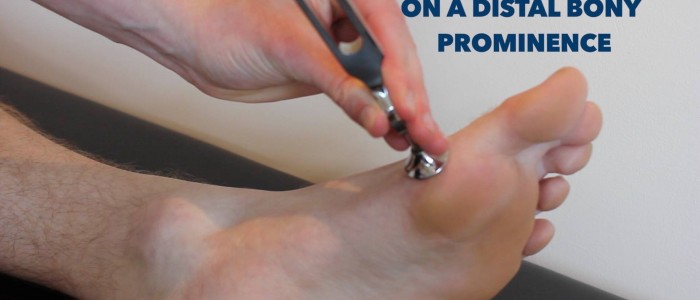 Beoordeel vibratiesensatie
Beoordeel vibratiesensatie
Proprioceptie
Proprioceptie, ook bekend als gevoel voor gewrichtspositie, betrekt de dorsale kolommen.
1. Begin de beoordeling van proprioceptie aan het interfalangeale gewricht van de grote teen door de distale falanx van de grote teen aan de zijkanten vast te houden (vermijd het vasthouden van het nagelbed, omdat de patiënt dan de richting kan bepalen op basis van druk).
2. Demonstreer de beweging van de grote teen “naar boven” en “naar beneden” aan de patiënt terwijl deze toekijkt.
3. Vraag de patiënt zijn ogen te sluiten en te zeggen of u zijn grote teen omhoog of omlaag beweegt.
4. Beweeg de grote teen 3-4 keer omhoog of omlaag in een willekeurige volgorde om te zien of de patiënt in staat is de gewrichtspositie nauwkeurig te identificeren met zijn ogen dicht.
5. Als de patiënt niet in staat is om de bewegingsrichting correct te identificeren, ga dan verder met het achtereenvolgens beoordelen van meer proximale gewrichten (bijv. metatarsofalangeale gewricht van de grote teen → enkelgewricht → kniegewricht).
-
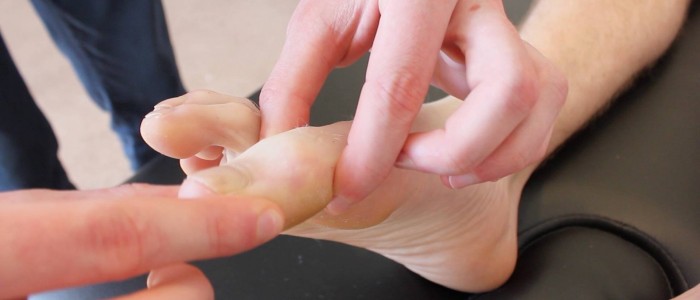 Beoordeel de proprioceptie
Beoordeel de proprioceptie
Ankle-jerk reflex
Bepaal de enkel-jerk reflex (S1) in elk van de onderste ledematen van de patiënt.
Er zijn verschillende methoden om de enkel-enkelreflex op te wekken, waarvan hieronder twee van de meest voorkomende worden toegelicht.
De enkel-enkelreflex kan afwezig zijn bij gevorderde perifere neuropathie.
Methode 1
1. Ondersteun het been van de patiënt op de onderzoekstafel zodat de heup licht geabduceerd is, de knie gebogen en de enkel dorsaalflexie heeft.
2. Tik met de peeshamer op de achillespees en let op een contractie in de m. gastrocnemius met bijbehorende plantairflexie van de voet.
Methode 2
1. Vraag de patiënt op een stoel te knielen en de rugleuning vast te houden om zich te stabiliseren.
2. Tik met de peeshamer op de achillepees en observeer of er een contractie optreedt in de m. gastrocnemius met bijbehorende plantarflexie van de voet.
-
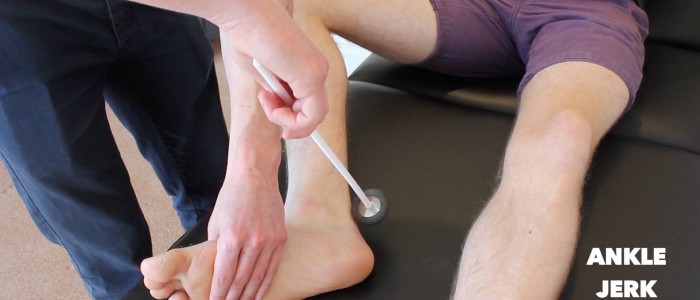 Beoordeel de enkelsprongreflex
Beoordeel de enkelsprongreflex
Om het onderzoek af te ronden…
Leg de patiënt uit dat het onderzoek nu klaar is.
Bedankt de patiënt voor zijn tijd.
Wijst de persoonlijke beschermingsmiddelen op de juiste wijze af en wast uw handen.
Samenvat uw bevindingen.
Voorbeeld samenvatting
“Vandaag heb ik de heer Smith onderzocht, een 64-jarige man. Bij algemene inspectie leek de patiënt comfortabel in rust en er waren geen voorwerpen of medische apparatuur rond het bed van belang.”
“Beide onderste ledematen waren koel onder de knie met zwakke dorsalis pedis en tibialis posterior pulses. Een 1 x 1 cm diepe goed gedefinieerde ulcus werd waargenomen tussen de 2e en 3e teen van de rechtervoet. Er was een verlies van gevoel in beide onderste ledematen distaal van het enkelgewricht.”
“Het looppatroon van de patiënt was traag en breed bij beoordeling, maar schoeisel was geschikt.”
“Samenvattend, deze bevindingen suggereren de aanwezigheid van significante diabetische voetziekte met inbegrip van perifere arteriële insufficiëntie en perifere neuropathie.”
“Voor de volledigheid, zou ik graag de volgende verdere beoordelingen en onderzoeken willen uitvoeren.”
Volgende beoordelingen en onderzoeken
Suggesties voor verdere beoordelingen en onderzoeken aan de examinator:
- Bedside capillaire bloedglucose: indien er bezorgdheid is dat de patiënt momenteel hyperglykemisch of hypoglykemisch is.
- Serum HbA1c: ter beoordeling van de bloedglucosecontrole in de afgelopen drie maanden.
- Neurologisch onderzoek van de onderste ledematen: indien diabetisch voetonderzoek neurologische stoornissen aan het licht brengt.
- Perifeer arterieel onderzoek: indien diabetisch voetonderzoek klinische verschijnselen aan het licht brengt die wijzen op arteriële aandoeningen.
- Veneus onderzoek van de onderste ledematen: indien diabetisch voetonderzoek klinische verschijnselen aan het licht brengt die wijzen op veneuze aandoeningen.
- Voetverzorgingsadvies: inclusief regelmatige inbreng van podotherapeuten en aangepast schoeisel.
- Berekening van diabetische voet risico met behulp van assessment tool: gebaseerd op de klinische bevindingen van de diabetische voet onderzoek.
Reviewer
Dr Simon Ashwell
Consultant Endocrinologist
Toon referenties
- Milorad Dimić M.D. Aangepast door Geeky Medics. Veneuze zweer. Licentie: CC BY 3.0.
- Jonathan Moore. Bewerkt door Geeky Medics. Arteriële ulcus. Licentie: CC BY 3.0.
- James Heilman, MD. Bewerkt door Geeky Medics. Gangreen. Licentie: CC BY-SA.
- Drgnu23. Bewerkt door Geeky Medics. Geamputeerde teen. Licentie: CC BY-SA.
- Jmarchn. Aangepast door Geeky Medics. Eelt in de voet. Licentie: CC BY-SA.
- J. Terrence Jose Jerome. Bewerkt door Geeky Medics. Licentie: CC BY.