Abstract
Objectives
Het vaststellen van de prevalentie van Barrett’s esophagus (BE) bij patiënten met nasopharyngeale reflux (NPR) die zich in 2017 bij een tertiaire rhinologiepraktijk meldden, en het beoordelen van een eventuele correlatie met de aanwezigheid van symptomatische gastro-oesofageale refluxziekte (GERD).
Methodes
Demografische gegevens, zelfgerapporteerde symptomen en relevante medische voorgeschiedenis werden verzameld aan de hand van een gestandaardiseerde intakevragenlijst. Symptomen werden gegroepeerd in 3 categorieën: NPR, laryngofaryngeale reflux (LPR) en GERD. Beschrijvende en niet-parametrische statistische analyses werden uitgevoerd.
Resultaten
Van de 807 nieuwe patiënten die in 2017 werden gezien, werden 86 (10,7%) doorverwezen naar gastro-enterologie (GI) met NPR-geassocieerde symptomen, op basis van reeds bestaande verwijsindicaties. Drieënveertig patiënten werden geëvalueerd door een gastro-enteroloog, en 25 ondergingen een EGD waarvan het pathologieverslag beschikbaar was voor beoordeling. BE werd vastgesteld bij 6/25 (24%) patiënten. Vijf van deze zes patiënten (83,3%) meldden milde of geen GERD-symptomen. Er waren geen patiëntfactoren of presenterende symptomen die significant geassocieerd waren met de diagnose BE.
Conclusies
Deze gegevens bij opeenvolgende nieuwe patiënten suggereren dat de naleving van verwijzingsaanbevelingen slecht is onder NPR-patiënten en dat de incidentie van BE in deze populatie hoger kan zijn dan wat over het algemeen gerapporteerd wordt onder GERD-patiënten. Deze ervaring versterkt de indicaties voor verwijzing voor EGD om BE uit te sluiten, en het benadrukt het belang van voorlichting aan patiënten om de therapietrouw te verbeteren.
Keywords
Esofaguskanker, Gastro-oesofageale reflux, Screening, Reflux-oesofagitis, Laryngopharyngeale reflux, GERD
Inleiding
Symptomatische gastro-oesofageale refluxziekte (GERD) staat erom bekend dat het risico van patiënten op het ontwikkelen van Barrett’s slokdarm (BE) toeneemt. BE wordt algemeen erkend als een precancereuze aandoening waarbij het beschermende plaveiselepitheel van het distale slokdarmslijmvlies wordt vervangen door zuilvormig darmepitheel. Personen met BE lopen een veel hoger risico (naar schatting tussen 30-120 X>) op het ontwikkelen van oesofagus adenocarcinoom (EAC) dan de algemene bevolking. Terwijl de ontwikkeling van BE eerder is benadrukt als een zorg voor mensen met langdurige laryngofaryngeale reflux (LPR) , is het niet beschreven als een specifieke zorg voor mensen die voornamelijk nasofaryngeale reflux (NPR) hebben met nasale holte en otologische manifestaties van extra-oesofageale reflux (EER).
Interessant is dat BE wordt gedetecteerd bij 1-2% van alle patiënten die een oesofagogastroduodenoscopie (EGD) ondergaan. De incidentie is veel hoger bij mensen met symptomatische GERD (5-15%) en kan vaker worden aangetroffen bij mensen met LPR-symptomen (18%). Hoewel de duur van de GERD-symptomen correleert met een grotere kans op BE, is er geen correlatie tussen de ernst van de GERD-symptomen en de neiging om BE te ontwikkelen. Bijkomende risicofactoren voor de ontwikkeling van BE worden verondersteld genetica, centrale adipositas, roken van sigaretten, obstructieve slaapapneu (OSA) en metabool syndroom te omvatten .
In 2018 ontstonden twee zorgen met betrekking tot EER-patiënten die werden gezien in het Sinus & Nasal Institute of Florida (SNI) die de aanleiding vormden voor het initiëren van dit kwaliteitsbeoordelings- en verbeteringsproject (QAI). Ten eerste ontkenden twee patiënten met stille reflux dat ze op de hoogte waren van hun diagnose van biopsie-bewezen BE. Bovendien waren deze twee patiënten niet erg therapietrouw wat betreft de aanbevolen dieetmaatregelen, veranderingen in levensstijl en medicatie. Bovendien waren zij zich niet bewust van het belang van latere EGD’s voor het monitoren van BE. Ten tweede volgde een aanzienlijk aantal patiënten met stille reflux die het advies hadden gekregen om naar een gastro-enteroloog te gaan, deze aanbeveling niet op.
Het doel van deze mededeling is om de bevindingen van ons kwaliteitsbeoordelings- en verbeteringsprogramma (QAI) met betrekking tot een tertiaire rhinologie-ervaring met stille reflux en BE te delen. Specifiek is deze mededeling bedoeld om de incidentie van BE bij patiënten met NPR te onderzoeken en het percentage patiënten te identificeren dat het belang van hun GI-verwijzing negeerde.
Methodes
Als onderdeel van een lopend QAI-programma werden alle nieuwe SNI-patiënten die in 2017 naar gastro-enterologie (GI) werden verwezen, geïdentificeerd met behulp van een elektronisch medisch dossier (EMR). De SNI 2017 verwijzingscriteria naar GI staan vermeld in tabel 1. Demografische gegevens, zelfgerapporteerde symptomen, relevante medische voorgeschiedenis en BMI in verband met de klinische verdenking op extra-oesofageale reflux werden verzameld aan de hand van een gestandaardiseerde intakevragenlijst. De verzamelde informatie omvatte zelf-gerapporteerde ernst van: Verstopte neus, verkleurde neusdrainage, postneusdrainage (PND), duur van PND, symptomen van inhalatieallergie (rhino-conjunctivitis), volheid van het oor, klikkend oor, heesheid, slechte adem, kwijlen, verslikken in voedsel, verergering van astma, hoest, indigestie, brandend maagzuur, moeite met slikken, en pijn bij het slikken. Een medische voorgeschiedenis die belangrijk was voor OSA en tabaksgebruik werd ook genoteerd. Voor degenen die een EGD ondergingen, werden de bevindingen van de procedure en de pathologieverslagen beoordeeld. Histopathologische rapporten bevestigden de aan- of afwezigheid van BE.
Voor vergelijkingsdoeleinden werden zelfgerapporteerde EER-symptomen, zoals geëxtraheerd uit de gestandaardiseerde rhinologievragenlijst, gegroepeerd op basis van drie anatomische locaties: 1) Neusholte/Nasopharynx voor NPR; 2) Larynx/Hypo-oropharynx voor LPR; 3) Esophagus voor GERD. NPR symptomen zijn: Verstopte neus, verkleurde neusdrainage, post-neusdrainage (PND), volheid van het oor en klikken van het oor. LPR bestond uit de volgende symptomen: Heesheid, slechte adem, kwijlen, verslikken in voedsel, verergering van astma, en hoesten. GERD symptomen bestonden uit indigestie, brandend maagzuur, moeite met slikken, en pijn bij het slikken.
Statistische analyse werd uitgevoerd met Jamovi versie 0.9 (The jamovi project 2019 https://www.jamovi.org). Voor het vergelijken van continue gegevens tussen twee groepen werd de Mann-Whitney U-test gebruikt. Bij het vergelijken van categorische gegevens tussen twee groepen werd een Fisher exact test toegepast.
Populatie & symptomen
Een geautomatiseerd registerrapport van onze EMR-software identificeerde 807 nieuwe patiënten gezien bij SNI in het jaar 2017. Hiervan werden 86 (10,7%) in hetzelfde jaar doorverwezen naar GI voor een of meer van de in tabel 1 genoemde indicaties. Van deze 86 patiënten waren er 48 (55,8%) vrouw, en de gemiddelde leeftijd was 55 (15-83). Eenenzestig patiënten (70,9%) werden doorverwezen naar GI op het moment van hun eerste bezoek. Drieënveertig patiënten (50%) werden gezien door een gastro-enteroloog. Van de 86 patiënten die naar GI werden verwezen, hadden 79 ingevulde vragenlijsten van hun eerste bezoek beschikbaar voor beoordeling. De presenterende symptomen, ingedeeld naar verwezen patiënten, patiënten die een EGD ondergingen en patiënten met biopsie-bewezen BE, worden weergegeven in Tabel 2.
Tabel 1: SNI Criteria voor verwijzing naar GI. Bekijk tabel 1
Tabel 2: Reflux-gerelateerde presenterende symptomen bij eerste bezoek. Bekijk Tabel 2
Bij alle 79 verwezen patiënten met ingevulde vragenlijsten was ten minste één NPR-symptoom aanwezig. Postnasale infusie was het meest voorkomende symptoom, gemeld bij 73/79 (92,4%) van alle naar gastro-enterologie verwezen patiënten en bij 100% van de patiënten die een EGD ondergingen. Bij 75/79 (94,9%) van alle patiënten werd postnasaal infuus en/of oorsuizingen/klikken waargenomen. Ten minste één LPR-symptoom was aanwezig bij 69 patiënten (87,3%), maar slechts 44 patiënten (55,7%) presenteerden zich met één of meer GERD-specifieke symptomen. Er was geen statistisch verschil in de NPR, LPR of GERD symptomen tussen drie categorieën van patiënten: 1) Die verwezen werden naar GI; 2) Die een EGD ondergingen of 3) Die met BE.
In de patiënten met BE, hadden allen NPR symptomen, 4 (66,7%) hadden LPR symptomen en 4 (66,7%) hadden GERD symptomen. Echter, slechts één patiënt met BE had significante GERD symptomen en de rest was mild zonder significante impact op de kwaliteit van leven. Bij de patiënten zonder BE hadden 7 (36,8%) aanwezige GERD-symptomen en 17 (89,5%) aanwezige LPR-symptomen. Bij vergelijking van de patiënten met en zonder BE, met en zonder reflux oesofagitis en met en zonder gastritis, was er geen significant verschil tussen de symptoomgroepen. Wat betreft de presenterende symptomen was er geen significant verschil tussen deze 79 patiënten en de 25 patiënten die een EGD hadden ondergaan of de 6 patiënten met BE. Hoewel een indicatie voor het gebruik van een protonpompremmer (PPI) bij hun eerste afspraak bij de rhinologie retrospectief niet kon worden vastgesteld, gebruikten 50% van de BE-patiënten en 26,3% van de patiënten zonder BE al een PPI.
EGD & Pathologieresultaten
EGD werd uitgevoerd bij 25/86 (29,1%). BE werd bevestigd bij 6/25 (24%) patiënten, (Figuur 1 en Figuur 2) van wie één een laaggradige dysplasie had. Geen van hen had hooggradige dysplasie of maligniteit. Bij slechts 2/6 met BE en 11/19 patiënten zonder BE werden endoscopische aanwijzingen voor slokdarmontsteking bevestigd door pathologie. Met andere woorden, BE werd niet altijd geassocieerd met histopathologisch bewijs van esofagitis. Eén patiënt met de diagnose BE was zich onvoldoende bewust van deze diagnose totdat het pathologieverslag werd opgevraagd door de verwijzende rhinoloog. Gastritis werd bevestigd door histopathologie bij 21/25 (84%) EGD patiënten. Acht hadden actieve gastritis en 13 inactieve gastritis. Gastritis werd aangetroffen bij alle BE-patiënten en bij 78,9% van de patiënten zonder BE.
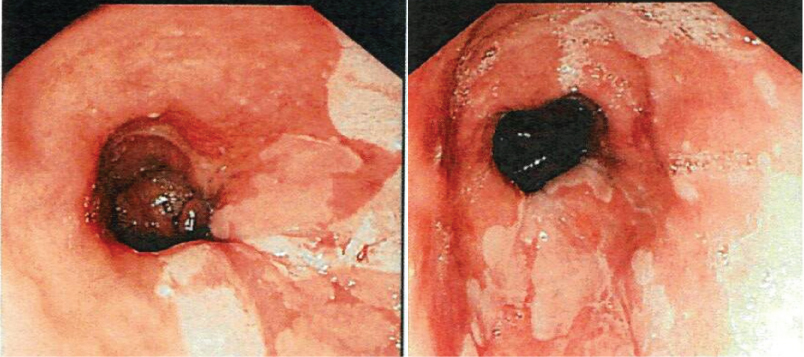 Figuur 1: EGD-beelden waarop vlekken zalmkleurig slijmvlies te zien zijn die zich uitstrekken in de slokdarm vanaf de gastro-oesofageale junctie, consistent met intestinale metaplasie. Figuur 1
Figuur 1: EGD-beelden waarop vlekken zalmkleurig slijmvlies te zien zijn die zich uitstrekken in de slokdarm vanaf de gastro-oesofageale junctie, consistent met intestinale metaplasie. Figuur 1
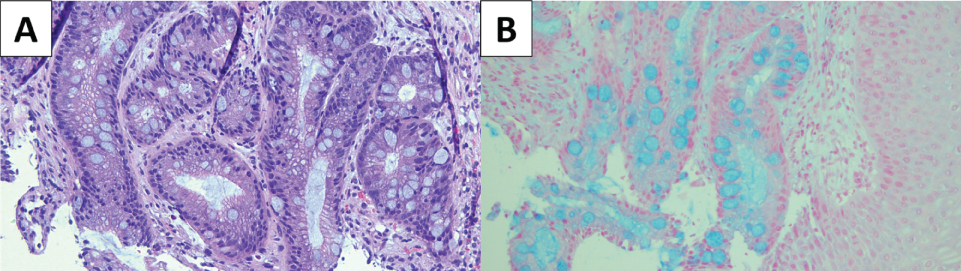 Figuur 2: (A) Hematoxyline & eosine (H&E) gekleurde dia van Barrett’s slokdarm; (B) Alcian blauw vlek benadrukt de aanwezigheid van gobletcellen, die worden geassocieerd met metaplastisch darmepitheel. Bekijk figuur 2
Figuur 2: (A) Hematoxyline & eosine (H&E) gekleurde dia van Barrett’s slokdarm; (B) Alcian blauw vlek benadrukt de aanwezigheid van gobletcellen, die worden geassocieerd met metaplastisch darmepitheel. Bekijk figuur 2
Geen van de door de patiënt gerapporteerde symptomen was significant verschillend tussen de EGD-patiënten met en zonder biopsie-bewezen BE.
Discussie
Weliswaar zeldzaam, maar EAC draagt een slechte prognose met zich mee met een geschatte 5-jaars overleving van 17% . Net als BE de afgelopen decennia is toegenomen, is EAC de afgelopen 30 tot 40 jaar dramatisch toegenomen (300-500%). Ook hier neemt het risico van ontwikkeling van EAC toe wanneer BE aanwezig is in de orde van grootte van 30 tot 125-voud vergeleken met dat van de algemene bevolking . In het algemeen wordt de ontwikkeling van BE tot EAC geschat op 0,1-0,3% per jaar.
In klinische richtlijnen voor diagnose en behandeling van BE wordt aanbevolen patiënten met meerdere risicofactoren te screenen. Gepubliceerde risicofactoren voor EAC en BE omvatten leeftijd boven de 50, mannelijk geslacht, blank ras, truncal obesitas, geschiedenis van roken, familiegeschiedenis van BE of EAC, en chronische symptomen van GERD . In onze kleine QAI-populatie werden zwaarlijvigheid, leeftijd en geslacht niet ontdekt als risicofactoren voor BE. Geschiedenis van tabaksgebruik, OSA, en infrequent of mild brandend maagzuur toonden een tendens risicofactoren te zijn.
Als BE wordt gedetecteerd, dan wordt periodiek aanvullende controle uitgevoerd om dysplasie of vroege maligniteit te diagnosticeren. Endoscopische bewaking van BE is in verband gebracht met betere resultaten ten aanzien van de mortaliteit van EAC. Het is vermeldenswaard dat 50% van de patiënten met BE of EAC geen chronische refluxsymptomen melden. EGD-screening van de algemene bevolking wordt echter niet aanbevolen. Eerder is geadviseerd om LPR-symptomen op te nemen als indicatie voor BE- en kankerscreening .
EER, of stille reflux, is een klinische diagnose die typisch is gebaseerd op presentatie van KNO-symptomen, bevindingen bij lichamelijk onderzoek (inclusief naso-faryngo-laryngoscopie), en tests die zijn besteld om andere verklaringen voor KNO-aandoeningen uit te sluiten (bijv. CT-sinus, allergietest). Het bevestigen van de diagnose van stille reflux is vaak moeilijk wanneer de patiënt nooit of zelden symptomen van het maag-darmkanaal heeft. Helaas kan geen enkele test het bestaan van stille reflux uitsluiten. Op dit punt wordt voorgesteld dat het “uitblijven van respons op agressieve zuuronderdrukkende therapie in combinatie met normale pH-tests buiten de therapie of impedantie-pH-tests tijdens de therapie de waarschijnlijkheid dat reflux een bijdragende etiologie is bij het presenteren van extra-oesofageale symptomen aanzienlijk vermindert” . Zelfs deze stappen kunnen EER niet volledig uitsluiten als een verklaring voor onverklaarbare nasofaryngeale symptomen zoals post-nasale infusie. Deze QAI-ervaring ondersteunt de concepten dat symptomatische NPR, niet alleen LPR en GERD, geassocieerd zijn met BE.
Omdat de symptomen van stille reflux meestal vervelend en niet levensbedreigend zijn, raken veel patiënten snel gefrustreerd en verlaten ze de zorg wanneer ze geen snelle reactie op de behandeling zien. De diagnose van stille reflux is vaak een uitdaging voor het vertrouwen van de patiënt in de diagnostische vaardigheden en het behandelplan van de arts. Patiënten zijn dan terughoudend om zich te onderwerpen aan invasieve tests om de diagnose refluxgerelateerde ziekte te bevestigen. Dit kan de QAI bevinding helpen verklaren dat 50% geen gastro-enterologische evaluatie onderging.
Postnasale drainage wordt hier gedefinieerd als de sensatie van vervelende drainage die ontstaat uit de nasale luchtwegen en draineert in de keel. PND wordt gewoonlijk toegeschreven aan een ontstekingsziekte van de sinonasus, maar gegevens suggereren dat NPR zich kan presenteren als een vorm van niet-allergische rhinitis. In één placebogecontroleerde studie werd aangetoond dat tweemaal daagse protonpomptherapie de PND verbeterde bij patiënten zonder bewijs van rhinosinusitis en allergieën.
Deze QAI-ervaring benadrukt een mogelijk verband tussen refractaire NPR en BE met of zonder brandend maagzuur. Post-nasale en otologische symptomen waren de meest voorkomende symptomen bij degenen die werden doorverwezen voor EGD. Dit QAI-project suggereert ook dat een rookgeschiedenis en obstructieve slaapapneu risico’s zijn voor de ontwikkeling van oesofagitis en/of BE, zoals eerder elders beschreven. Op basis van de 25% incidentie van BE in deze kleine, zelfgeselecteerde populatie, zijn wij van mening dat die patiënten met verdenking op NPR moeten worden opgenomen in de aanbeveling voor EGD. Dit QAI-project suggereert dat verder onderzoek nodig is voordat harde conclusies kunnen worden getrokken.
De nadelen van dit QAI-rapport zijn onder meer het retrospectieve karakter en de kleine steekproefgrootte en de inconsistente indicatie voor het gebruik van PPI’s bij zowel die patiënten met als zonder BE op EGD. Het gebruik van PPI’s kan zijn voorgeschreven door de internist of de doorverwijzende otolaryngoloog van de patiënt voor EER-symptomen of de patiënt kan ook zelf medicatie hebben gegeven voor symptomatische GERD. Desondanks was er geen verschil in PPI-gebruik tussen patiënten met BE en zonder BE.
Samenvatting
Barrett’s slokdarm werd geïdentificeerd in 24% van de zelfgeselecteerde, opeenvolgende nieuwe tertiaire rhinologiepatiënten die een EGD ondergingen. Dit aantal is aanzienlijk hoger dan verwacht op basis van gepubliceerde gegevens over GERD en LPR. Deze QAI-ervaring versterkt de indicaties om patiënten door te verwijzen naar gastro-enterologie voor EGD om BE uit te sluiten. De verzwarende factoren intermitterend licht brandend maagzuur, roken van tabak in het verleden en OSA kwamen in de buurt van statistische significantie als risicofactor voor BE, maar bereikten die niet. Bij de patiënten met slokdarmontsteking was er een significant hoger aantal patiënten met OSA.
Bijna de helft van de nieuwe rhinologiepatiënten die naar GI werden verwezen, volgde de doorverwijzing niet op. Uitleg over het belang van BE als risicofactor voor EAC kan helpen patiënten te motiveren om door te gaan met een verwijzing naar de GI. Als BE wordt gevonden, zal een beter inzicht in de patiënt waarschijnlijk helpen bij de naleving van de aanbevelingen voor behandeling en controle.QAI-programma’s zoals deze zijn een hoeksteen van de verbetering van de patiëntenzorg.
Acknowledgements
We willen zowel Arthur Berman, DO voor het verstrekken van endoscopische beelden als Kern Davis, MD voor het verstrekken van pathologiebeelden erkennen.
Funding
Dit project ontving geen specifieke subsidie van een financieringsinstantie in de publieke, commerciële, of non-profit sector.
Verklaring van tegenstrijdige belangen
De auteurs verklaren dat er geen belangenconflicten zijn.
- Runge TM, Abrams JA, Shaheen NJ (2015) Epidemiologie van Barrett’s oesofagus en oesofageaal adenocarcinoom. Gastroenterol Clin North Am 44: 203-231.
- Reavis KM, Morris CD, Gopal DV, Hunter JG, Jobe BA (2004) Laryngopharyngeal reflux symptoms better predict the presence of esophageal adenocarcinoma than typical gastroesophageal reflux symptoms. Ann Surg 239: 849-856.
- Halum SL, Postma GN, Bates DD, Koufman JA (2006) Incongruentie tussen histologische en endoscopische diagnoses van Barrett’s oesofagus met behulp van transnasale esofagoscopie. Laryngoscope 116: 303-306.
- Shaheen NJ, Falk GW, Iyer PG, Gerson LB (2016) ACG Clinical Guideline: Diagnosis and Management of Barrett’s Esophagus. Am J Gastroenterol 111: 30-50.
- Hammad TA, Thrift AP, El-Serag HB, Husain NS (2019) Missed Opportunities for Screening and Surveillance of Barrett’s Esophagus in Veterans with Esophageal Adenocarcinoma. Dig Dis Sci 64: 367-372.
- Vaezi MF, Katzka D, Zerbib F (2018) Extraesofageale symptomen en ziekten toegeschreven aan GERD: Waar slingert de slinger nu heen? Clin Gastroenterol Hepatol 16: 1018-1029.
- Vaezi MF, Hagaman DD, Slaughter JC, Tanner SB, Duncavage JA, et al. (2010) Proton pump inhibitor therapy improves symptoms in postnasal drainage. Gastroenterology 139: 1887-1893.
Citation
Chislett SP, Kalathia J, Solyar AY, Limjuco AP, Lanza DC (2020) Nasopharyngeal Reflux: A New Indication for Esophagogastroduodenoscopy to Rule Out Barrett’s Esophagus? J Otolaryngol Rhinol 6:093. doi.org/10.23937/2572-4193.1510093