Wprowadzenie
Znieczulenie regionalne staje się coraz bardziej popularne w chirurgii ambulatoryjnej, ponieważ wykazano, że oferuje ono doskonałą kontrolę bólu w bezpośrednim okresie pooperacyjnym, z krótszym czasem pobytu na oddziale opieki poanestezjologicznej i oszczędnością opioidów w okresie okołooperacyjnym.1-3
Blokada stawu skokowego polega na zablokowaniu pięciu nerwów, które zapewniają unerwienie czuciowe okolicy dystalnej do stawu skokowego. Jest ona stosowana samodzielnie jako technika anestezjologiczna w chirurgii stopy pod warunkiem, że podczas zabiegu nie jest stosowana opaska uciskowa, może być również stosowana łącznie ze znieczuleniem ogólnym lub neuroaksjalnym w celu zapewnienia odpowiedniej analgezji pooperacyjnej.4 W każdym przypadku, gdy konieczne jest zastosowanie opaski uciskowej, proponujemy jej użycie na poziomie kostki, z dobrą tolerancją, gdy blokada nerwu skokowego jest jedyną techniką znieczulenia.5,6
Jej główną zaletą w porównaniu z jednoczesną blokadą nerwu kulszowego i udowego jest brak blokady motorycznej powyżej kostki. Pozwala to na szybką mobilizację pacjenta, co jest ważne w warunkach ambulatoryjnych lub w przypadku konieczności wykonania zabiegów obustronnych.7
Migues i wsp.8 przeprowadzili prospektywne randomizowane badanie z udziałem 51 pacjentów, porównując jakość znieczulenia chirurgicznego, analgezję pooperacyjną i powikłania pooperacyjne blokady nerwu kulszowego na poziomie potylicznym z blokadą stawu skokowego w chirurgii stopy. W swoim badaniu zastosowali technikę anatomicznego punktu orientacyjnego do blokady stawu skokowego oraz stymulator nerwów obwodowych do blokady nerwu kulszowego na poziomie potylicznym. Autorzy nie stwierdzili istotnej różnicy w zakresie skuteczności blokady i jakości analgezji pooperacyjnej. W badaniu tym nie odnotowano żadnych powikłań.
Chociaż odnotowano wysoki odsetek powodzeń techniki z wykorzystaniem anatomicznych punktów orientacyjnych (89-100%),9,10 była ona postrzegana jako trudna technicznie i mało wiarygodna.11
W odniesieniu do techniki ultradźwiękowej Chin i wsp.12 przeprowadzili sześcioletnią retrospektywną ocenę skuteczności techniki ultradźwiękowej. przeprowadzili sześcioletnie retrospektywne badanie kohortowe, w którym porównali technikę ultradźwiękową z techniką anatomicznych punktów orientacyjnych w blokadach stawu skokowego, i stwierdzili, że zastosowanie ultradźwięków zwiększa skuteczność kliniczną dzięki lepszemu znieczuleniu chirurgicznemu, mniejszemu zapotrzebowaniu na ratunkowe opioidy systemowe i mniejszym pooperacyjnym dawkom opioidów.
Celem tego artykułu jest przegląd odpowiedniej anatomii i sonoanatomii w blokadach stawu skokowego oraz dostarczenie anestezjologom narzędzia do lokalizacji i skutecznej blokady zaangażowanych nerwów.
Unerwienie stawu skokowego
Unerwienie dystalnie od stawu skokowego obejmuje nerw piszczelowy, powierzchowny i głęboki nerw okostnowy, nerw strzałkowy i nerw odpiszczelowy.
Wszystkie te nerwy są gałęziami nerwu kulszowego, z wyjątkiem nerwu odpiszczelowego, który jest gałęzią nerwu udowego. Wszystkie te nerwy są gałęziami nerwu kulszowego, z wyjątkiem nerwu odpiszczelowego, który jest gałęzią nerwu udowego. Ryc. 1 przedstawia regiony odpowiadające unerwieniu czuciowemu każdego z nerwów stopy.

Zmysłowe unerwienie stopy i stawu skokowego.
Pomimo że sugeruje się, iż blokada nerwu odpiszczelowego jest konieczna jedynie u 3% pacjentów przyjmowanych do operacji stopy,13 pełna, a nie selektywna blokada jest zalecana niezależnie od rodzaju operacji, ponieważ terytoria nerwów często nakładają się na siebie.4
Nerw piszczelowy: Nerw o mieszanych właściwościach (czuciowych i ruchowych), powstaje z końcowych gałęzi nerwu kulszowego. Po przekroczeniu dołu podkolanowego otrzymuje nazwę nerwu piszczelowego i staje się powierzchowny w okolicy, która leży za młotkiem przyśrodkowym. Jest to największy z grupy pięciu nerwów unerwiających stopę i zapewnia czucie w podeszwie i pięcie. W okolicy stawu skokowego dzieli się na gałąź przyśrodkową, boczną i piętową.14,15 Przy zgiętym kolanie i biodrze w rotacji zewnętrznej głowicę umieszcza się poprzecznie między młotkiem przyśrodkowym a ścięgnem Achillesa (ryc. 2).
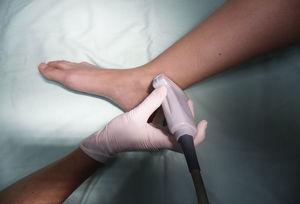
Patient and transducer positioning for tibial nerve block.
Naczynia krwionośne w tym obszarze są identyfikowane z pomocą sonanatomii, w tym tętnica piszczelowa tylna, która biegnie tylna do przyśrodkowego młoteczka, i dwie towarzyszące jej żyły. Nerw piszczelowy pojawia się jako hiperechogeniczna struktura przylegająca do tętnicy piszczelowej tylnej (ryc. 3).
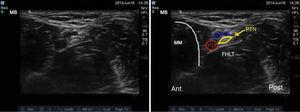
Ultrasonograficzne obrazowanie nerwu piszczelowego. PTN: nerw piszczelowy tylny; PTA: tętnica piszczelowa tylna; MM: młoteczek przyśrodkowy; FHLT: ścięgno zginacza długiego (flexor hallucis longus).
Nerw piszczelowy najczęściej znajduje się za tętnicą, choć czasami może być przed nią. Zaleca się wykonywanie tej blokady proksymalnie do eminencji kłykcia przyśrodkowego, aby zapewnić blokadę gałęzi piętowej.16 Wreszcie, należy pamiętać o ścięgnie zginacza długiego (flexor hallucis longus) położonym głęboko w stosunku do nerwu piszczelowego; ze względu na jego cechy sonoanatomiczne może być ono czasami mylone ze strukturą nerwową.
Redborg i wsp.15 przeprowadzili prospektywne randomizowane badanie z udziałem 18 zdrowych ochotników, w którym porównywali technikę anatomicznych punktów orientacyjnych z techniką ultrasonograficzną blokady nerwu piszczelowego i wykazali wyższy odsetek pełnych blokad po 30 minutach, gdy stosowano ultrasonografię (72% vs. 22%).
Nerw kulszowy powierzchowny: Powierzchowny nerw ośćcowy jest powierzchowną gałęzią wspólnego nerwu ośćcowego. Powstaje na poziomie szyjki kości strzałkowej i biegnie w dół przedziału bocznego nogi, dostarczając czucia do grzbietu stopy i palców.17 Przy zgiętym kolanie i biodrze w rotacji wewnętrznej głowicę umieszcza się w środkowej trzeciej części bocznej powierzchni nogi (ryc. 4).
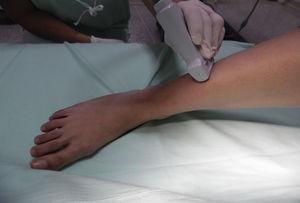
Patient and transducer positioning for superficial peroneal nerve block.
Użytym anatomicznym punktem orientacyjnym jest kość strzałkowa, która generuje echo w kształcie prostokąta. Powierzchownie do niej położone są mięśnie: okostna (peroneous brevis) i mięsień obszerny (extensor digitorum longus). Przegroda międzymięśniowa i nerw kośćcowy powierzchowny są zwykle uwidocznione na tym poziomie, pomiędzy tymi dwoma mięśniami, głęboko do powięzi skórnej (ryc. 5).
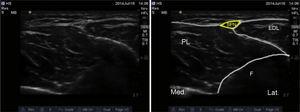
Ultrasonograficzne obrazowanie powierzchownego nerwu ościstego. SPN: superficial peroneal nerve; EDL: extensor digitorum longus; PL: peroneus longus; F: fibula.
As the transducer is advanced distally, the nerve becomes more superficial until it crosses the crural fascia. W tym miejscu nerw rozgałęzia się na pośrednie nerwy skórne grzbietowy i pośrodkowy, które unerwiają grzbiet stopy.17,18
W szczególności w odniesieniu do nerwu okoronowego powierzchownego nie znaleziono badań porównujących powodzenie techniki ultrasonograficznej z techniką wykorzystującą anatomiczne punkty orientacyjne.
Nerw okoronowy głęboki: Nerw okoronowy głęboki jest gałęzią nerwu okoronowego wspólnego i, podobnie jak gałąź powierzchowna, wychodzi na poziomie szyjki kości strzałkowej. Przebiega głęboko do mięśnia dwugłowego ramienia (extensor hallucis longus) i staje się bardziej powierzchowny aż do przedniego aspektu błony międzykostnej, gdzie jest zlokalizowany bocznie do tętnicy piszczelowej przedniej, chociaż opisywano warianty anatomiczne.19,20 Zapewnia on czucie w obszarze pomiędzy pierwszym i drugim promieniem, bocznym aspektem pierwszego promienia i przyśrodkowym aspektem drugiego promienia. Przetwornik umieszcza się poprzecznie nad okolicą międzypalcową (ryc. 6), gdzie uwidacznia się tętnicę piszczelową przednią jako główny anatomiczny punkt orientacyjny, co jest bardzo przydatne w przypadkach, w których trudno jest uwidocznić nerw, ponieważ już samo otoczenie tętnicy środkiem znieczulenia miejscowego zapewnia blokadę nerwu (ryc. 7). 7).4
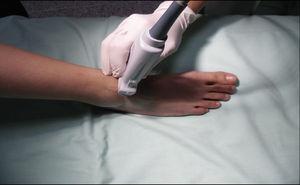
Patient and transducer positioning for deep peroneal nerve block.
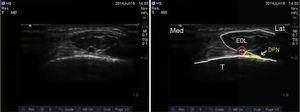
Ultrasonograficzne obrazowanie głębokiego nerwu ośćcowego. DPN: deep peroneal nerve; ATA: anterior tibial artery; EDL: extensor digitorum longus; T: tibia.
Należy zachować ostrożność, aby nie naciskać zbyt mocno na głowicę, ponieważ mogłoby to spowodować zatkanie tętnicy i pogorszenie odpowiedniej wizualizacji.
Antonakakis i wsp. przeprowadzili prospektywne randomizowane kontrolowane badanie z udziałem 18 zdrowych ochotników, w którym porównywali podejście oparte na anatomicznych punktach orientacyjnych z techniką ultrasonograficzną do głębokiej blokady nerwu okoruchowego. Na zakończenie badania autorzy stwierdzili, że chociaż zastosowanie ultrasonografii do blokady głębokiego nerwu okoruchowego skróciło czas latencji, to nie poprawiło jakości końcowej blokady w porównaniu z konwencjonalną techniką punktów anatomicznych.20
Nerw strzałkowy: Nerw ten powstaje z gałęzi nerwu piszczelowego i nerwu ośćcowego wspólnego w miejscu, gdzie gastrocnemii łączą się w górnej trzeciej części łydki. Dochodzi do kostki w pozycji tylno-bocznej w kontakcie z żyłą odpiszczelową mniejszą i bocznie od ścięgna Achillesa, rozgałęziając się na dwa końcowe odcinki określane jako boczny łydkowy i boczny grzbietowy.14 Zapewnia unerwienie czuciowe bocznego aspektu pięty i proksymalnej bocznej trzeciej części stopy w większości przypadków i może rozciągać się do bocznego aspektu piątego promienia. Pacjenta układa się w pozycji ze zgiętym kolanem i biodrem w rotacji wewnętrznej, a głowicę umieszcza się w przestrzeni między młotkiem bocznym a ścięgnem Achillesa (ryc. 8). Hiperechogeniczny obraz obserwuje się po bocznej stronie żyły odpiszczelowej mniejszej w tej samej płaszczyźnie podskórnej, ale w przypadku braku możliwości jej uwidocznienia, zlokalizowanie osłonki kości ramiennej pomaga zlokalizować nerw na zewnątrz i przed nią (ryc. 9). 9).
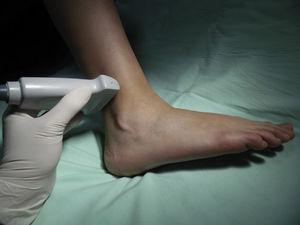
Ustawienie pacjenta i przetwornika do blokady nerwu strzałkowego.
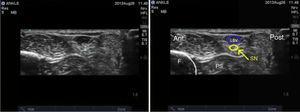
Ultrasonograficzne obrazowanie nerwu strzałkowego. SN: nerw strzałkowy; LSV: żyła odpiszczelowa mniejsza; F: kość strzałkowa; PS: osłonka kości strzałkowej.
Innym sposobem ułatwienia wizualizacji nerwu strzałkowego jest założenie opaski uciskowej w górnej trzeciej części nogi w celu wywołania dystensji żyły odpiszczelowej mniejszej, co pomaga w anatomicznej lokalizacji nerwu.21 W przypadku, gdy nerw nie jest widoczny, środek znieczulenia miejscowego może być wstrzyknięty wokół żyły.
Redborg i wsp.21 przeprowadzili prospektywne, zaślepione, randomizowane badanie z udziałem 18 zdrowych ochotników podzielonych na dwie grupy. W jednej grupie do blokady nerwu strzałkowego zastosowano prowadzenie ultrasonograficzne, a w drugiej grupie blokadę wykonano pod kontrolą punktów orientacyjnych. Doszli do wniosku, że użycie ultradźwięków powoduje bardziej długotrwały i kompletny blok.
Nerw odpiszczelowy: Jest to jedyny nerw powstający ze splotu lędźwiowego, ponieważ jest końcową gałęzią nerwu udowego. Kursuje wzdłuż żyły odpiszczelowej większej w dół do młoteczka przyśrodkowego. Zapewnia unerwienie czuciowe przyśrodkowego aspektu kostki i pięty. Istnieją doniesienia o tym, że nerw odpiszczelowy sięga głęboko do okostnej dalszej nasady kości piszczelowej, torebki młoteczka przyśrodkowego w stawie skokowym, a w niektórych przypadkach do torebki stawu skokowo-piętowego przyśrodkowo.22
Pacjent jest ułożony w pozycji z biodrem w rotacji zewnętrznej, a głowica jest umieszczona proksymalnie do kłykcia przyśrodkowego (ryc. 10).
Patient and transducer positioning for saphenous nerve block.
Anatomicznym punktem orientacyjnym jest żyła odpiszczelowa większa. W przypadku, gdy nie jest możliwe jej uwidocznienie, można założyć opaskę uciskową wokół łydki w celu ułatwienia wypełnienia żyły. Nerw odpiszczelowy może być uwidoczniony jako mała powierzchowna hiperechogeniczna struktura za żyłą odpiszczelową większą. Nie zawsze jest on jednak widoczny, a blokada może wymagać infiltracji środka znieczulenia miejscowego wokół żyły.23
Nie znaleźliśmy badań porównujących zastosowanie ultradźwięków z techniką anatomicznych punktów orientacyjnych do blokowania tego nerwu w szczególności (ryc. 11).
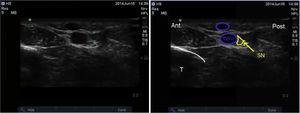
Ultrasonograficzne obrazowanie nerwu odpiszczelowego. SN: nerw odpiszczelowy; GSV: żyła odpiszczelowa większa; T: tibia.
Podejście ultradźwiękowe i objętość znieczulenia miejscowego
Przetwornik liniowy jest zalecany do blokad nerwów skokowych, biorąc pod uwagę, że nerwy są powierzchowne, i można użyć 50 mm krótkich igieł skośnych lub igieł podskórnych 25-27G.4
Jeśli chodzi o podejście, to zarówno technika in-plane, jak i out-of-plane może być stosowana dla pięciu nerwów; zalecenia dotyczące stosowania jednej z nich różnią się w literaturze i zależą od doświadczenia autorów.4,7,14
Jeśli chodzi o objętość środka znieczulenia miejscowego, to zaleca się użycie 5 ml dla każdego nerwu, z wyjątkiem nerwu piszczelowego, który wymaga od 5 do 10 ml ze względu na swój większy rozmiar. W literaturze istnieje ogólna zgoda co do stosowania całkowitej objętości w zakresie od 30 do 40 ml.4,7,12,13 Ta całkowita objętość nie różni się istotnie od objętości stosowanej do blokad stawu skokowego przy użyciu techniki anatomicznych punktów orientacyjnych. Fredrickson i wsp.24 ocenili 72 chorych przyjmowanych do operacji stopy, u których stosowano blokadę stawu skokowego. Chorych podzielono na dwie grupy: w pierwszej grupie zastosowano małą objętość środka znieczulenia miejscowego (ok. 16 ml), natomiast w drugiej grupie zastosowano całkowitą konwencjonalną objętość (30 ml). Autorzy doszli do wniosku, że pomimo wysokiego wskaźnika powodzenia blokady przy zastosowaniu małych objętości, czas trwania analgezji pooperacyjnej może być pogorszony.
Wnioski
Blokada stawu skokowego jest skuteczną techniką znieczulenia regionalnego stosowaną samodzielnie lub jako adiuwant analgetyczny w chirurgii stopy. U pacjentów ambulatoryjnych jej zaletą jest mniejsza blokada ruchowa przy podobnej skuteczności przeciwbólowej w porównaniu z blokiem kulszowym.8 Może być rozważana jako alternatywa dla pacjentów z chorobami serca lub płuc w celu uniknięcia skutków ubocznych znieczulenia ogólnego i silnie działających analgetyków ogólnoustrojowych, takich jak opioidy.5
Mimo że stosowanie ultradźwięków do prowadzenia blokady tych pięciu nerwów jest stosunkowo nowe, w piśmiennictwie istnieją badania, w których preferuje się ich stosowanie w porównaniu z tradycyjną techniką prowadzoną przez punkt orientacyjny.12,13 Ponadto, gdy porównano te dwie techniki pod względem jakości i czasu trwania blokady dla każdego nerwu z osobna, w piśmiennictwie preferuje się ultradźwięki w przypadku blokady nerwu piszczelowego15 i nerwu strzałkowego21 oraz nie wykazuje się różnicy w jakości blokady dla głębokiego nerwu ośćcowego.20 Nie znaleziono badań porównujących te dwie techniki w przypadku powierzchownego nerwu okoruchowego lub nerwu odpiszczelowego.
Ujawnienia etyczneOchrona ludzi i zwierząt
Autorzy oświadczają, że w tym badaniu nie przeprowadzano żadnych doświadczeń na ludziach ani zwierzętach.
Poufność danych
Autorzy oświadczają, że w tym artykule nie pojawiają się żadne dane pacjentów.
Prawo do prywatności i świadoma zgoda
Autorzy deklarują, że żadne dane pacjentów nie pojawiają się w tym artykule.
Funding
Autorzy nie otrzymali sponsoringu, aby podjąć się realizacji tego artykułu.
Konflikt interesów
Autorzy nie mają konfliktu interesów do zgłoszenia.
.