As pessoas idosas sofrem frequentemente de eczema venoso, que pode ser diagnosticado, tratado e gerido com segurança por enfermeiros na comunidade
Abstract
Eczema venoso, uma condição de pele inflamatória não infecciosa envolvendo as pernas, pensa-se que afecta 20% das pessoas com 70 anos ou mais. A sua prevalência está a aumentar devido ao envelhecimento da população e ao aumento do número de pessoas obesas, que estão em risco de contrair doenças venosas. Este artigo descreve a fisiopatologia da doença venosa e delineia os princípios de diagnóstico e tratamento do eczema venoso. Enfatiza o papel dos enfermeiros no diagnóstico da doença, no tratamento dos seus sintomas e na ajuda aos pacientes na mudança do seu estilo de vida para melhorar a sua qualidade de vida.
Citação: Nazarko L (2016) Diagnosticando e tratando o eczema venoso. Tempos de enfermagem; 14, 1-5.
Autor: Linda Nazarko é enfermeira consultora, saúde física, West London Mental Health Trust.
- Este artigo foi revisto por pares duplo-cego
- Rolo para baixo para ler o artigo ou fazer o download de um PDF para impressão aqui
Introdução
Eczema venoso é comum em pessoas idosas e pensa-se que afecta 20% das pessoas com 70 anos ou mais (Oakley, 2014). É um resultado de doença venosa, que afecta cerca de 33% dos adultos (Grudzińska e Czuba, 2014). A doença venosa pode ter um impacto negativo na qualidade de vida e, se não for bem controlada, pode levar a eczema venoso, infecção e ulceração. Os enfermeiros estão numa posição única para gerir a doença venosa: podem diagnosticar e tratar o eczema venoso e trabalhar com os pacientes de modo a manter a sua saúde e bem-estar (Instituto Nacional para a Excelência da Saúde e Cuidados de Saúde, 2015a).
Doença venosa: prevalência e factores de risco
Como resultado de definições diferentes, a prevalência da doença venosa varia de um estudo para o outro (Robertson et al, 2008). No entanto, sabemos que o número de pessoas com doença venosa avançada está aumentando devido ao número crescente de pacientes em grupos de risco de doença venosa, incluindo idosos (Chi e Raffetto, 2015; van Langevelde et al, 2010) e adultos obesos e com sobrepeso (Moody, 2014; Lumley et al, 2015).
Advanced venous disease can lead to venous ulceration; estima-se que entre 70.000 e 190.000 pessoas no Reino Unido têm uma úlcera na perna (Posnett e Franks, 2007). Doenças venosas avançadas e úlceras de perna podem afectar negativamente a qualidade de vida (Maddox, 2012; González-Consuegra e Verdú, 2011).
Eczema venoso
Eczema venoso é uma condição inflamatória não infecciosa que afecta a pele das pernas (Gawkrodger, 2006). Diferentes termos têm sido usados para o descrever, como eczema gravitacional (Patel et al, 2001a) e eczema varicoso (Beldon, 2006).
A condição é parte de um continuum de doenças venosas que podem ser classificadas de acordo com a classificação Anatomopatológica Anatômica Clínica (CEAP) apresentada na Tabela 1 (Eklöf et al, 2004). A classificação CEAP é utilizada para determinar o nível e a gravidade da doença venosa. Ela pode ser usada em conjunto com o Escore de Gravidade Clínica Venosa (VCSS) para avaliar a resposta ao tratamento e mudanças na gravidade da doença ao longo do tempo (Vasquez et al, 2010).
Cercentual 10% das pessoas com varizes (doença C2 na classificação CEAP) desenvolvem alterações cutâneas C4, que podem incluir eczema venoso (Marsden et al, 2013; Carpentier et al, 2004); cerca de 3% das pessoas com doença venosa desenvolvem uma úlcera venosa (Bergan et al, 2006); e entre 37% e 44% das pessoas com úlcera venosa ativa (doença C6) têm eczema venoso (Patel et al, 2001b).

Patofisiologia
As artérias levam sangue oxigenado do coração para o resto do corpo, e as veias devolvem o sangue desoxigenado ao coração. As pernas contêm veias profundas e superficiais, que possuem válvulas que impedem o refluxo do sangue. A figura 1 mostra como essas válvulas asseguram a função venosa normal e como, quando defeituosas, podem causar insuficiência venosa.

As veias profundas das pernas podem ser danificadas por condições que aumentam a pressão nas veias, como gravidez, obesidade, tumores abdominais ou lesões diretas (por exemplo, trombose venosa profunda). A pressão elevada pode esticar e afastar uma válvula, fazendo com que esta funcione de forma ineficaz. Isto leva a um aumento adicional da pressão, que depois danifica a válvula seguinte, e assim por diante.
Hipertensão venosa crônica (alta pressão nas veias) faz com que o sangue volte a fluir para as veias superficiais de paredes finas. Estas tornam-se esticadas e dilatadas, causam um maior refluxo de sangue, aumento da pressão nas veias superficiais e distensão capilar, o que pode levar ao desenvolvimento de veias varicosas. A distensão capilar causa então a fuga de sangue e plasma para os tecidos, o que provoca uma reacção inflamatória resultando em eczema venoso e danos na pele (National Eczema Society, 2015; NHS Choices, 2015a; Oakley, 2014; British Association of Dermatologists, 2013; Clinical Knowledge Summaries, 2012).
Outra característica da doença venosa são as alterações da pigmentação, comumente referidas como coloração. Isto é novamente causado por vazamento de sangue dos capilares para os tecidos como resultado da alta pressão venosa. A hemoglobina no sangue oxida, o depósito de hemossiderina ocorre e a pele das pernas fica vermelha ou castanha (Fig. 2). A coloração é um indicador importante da doença venosa, mas por vezes os profissionais de saúde podem interpretar mal a mudança de cor como sendo um sinal de infecção (Graham et al, 2003).

FIG 2. Alterações da pigmentação na doença venosa
FIG 2. Alterações pigmentares na doença venosa
Gerenciar eczema venoso
Diagnóstico
Eczema venoso é diagnosticado com base nas características clínicas (Middleton, 2007; Bergan et al, 2006). Quando o eczema está presente, a pele é normalmente seca e pode estar vermelha, rachada, inflamada, comichão e escamosa (NES, 2015; Oakley, 2014; BAD, 2013; CKS, 2012; Steen, 2007). A observação cuidadosa e a classificação CEAP são úteis no diagnóstico. Se o eczema venoso foi diagnosticado, a prioridade é avaliar e tratar os sintomas. A Tabela 2 resume os princípios de manejo do eczema venoso.

Remover a pele liquenificada
Eczema crônico causa mudanças na pele, como ressecamento, espessamento, descamação e rachaduras (Fig. 3). O espessamento do stratum corneum (a camada mais externa da epiderme) é conhecido como hiperqueratose (All Wales Tissue Viability Nurse Forum, 2014) e pode ser removido por desbridamento mecânico, mas outros métodos alternativos mais recentes incluem:
- Uma almofada activa de desbridamento, Debrisoft (Activa Healthcare), que usa uma camada de contacto semelhante a uma pulga para remover mecanicamente detritos, tecido necrótico, slough e exsudado (Gray et al, 2011). Tem demonstrado ser eficaz em 94% dos casos num grupo de 60 doentes com feridas crónicas que necessitaram de desbridamento tratado em três ocasiões com um intervalo de aproximadamente quatro dias (Bahr et al et al, 2011);
- O pano de desbridamento de feridas UCS (Medi UK) pré-umedecido de uso único, que também pode ser usado para remover feridas e escamas. Contém um agente de limpeza suave que humedece e amacia a pele, tornando o desbridamento mais eficaz (Downe, 2014). Um único tratamento pode proporcionar um desbridamento significativo e não causa dor ou desconforto (Downe, 2014).
Remover escamas secas melhora o conforto e a saúde da pele; também facilita a penetração dos emolientes e a hidratação da pele, tornando a terapia emoliente mais eficaz.

FIG 3. Alterações cutâneas no eczema venoso
FIG 3. Alterações cutâneas no eczema venoso
Manutenção da saúde da pele
Em pacientes com eczema venoso, a terapia emoliente combinada com uma limpeza suave da pele é essencial para manter a saúde da pele. Os emolientes hidratam a pele, reduzem a descamação e reduzem os riscos de erupções cutâneas e infecções. Devem ser usados pelo menos uma vez por dia, e mais frequentemente se necessário (Nazarko, 2010; Barron et al 2007).
Emolientes são prescritos como parte do plano de tratamento e cuidados contínuos. As decisões de prescrição devem ser baseadas em factores, tais como o estado da pele e as preferências do paciente. O Quadro 1 lista conselhos do National Institute for Health and Care Excellence (2013a) sobre prescrição de emolientes.
Box 1. NICE conselhos sobre prescrição de emolientes
- Para secura ligeira a moderada, use cremes; enquanto para secura moderada a severa, use pomadas.
- Na dermatite chorosa, use cremes e não pomadas, uma vez que estas últimas são susceptíveis de deslizar para fora, o que torna o tratamento inaceitavelmente confuso.
- Os cremes são melhor tolerados que as pomadas, mas precisam ser aplicados com mais frequência e generosamente para ter o mesmo efeito.
- Tenham em conta a preferência individual, determinada pela tolerabilidade e conveniência de utilização do produto.
- Apenas um ensaio de tratamento pode determinar se o indivíduo considera um produto tolerável e conveniente e uma reavaliação regular é importante.
- Um tamanho não serve a todos: a escolha do emoliente deve ser guiada pela gravidade da doença e área a ser tratada; mais de um tipo de produto pode ser necessário.
- O indivíduo e o prescritor precisam equilibrar a eficácia com a tolerabilidade e conveniência de um produto.
Fonte: Adaptado do National Institute for Health and Care Excellence (2013)
É importante prescrever uma preparação que os pacientes considerem aceitável (NICE, 2015b, Grupo de Enfermagem Dermatológica, 2012), nomeadamente em termos do seu conteúdo lipídico e viscosidade. As loções têm o menor teor de lípidos (e por isso são leves e facilmente absorvidas); os cremes têm um maior teor de lípidos; as pomadas têm o maior teor de lípidos.
Os doentes nem sempre aplicam suficientemente emoliente – ou não o aplicam com frequência suficiente. Os enfermeiros devem encorajá-los a aplicar emoliente suficiente para hidratar a pele adequadamente (Nazarko, 2015). Se um paciente ainda não aplicar o produto suficiente, ou se confiar em outros para aplicá-lo, pode ser útil prescrever pomadas ou produtos à base de parafina, pois estes hidratam por mais tempo. Aqueles que usam emolientes à base de parafina devem ser avisados sobre o risco de quedas – 50/50 líquido e parafina macia pode tornar o chão e as cadeiras escorregadios – e ser aconselhados a não fumar ou entrar em contacto com chamas nuas, uma vez que a parafina é altamente inflamável (BDNG, 2012).
Tratamento de erupções cutâneas
Os esteróides são um aspecto essencial do tratamento em eczemas venosos graves. São usados com emolientes para tratar erupções agudas e subagudas. Não há evidências sobre se a ordem de aplicação afeta a eficácia, mas esteróides e emolientes devem ser aplicados com 30 minutos de intervalo (Ladva, 2012).
Os esteróides tópicos são classificados de acordo com a potência, e normalmente aplicados diariamente. Esteróides tópicos potentes, como o valerato de betametasona 0,1%, achatam manchas vermelhas elevadas da pele e tratam inflamações (Oakley, 2014). Eles devem ser aplicados por pelo menos duas semanas, pois parar mais cedo pode levar à recorrência de problemas. Os esteróides são mais eficazes quando usados em episódios agudos de eczema; o uso a longo prazo deve ser evitado, pois podem causar o emagrecimento da pele.
É importante que os pacientes apliquem creme esteróide suficiente para tratar a pele de forma eficaz. Usando a unidade de ponta do dedo (FTU), Finlay et al (1989) desenvolveram uma forma prática de calcular a quantidade de creme esteróide a aplicar. Uma FTU é 0,5g de creme de esteróides e uma aplicação de creme na perna inferior de um adulto é aproximadamente três FTUs.
Tratar eczema venoso infectado
Se não for bem gerido, o eczema venoso pode levar a pele seca, espessa, escamosa e rachada que pode ficar infectada. É importante verificar os pacientes quanto às características clínicas da infecção sistêmica, pois eles podem precisar de terapia antimicrobiana. Os pacientes internados no hospital devem ser monitorizados utilizando o National Early Warning Score (NEWS) e quaisquer preocupações clínicas devem ser avaliadas para uma avaliação mais aprofundada (Royal College of Physicians, 2012).
Fig 4 mostra a perna do paciente antes e depois de 10 dias de tratamento com antibióticos orais, permanganato de potássio, esteróides tópicos e emolientes.
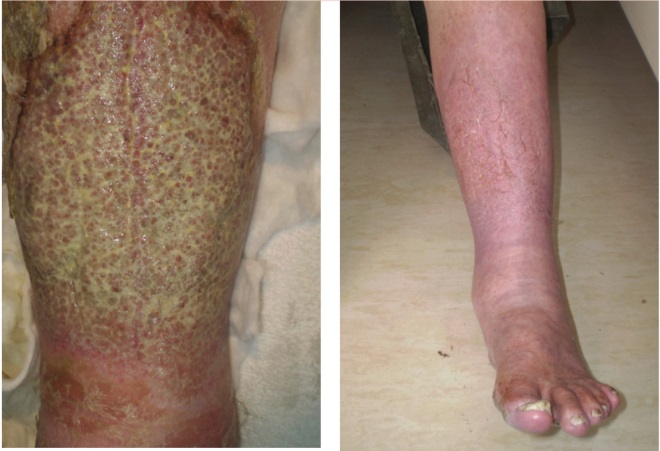
FIG 4 Perna antes (esquerda) e depois do tratamento (direita) para eczema venoso infectado eczema venoso
FIG 4 Perna antes (esquerda) e depois (direita) do tratamento do eczema venoso infectado
>
>
Tratamento do eczema choroso
>
Quando a pele exsuda fluido, é conhecido como “eczema chorão” e indica infecção (NHS Choices, 2015b). Ensopar a pele com permanganato de potássio tem propriedades adstringentes e anti-sépticas e secará com exsudado (BAD, 2015; Ngan, 2013); contudo, pesquisas recentes sugerem que isto não é eficaz contra o Staphylococcus aureus (Leitch et al, 2015).
Os comprimidos de permanganato de potássio (Permitabs) são utilizados da seguinte forma:
- Line um balde com um saco de plástico preto para reduzir o risco de infecção se o balde for utilizado para mais de um paciente;
- Dissolva os comprimidos em água morna para obter um 1:10.000 solução, usando um comprimido para cada 4 litros de água;
- Agite a água para garantir que os comprimidos se dissolvam completamente;
- Passe o paciente para mergulhar a perna afectada no balde durante 10 a 20 minutos.
Os molhos devem ser feitos uma ou duas vezes por dia e parar assim que a pele tiver parado de chorar, geralmente após três a cinco dias (Patel et al, 2001a). A pele ficará manchada de cor marrom, mas isto se desgasta, enquanto a aplicação de parafina macia nas unhas dos pés antes do embebimento evitará que as unhas dos pés fiquem manchadas.
Permanganato de potássio deve ser armazenado cuidadosamente, pois a ingestão pode levar a inflamação local que bloqueia as vias aéreas, e perfuração do trato gastrointestinal; também pode causar morte por toxicidade e falência de órgãos (NHS England, 2014). Entre 2011 e 2014, houve 43 casos de ingestão acidental, um dos quais foi fatal.
Tratamento de pernas inchadas
Pessoas com eczema venoso frequentemente têm pernas inchadas, dolorosas e/ou latejantes porque a acção de bombeamento nas veias é ineficaz. O inchaço também aumenta o risco de deterioração da pele, particularmente em pacientes que aguardam tratamento para varizes que levaram ao eczema venoso, e naqueles em que esse tratamento é inadequado.
Um método para reduzir o inchaço das pernas é a compressão, usando meias de compressão, ou, se o inchaço for grave, ligaduras de compressão. Este último pode ser usado até que o inchaço se instale, e as meias de compressão podem ser usadas posteriormente para controlar os sintomas a longo prazo (Oakley, 2014). Uma avaliação padrão deve ser realizada para determinar se é seguro aplicar a compressão: isto inclui o uso de um Doppler manual para calcular o índice de pressão braquial do tornozelo (Scottish Intercollegiate Guidelines Network, 2010). A avaliação deve ser realizada por um profissional treinado e competente (Todd, 2016; Beldon, 2010). A compressão não deve ser usada se houver contra-indicações, como doença arterial periférica.
Outro método de redução do inchaço é para os pacientes elevarem as pernas acima do nível da anca quando possível, por exemplo, ao verem televisão. Aqueles com osteoartrite podem achar desconfortável sentar-se com as pernas para cima, mas podem ser aconselhados a esticar-se num sofá e descansar os pés numa almofada ou no braço do sofá. Os pacientes devem dormir com as pernas elevadas numa cama ajustável que pode ser levantada numa das extremidades ou com almofadas ou inserções para levantar as pernas por baixo do colchão.
Quem indicar para cuidados secundários
Patientes com varizes primárias ou recorrentes sintomáticas, alterações da pele dos membros inferiores como pigmentação ou eczema, trombose venosa superficial e suspeita de incompetência venosa, úlceras venosas ou uma úlcera venosa cicatrizada da perna devem ser encaminhados para um serviço vascular para avaliação e tratamento (NICE, 2013b).
Promoção da saúde
As enfermeiras podem trabalhar com pacientes que têm doenças venosas para melhorar sua saúde e bem-estar, dando-lhes conselhos sobre perda de peso, exercícios adequados e postura. Caminhadas e exercícios, como dorsiflexão do tornozelo e flexão plantar aumentam o retorno venoso, o que ajuda a manter a saúde da pele. Os pacientes devem evitar ficar de pé e sentados de pernas cruzadas prolongadas e devem elevar as pernas quando possível (BAD, 2013). Os enfermeiros também podem verificar se os pacientes têm algum problema, como dor, que reduz a sua qualidade de vida e não foram resolvidos com o tratamento.
Conclusão
Os sintomas e complicações do eczema venoso têm um efeito negativo na qualidade de vida. Os enfermeiros estão bem colocados para ajudar os pacientes diagnosticando o eczema venoso, avaliando e tratando os sintomas, encaminhando pacientes que precisam de tratamento para varizes, aconselhando sobre mudanças no estilo de vida e tratando quaisquer outros problemas que reduzam a sua qualidade de vida.
Pontos-chave
- A idade e a obesidade estão associadas a um risco aumentado de doença venosa
- A função venosa deficiente pode causar eczema venoso, uma condição inflamatória não infecciosa da pele das pernas
- Os tratamentos incluem remoção de pele liquenificada, terapia emoliente, esteróides tópicos, antibióticos e permanganato de potássio
- Alguns pacientes podem precisar ser encaminhados para avaliação de varizes
- Patientes podem precisar fazer mudanças no estilo de vida, como perda de peso e aumento do exercício
All Wales Tissue Viability Nurse Forum (2014) All Wales Guidance for the Management of Hyperkeratosis of the Lower Limb. Londres: Wounds UK.
Bahr S et al (2011) Eficácia clínica de um novo produto de desbridamento de feridas com fibras monofilamentares. Journal of Wound Care; 20: 5, 242-248.
Barron GS et al (2007) Dermatologic complications of chronic venous disease: medical management and beyond. Annals of Vascular Surgery; 21: 5, 652-662.
Beldon P (2010) Realizando uma avaliação Doppler: o procedimento. Wound Essentials; 5: 87-90.
Beldon P (2006) Evitando dermatites de contato alérgicas em pacientes com úlceras de perna venosa. British Journal Community Nursing; 11: 3, S6-S10.
Bergan JJ et al (2006) Chronic venous disease. The New England Journal of Medicine; 355: 5, 488-498.
British Association of Dermatologists (2015) How to Use Potassium Permanganate Soaks.
Associação Britânica de Dermatologistas (2013) Eczema Venoso.
British Dermatological Nursing Group (2012) Best Practice in Emollient Therapy – A statement for Healthcare Professionals.
Carpentier PH et al (2004) Prevalência, fatores de risco e padrões clínicos de distúrbios venosos crônicos de membros inferiores: um estudo de base populacional na França. Journal of Vascular Surgery; 40: 4, 650-659.
Chi YW, Raffetto JD (2015) Venous leg ulceration pathophysiology and evidence based treatment. Medicina Vascular; 20: 2, 168-181.
Downe A (2014) How wound cleaning and debridement aids management and healing. Journal of Community Nursing; 28: 4, 33-37.
Eklöf B et al (2004) Revision of the CEAP classification for chronic venous disorders: consensus statement. Journal of Vascular Surgery; 40: 1, 248-252.
Gawkrodger DJ (2006) Dermatologia: Um texto colorido ilustrado. Londres: Churchill Livingstone.
González-Consuegra RV, Verdú J (2011) Qualidade de vida em pessoas com úlceras de perna venosa: uma revisão integrativa. Journal of Advanced Nursing; 67: 5, 926-944.
Graham ID et al (2003) Prevalence of lower-limb ulceration: a systematic review of prevalence studies. Advances in Skin and Wound Care; 16: 6, 305-316.
Graham D et al (2011) Assessing the clinical performance of a new selective mechanical wound debridement product. Wounds UK; 7: 3, 42-46.
Grudzińska E, Czuba ZP (2014) Aspectos imunológicos da patogénese da doença venosa crónica. Central European Journal of Immunology; 39: 4, 525-531.
Finlay AY et al (1989) ‘Fingertip unit’ in dermatology. Lancet; 2: 8655, 155.
Ladva S (2012) Os esteróides tópicos podem ser aplicados ao mesmo tempo que os emolientes? UK Medicines Information Q&A 258.2.
Leitch CS et al (2015) Avaliação quantitativa de anti-sépticos dermatológicos. Dermatologia Clínica e Experimental; 40: 8, 912-915.
Lumley E et al (2015) Um estudo qualitativo para explorar a atitude do pessoal clínico em relação aos desafios de cuidar de pacientes obesos. Journal of Clinical Nursing; 24: 23-24, 3594-3604.
Maddox D (2012) Effects of venous leg ulceration on patients’ quality of life. Norma de Enfermagem; 26: 38, 42-49.
Marsden G et al (2013) Diagnóstico e manejo de varizes nas pernas: resumo das orientações da NICE. British Medical Journal; 24: 347: f4279.
Middleton H (2007) Exploring the aetiology and management of venous eczema. British Journal of Community Nursing; 12: 9: S16-S23.
Moody A (2014) Adult Anthropometric Measures, Overweight and Obesity. O Centro de Informação de Saúde e Assistência Social.
Sociedade Nacional de Eczema (2015) Eczema Varicoso.
Instituto Nacional de Excelência em Saúde e Cuidados (2015a) Gestão de Úlceras de Perna Venosa.
Instituto Nacional para a Excelência em Saúde e Cuidados (2015b) Emolientes no Eczema Atópico. Londres: NICE.
Instituto Nacional para a Excelência em Saúde e Cuidados (2013a). Contacte Dermatitis.
Instituto Nacional de Excelência em Saúde e Cuidados (2013b) Varizes: Diagnóstico e Gestão.
Instituto Nacional de Excelência em Saúde e Cuidados (2012) Eczema Venoso e Lipodermatosclerose.
Nazarko L (2015) Identificar, tratar e prevenir úlceras de perna – uma abordagem holística. British Journal of Healthcare Assistants; 9: 11; 548-554.
Nazarko L (2010) Doença venosa, eczema e cuidados com a pele. British Journal of Healthcare Assistants; 4:8, 375-38.
NHS Choices (2016a) Varicose Eczema.
NHS Choices (2016b) Eczema Atópico.
NHS Inglaterra (2014) Alerta de Segurança dos Pacientes. Risco de Morte ou Danos Graves por Ingestão Acidental de Permanganato de Potássio.
Ngan V (2013) Permanganato de Potássio. DermNet Nova Zelândia.
Oakley A (2014) Eczema Venoso. DermNet Nova Zelândia.
Patel GK et al (2001a) Gestão do eczema gravitacional e dermatite de contacto alérgica. British Journal of Community Nursing; 6: 8, 394-406.
Patel GK et al (2001b) O eczema gravitacional na doença da úlcera venosa pode atrasar a cura. British Journal of Dermatology; 145 (suppl 59): 59.
Posnett J, Franks P (2007) The costs of skin breakdown and ulceration in the UK. In: Marks R (ed) Skin Breakdown: the Silent Epidemic. Casco: The Smith and Nephew Foundation.
Robertson L et al (2008) Epidemiology of chronic venous disease. Phlebology; 23: 3, 103-111.
Royal College of Physicians (2012) National Early Warning Score (NEWS): Padronização da Avaliação da Gravidade da Doença Aguda no Serviço Nacional de Saúde (NHS). RCP, Londres.
Scottish Intercollegiate Guidelines Network (2010) Management of Chronic Venous Leg Ulcers.
Steen A (2007) Manejo de infecção em eczema atópico. Prática de Enfermagem; 18: 10, 490-496.
Todd M (2016) Manejo de úlceras de perna venosa. Enfermeira Prescrição; 14:1, 16-23.
van Langevelde K et al (2010) O efeito do envelhecimento nas válvulas venosas. Arteriosclerose, Trombose e Biologia Vascular; 30: 10, 2075-2080.
Vasquez MA et al (2010) Revisão do escore de gravidade clínica venosa: declaração consensual de resultados venosos: comunicação especial do Grupo de Trabalho Ad Hoc Outcomes do Fórum Venoso Americano. Journal of Vascular Surgery; 52: 5, 1387-1396.