Introducere
Micozele profunde sunt infecții rare cauzate de ciuperci; ele sunt împărțite în micoze subcutanate și micoze sistemice.1 În timp ce în micozele subcutanate, sau micoze de implantare, așa cum mai sunt cunoscute, apar întotdeauna manifestări cutanate, acestea sunt doar ocazional întâlnite în micozele sistemice. În astfel de cazuri, pielea este afectată fie direct, prin pătrunderea ciupercii în derm, fie indirect, printr-o infecție care s-a răspândit de la un focar mai profund. Potrivit lui Rezusta et al.2 , majoritatea micozelor subcutanate și sistemice din Spania sunt importate, cu doar câteva excepții (de exemplu, mucormicoza). Datele epidemiologice privind prevalența și incidența micozelor în Spania lipsesc.
Micozele subcutanate
Micozele subcutanate cuprind mai multe entități clinice cauzate de invazia pielii și a țesutului subcutanat de către ciuperci saprofite care trăiesc în sol și în vegetație. Cu toate acestea, chiar dacă tăieturile și rănile sunt foarte frecvente la persoanele care trăiesc în zonele rurale, în general, există foarte puține cazuri de micoze subcutanate.1
Calea tipică de intrare a ciupercii este inocularea traumatică prin material contaminat, cum ar fi așchii, spini sau alte obiecte ascuțite, explicând de ce micozele subcutanate sunt denumite și micoze de implantare.3
Deși ciupercile responsabile de micozele subcutanate sunt eterogene din punct de vedere taxonomic, ele sunt unificate prin faptul că au în comun aceeași cale de intrare. Oricare dintre aceste infecții poate afecta persoanele care au călătorit în zone endemice, chiar și după ani de zile de la întoarcerea lor.
Cele mai frecvente micoze subcutanate sunt sporotricoza, cromoblastomicoza și micetomul.1 Alte entități mai puțin frecvente sunt lacazoza, feohifomicoza, halohifomicoza și conidiobolomicoza.
Sporotricioza
Sporotricioza este o infecție subacută sau cronică cauzată de ciuperci dimorfe, dintre care cea mai frecventă este Sporothrix schenckii.4,5 Aceste ciuperci sunt universale, deși sunt mai frecvente în zonele tropicale și subtropicale. Incidența estimată a sporotricozei în America de Sud este între 48 și 60 de cazuri la 100000 de locuitori pe an.6,7 Doar câteva cazuri autohtone au fost raportate în Spania și în alte părți ale Europei,8 iar majoritatea cazurilor din aceste zone sunt importate.9
Agenții cauzali aparțin unui complex de specii cunoscut sub numele de S schenckii,10,11 care cuprinde Sporothrix brasiliensis, Sporothrix mexicana, Sporothrix luriei, Sporothrix pallida (anterior Sporothrix albicans) și Sporothrix schenckii sensu lato (sl.), care este cel mai frecvent dintre cele cinci.12
După o perioadă de incubație de 15 până la 30 de zile, inocularea traumatică de către Sporothrix spp. are ca rezultat o infecție cronică caracterizată prin leziuni nodulare în țesutul cutanat și subcutanat asociate cu limfangită în zona afectată.
Sporothrix spp. trăiește în vegetație, plante sau resturi vegetale din sol și, prin urmare, infecțiile sunt mai frecvente la lucrătorii agricoli și la persoanele care lucrează în zone deschise. Sporotricioza este considerată o boală profesională la pădurari, horticultori, grădinari și lucrători agricoli în general.4,13 Alcoolismul și diabetul au fost, de asemenea, descrise ca factori de risc. Imunosupresia, indiferent de cauză, este, de asemenea, un factor de predispoziție pentru boala diseminată sau sistemică.1 Boala poate fi, de asemenea, dobândită prin manipularea ciupercii într-un cadru de laborator. În cele din urmă, a existat o epidemie interesantă în sudul Braziliei, în care sporotricoza a fost transmisă la om prin zgârieturi de pisică, sugerând că ar putea fi o infecție zoonotică.14 Majoritatea speciilor izolate în aceste cazuri au fost S brasiliensis.
Formele clinice5
- 1)
Sporotricoza limfocutanată. Cunoscută și sub denumirea de sporotricoză limfangitică, această formă clinică reprezintă peste 75% din toate cazurile de sporotricoză.15 Leziunile apar în zonele expuse, cum ar fi mâinile, fața și picioarele. Boala debutează ca un nodul purpuriu sau negricios nedureros care se erodează într-un ulcer mic (chancru sporotrichotic) cu margini umflate, un centru granulomatos dureros și o secreție minimă. Aceasta este urmată de limfangită cu noduli secundari de-a lungul liniei de drenaj limfatic care pot evolua spre ulcere; acest model caracteristic este cunoscut sub numele de răspândire sporotrichoidă (Fig. 1).6 Sănătatea generală a pacientului nu este afectată.15 Evoluția bolii variază în funcție de răspunsul imunitar al gazdei, de virulența tulpinii, de mărimea inoculului și de profunzimea leziunii.
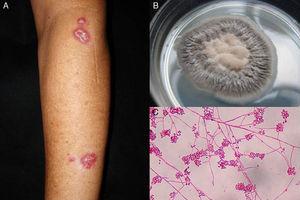 Figura 1.
Figura 1.A, Sporotricoza limfangitică. B, Cultură de Sporothrix schenckii. C, Examen microscopic al culturii pe mediu de agar Sabouraud dextroză (eritrozină 2%, mărire originală ×40).
(0.21MB).- 2)
Sporotricioză fixată. Această variantă se caracterizează prin prezența unei leziuni solitare. Infecția este limitată și se prezintă în general ca o placă verucoasă cu creștere lentă și mai puțin progresivă. Sporotricoza fixă nu afectează în mod normal vasele limfatice și este mai frecventă în zonele endemice.16
- 3)
Alte forme clinice:
Sporotricoza osteoarticulară. Aceasta este o formă diseminată de sporotricoză care afectează oasele și articulațiile; este cea mai frecventă formă de afectare sistemică. 17
Sporotricoză pulmonară primară. Această variantă afectează în mod preferențial pacienții imunodeprimați și se dobândește prin inhalare. Ea mimează tuberculoza cavitară.16
Sporotricoza pulmonară metastatică. Forma metastatică a sporotricozei pulmonare este neobișnuită și a fost descrisă doar în cazuri izolate. Apare la pacienții imunocompromiși, în special la cei cu infecție cu virusul imunodeficienței umane (HIV) în stadiul de SIDA.18
Invazie generalizată. Boala diseminată este rară în sporotricoză, deși au fost descrise afectări meningeale și oculare la pacienții imunodeprimați cu diabet necontrolat sau alcoolism cronic.
În Mexic, ca și în alte țări din America Latină (unde se găsesc cele mai mari serii de cazuri și cea mai mare experiență cu sporotricoza), sporotricoza limfocutanată reprezintă 60% până la 80% din toate cazurile de sporotricoză, sporotricoza cutanată fixă 10% până la 30%, iar alte forme clinice 1% până la 2%.16
Sporotricoza trebuie diferențiată de tuberculoză, leishmania, tularemia, nocaridioza cutanată, infecțiile micobacteriene netuberculoase, micetomul, cromoblastomicoza și lepra lepromatoasă. Răspândirea sporotrichoidă (limfangitică) poate fi observată în multe dintre aceste afecțiuni, care trebuie să fie avută în vedere în diagnosticul diferențial. 19
Diagnostic
-
Pus (aspirat din noduli). Examenul microscopic direct nu are valoare în sporotricoză, deoarece leziunile conțin foarte puține forme de drojdie. Pentru cultură se poate folosi agar Sabouraud de dextroză (SDA) și SDA cu antibiotice (cloramfenicol și cicloheximidă), care produce colonii de drojdii care sunt inițial albe și apoi se întunecă (Fig. 1). Creșterea este în mod caracteristic rapidă (3-5 zile)20 , dar sunt necesare 2 săptămâni pentru a identifica ciuperca și a confirma diagnosticul.16 Este posibilă și identificarea moleculară prin analiza reacției în lanț a polimerazei (PCR).10,21
-
Histologie. Examenul histologic relevă o reacție granulomatoasă mixtă nespecifică cu microabcese neutrofile. Ciuperca se prezintă ca o mică formă de drojdie în formă de trabuc, uneori înconjurată de un material eozinofilic radiant caracteristic, cunoscut ca un corp asteroid. Deși corpii asteroizi pot ajuta la diagnostic, aceștia nu sunt patognomici,16,20 deoarece se găsesc, de asemenea, la nivel intracelular în sarcoidoză, silicoză și lacazidoză (lobomicoză). Cu toate acestea, corpurile asteroide extracelulare sunt mai caracteristice sporotricozei. Pot fi necesare mai multe specimene pentru a vizualiza microorganismele, deși acestea sunt mai ușor de găsit în cazul bolii diseminate sau viscerale.
Tratament
Sporotricoza se poate rezolva spontan în unele cazuri, cum ar fi în timpul sarcinii, deși, în mod paradoxal, diseminarea a fost de asemenea raportată la femeile gravide.
-
Soluție saturată de iodură de potasiu. Tratamentul cu iodură de potasiu, sub formă de soluție saturată, se începe la 5 picături pe masă. Această doză inițială este apoi crescută treptat până la 20 sau 30 de picături pe masă, în funcție de nivelul de toleranță. Tratamentul trebuie menținut timp de 3 până la 4 săptămâni după rezolvarea manifestărilor clinice. Mecanismul de acțiune este necunoscut, deși se crede că iodura de potasiu acționează ca un imunostimulator. Efectele adverse includ un gust metalic în gură, rinită, expectorație, urticarie, peteșii, erupții buloase sau acneiforme, vasculită și inducerea hipotiroidismului sau hipertiroidismului. Iodura de potasiu este contraindicată în timpul sarcinii.20,22
-
Itraconazol 200mg/d timp de 3 până la 6 luni.22 Acesta este tratamentul de primă linie recomandat în majoritatea ghidurilor de tratament. Acesta tinde să fie puțin mai scump decât iodura de potasiu, dar are mai puține efecte adverse.
-
Alte opțiuni. Terbinafină 250-1000mg/d timp de 3 până la 6 luni23,24; fluconazol 400mg/d timp de 3 până la 6 luni22; amfotericină B (deoxicolat) 0.5-1mg/kg/d pentru boala sistemică sau formulări lipozomale sau lipidice de amfotericină B în doză de 3-5mg/kg/d22; căldură locală sau termoterapie timp de 2 sau 3 luni22, sau o combinație a tratamentelor de mai sus (iodură de potasiu cu itraconazol, itraconazol cu terbinafină și terbinafină cu iodură de potasiu).25 Adăugarea terapiei fotodinamice cu aminolevulinat de metil sau chiar mai bine albastru de metilen 1% intralesional (combinat sau nu cu itraconazol) a produs rezultate bune in vitro și la 1 pacient.26
Chirurgia poate avea un rol important în sporotricoza osteoarticulară.22 Debridarea și artrodeza au fost considerate în mod tradițional tratamentele de elecție, dar înlocuirea protetică a articulației urmată de un tratament antifungic pe termen lung a fost, de asemenea, descrisă ca o opțiune viabilă
1.1Cromoblastomicoza (Cromomicoza)
Cromoblastomicoza, cunoscută și sub numele de cromomicoză, este o infecție fungică cronică polimorfă a pielii și a țesutului subcutanat. Este cauzată de mai multe specii de ciuperci melanizate sau dematiacee, care produc un pigment întunecat. Formele parazite ale acestor ciuperci se numesc celule fumagoide sau muriforme (corpuri sclerotice).27-30
Cele mai frecvente specii care provoacă cromoblastomicoza sunt Fonsecaea pedrosoi, Fonsecaea monophora, Cladophialophora carrionii, Phialophora verrucosa și Rhinocladiella aquaspersa.5,27,28 Majoritatea pacienților au antecedente de leziuni traumatice care implică lemnul sau vegetația, iar peste 80% sunt lucrători rurali din Africa, Asia și America de Sud care tind să meargă desculți. Ciupercile responsabile de cromoblastomicoză au fost găsite în întreaga lume, deși sunt mai frecvente în țările tropicale și subtropicale.27
Forme clinice
Micoza pătrunde în general în piele printr-o leziune cutanată, localizată de obicei la nivelul membrelor inferioare.31 Aproximativ 1 sau 2 luni mai târziu, individul infectat dezvoltă o papulă care progresează spre un nodul verucos cu creștere lentă (Fig. 2). Infecția este limitată la țesutul subcutanat și nu se răspândește nici la mușchi, nici la oase, cu excepția pacienților imunocompromiși. Leziunile individuale pot dezvolta un aspect de conopidă groasă, iar suprainfecția bacteriană este frecventă. Pot apărea limfedemul secundar, care poate evolua spre elefantiază, și carcinomul cu celule scuamoase.27
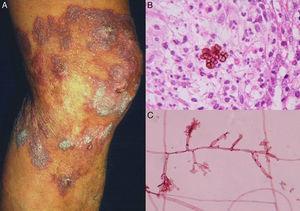 Figura 2.
Figura 2.A, Cromoblastomicoză nodulară-verucoasă. B, Biopsie care prezintă celule fumagoide. C, Examen direct al culturii Fonsecaea pedrosoi (biopsie; hematoxilină-eosină și eritrozină 2%, mărire originală în ambele cazuri ×40).
(0.27MB).Diagnostic
-
Examen direct. Examinarea directă a crustelor și a fragmentelor de piele poate evidenția forme parazitare care apar izolat sau formează septuri caracteristice (Fig. 2). Structurile microscopice observate sunt comune tuturor speciilor.27,28
-
Cultură. Ciupercile care cauzează cromoblastomicoza se dezvoltă lent atunci când sunt cultivate pe SDA cu sau fără antibiotice (cloramfenicol și cicloheximidă); ele produc colonii olivacee închise la culoare sau negre, cu o suprafață plană și catifelată și un centru în relief. Distincția între specii este dificilă și se bazează pe structurile de reproducere și pe identificarea moleculară.30 Tehnicile de biologie moleculară (PCR), în special cele care vizează regiunile spațiatorului transcris intern (ITS) ale ADN-ului ribozomal (ADNr), sunt, de asemenea, utile.32,33
-
Histologie. Examenul histologic arată o hiperplazie pseudoepiteliomatoasă caracteristică în epidermă și un infiltrat inflamator granulomatos mixt cu celule gigantice care conțin structuri fungice rotunde caracteristice (Fig. 2) în dermă.27
Tratament
Cromoblastomicoza este extrem de dificil de tratat și este adesea refractară la diverse opțiuni, inclusiv la tratamentele nonfarmacologice, cum ar fi chiuretajul, electrocoagularea și criochirurgia.5 Antifungicele trebuie menținute timp de cel puțin 6 luni și, deși pot produce un rezultat clinic favorabil, recidivele în timpul sau după terapie sunt frecvente. Tratamentul trebuie întrerupt atunci când dispar toate leziunile.27
Alte tratamente includ rezecția chirurgicală a leziunilor mici; criochirurgia locală (în asociere cu un antifungic pentru a preveni răspândirea limfatică); itraconazol 200-400mg/zi singur sau combinat cu 5-fluorocitosină 30mg/kg de 4 ori pe zi timp de 6 luni; terbinafină 250-500mg/d timp de 12 luni și, în cazul unei implicări sistemice, amfotericină B intravenoasă în doză de 1mg/kg sau formulări liposomale sau lipidice de amfotericină B în doză de 3-5mg/kg/d.27
Micetomul
Micetomul este o infecție locală cronică cauzată de mai multe specii de ciuperci și bacterii. Infecția se numește actinomicetom când este cauzată de bacterii filamentoase aerobe și eumicetom când este cauzată de ciuperci.34 Se caracterizează prin formarea de agregate ale microorganismelor cauzatoare în abcese. Aceste agregate sunt cunoscute sub numele de boabe sau granule. Granulele se pot scurge prin sinusurile care se deschid pe piele sau pot afecta oasele adiacente. Boala avansează prin răspândire directă, existând foarte puține cazuri de diseminare în locuri îndepărtate. Agenții cauzali se găsesc, în general, în sol și pătrund în organism prin intermediul pielii rupte. Cele mai multe cazuri implică lucrători din mediul rural.
Etiologie
-
Fungi. Ciupercile care provoacă eumicetomul produc granule albe sau întunecate. Ele sunt deosebit de frecvente în Africa, India și Mexic. Granulele întunecate sunt formate de Madurella mycetomatis, Trematosphaeria grisea și Leptosphaeria senegalensis,35 în timp ce granulele albe sunt formate de Fusarium spp., Acremonium spp. și Aspergillus nidulans.
-
Bacterii filamentoase sau actinomicete aerobe. Granulele formate de aceste specii sunt roșii (Actinomadura pelletieri), alb-gălbui (Actinomadura madurae, Nocardia brasiliensis și Nocardia spp.) sau galben-brun (Streptomyces somaliensis). Actinomicetele se găsesc peste tot în lume, nu doar în țările tropicale.36
Formele clinice
Caracteristicile clinice ale miccetomului cauzat de ciuperci și actinomicete sunt foarte asemănătoare. Leziunile sunt mai frecvente la nivelul picioarelor, tibiilor și mâinilor. Cea mai timpurie manifestare clinică este un nodul nedureros și nedureros care se răspândește lent pentru a produce papule și sinusuri care secretă lichid care conține granule pe suprafața pielii.35,36 Sediul inițial al infecției este distorsionat prin umflarea țesutului local, formarea de sinusuri cronice și afectarea osoasă târzie (Fig. 3). Leziunile sunt rareori dureroase, cu excepția stadiilor tardive.
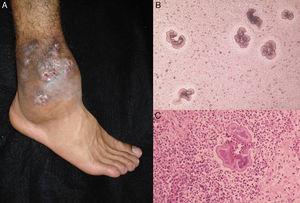 Figura 3.
Figura 3.A, Actinomicetom al piciorului. B, Granule de Nocardia sp. observate la examinarea directă (KOH, mărire originală ×10). C, Biopsie (hematoxilină-eosină ×40).
(0.27MB).Diagnostic
Granulele de micetom (Fig. 3) sunt o descoperire cheie pentru diagnostic și sunt în general găsite la examinarea secrețiilor din sinusuri sau la zdrobirea unei cruste prelevate dintr-o leziune. Examinarea microscopică va arăta dacă acești granule sunt formați de actinomicete mici sau de filamente micotice mai largi. Identificarea definitivă necesită o cultură, care se efectuează în mod normal pe SDA cu sau fără antibiotice (cloramfenicol și cicloheximidă); cloramfenicolul singur este preferat în cazul ciupercilor hialine. Agenții pot fi identificați, de asemenea, prin teste de biologie moleculară, în special prin analiza PCR folosind diferiți markeri37 în funcție de agenții cauzali (de exemplu, regiunile ITS ale ADNr, β-tubulină38 și D1/D2). Analiza secvenței parțiale a genei ARN ribozomal, în schimb, poate fi utilizată pentru a identifica speciile Nocardia și Actinomadura.36 Constatările histologice sunt similare în toate formele de micetoame și includ un centru inflamator bogat în celule polimorfonucleare (abcese adevărate), celule epitelioide, celule gigante și fibroză. Granulele sunt localizate în centrul inflamației.35,39 Studiile imagistice, deși complementare, pot ajuta la diagnostic prin evidențierea tumefacției țesuturilor moi, a leziunilor osteolitice și a îngroșării corticale.
Diagnosticul diferențial trebuie să includă osteomielita bacteriană, osteomielita tuberculoasă, hidradenita supurativă, sarcomul Kaposi și tuberculoza cutanată, printre altele.35,39
Tratament
Actinomicetom. Regimul de tratament cu cea mai solidă bază de dovezi pentru micetomul nocardic este trimetoprim-sulfametoxazol plus diaminodifenilsulfona (dapsone) timp de 6 luni până la 2 ani. Amoxicilina-acidul clavulanic, administrat timp de 6 luni, poate fi utilizat pentru cazurile refractare.40-42 Tratamentul de elecție pentru infecția extinsă și/sau implicarea viscerală este amikacina combinată cu trimetoprim-sulfametoxazol39 sau meropenem.43,44 Au existat rapoarte izolate de rezultate de succes cu alți agenți la pacienții care nu răspund la aceste tratamente.36,39,45
Eumicetom. Spre deosebire de actinomicetom, unde tratamentul farmacologic este asociat cu rezultate bune, tratamentul standard în eumicetom este o combinație de tratament medical și chirurgie. Au fost raportate rezultate acceptabile în cazul utilizării triazolilor de ultimă generație, cum ar fi itraconazolul și fluconazolul utilizate singure sau în asociere cu terbinafina. Aceste medicamente sunt administrate pe o perioadă îndelungată și numai după epuizarea tuturor opțiunilor chirurgicale.35,45
Feofiomicoza
Feofiomicoza este un grup eterogen de micoze cauzate de ciuperci cu pereți întunecați (dematiacee).46,47 Aceste ciuperci se găsesc în toate climatele, deși sunt mai frecvente în climatele tropicale. A existat o creștere recentă a numărului de cazuri în rândul pacienților imunodeprimați cu infecție HIV sau SIDA, al pacienților transplantați și al pacienților diabetici, printre alții.46,48
Cei mai comuni agenți cauzali sunt Exophiala spp, Bipolaris spp., Curvularia spp., Pleurophomopsis spp., Phaeoacremonium spp. și Alternaria spp. Ciupercile se găsesc în principal în resturile organice.
Forme clinice
-
Feofomicoza subcutanată. În urma unui traumatism local sau a inoculării cu material străin, pacienții dezvoltă o leziune solitară cu creștere lentă (în general un chist sau un nodul, sau eventual o placă sau un abces) localizată în mod normal la nivelul extremităților (Fig. 4).48,49 Diagnosticul diferențial trebuie să includă lipoamele, chisturile epidermice sau sinoviale, fibroamele, chisturile de corp străin și abcesele bacteriene.
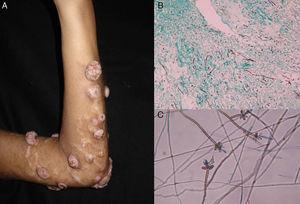 Figura 4.
Figura 4.A, Feohifomicoză nodulară. B, Filamente și drojdii în proba de biopsie (Grocott, mărire originală ×10). C, Examen microscopic al Veronaea botryosa (albastru de bumbac lactofenol, mărire originală ×40).
(0.22MB). -
Feofomicoză sistemică sau diseminată. Deși foarte rară, feofiomicoza sistemică este foarte gravă la pacienții imunodeprimați.50
Diagnostic
Microscopia cu montaj umed evidențiază diagnosticul de hife septate întunecate care formează ramificații sau lanțuri (Fig. 4). Creșterea este lentă (3-4 săptămâni) pe SDA, iar coloniile capătă o culoare olivacee sau maro închis. Analiza PCR a markerilor, cum ar fi β-tubulina și regiunile ITS, poate fi utilizată pentru identificarea moleculară.51,52 Biopsia evidențiază un perete de chist format din macrofage palisate cu hifă micotică.49
Tratament
Tratamentul infecțiilor cauzate de Exophiala spp. este controversat, iar o opțiune care a fost propusă este rezecția chirurgicală.48 De asemenea, nu există protocoale standard pentru tratamentul infecțiilor cu Alternaria.53 Cea mai bună opțiune pentru feohifomicoză pare a fi o combinație de terapie antifungică (itraconazol, ketoconazol sau terbinafină) și intervenție chirurgicală. Tulpinile de Exophiala spp. tind să fie rezistente la fluconazol. Infecțiile diseminate sunt tratate cu amfotericină B.48,49
Hialohifomicoza
Hialohifomicoza este cauzată de ciuperci hialine (Hyphomycetes) care formează hife septate în țesuturi.47 Această clasificare este însă destul de arbitrară, deoarece există multe tipuri de Hyphomycetes terestre și acvatice. Cu toate acestea, doar câteva organisme pot provoca infecții, majoritatea oportuniste, la om.54,55 Cele mai multe dintre genurile implicate în hialofomicoză sunt identice din punct de vedere morfologic atunci când sunt observate în secțiuni de țesut și declanșează același răspuns patologic. Ciupercile care cauzează frecvent infecții sau care au o altă caracteristică deosebit de distinctivă sunt atribuite unei categorii diferite (de exemplu, aspergiloza).
Cei mai comuni agenți implicați în hialofomicoză sunt Aspergillus (fumigatus, niger, flavus), Scopulariopsis spp., Fusarium spp., Acremonium recifei, Paecilomyces spp., Purpureocillum spp. și Neoscytalidium spp.55 Toate sunt larg răspândite în natură și pot fi găsite în orice tip de sol, lemn sau material vegetal în descompunere.56 Afectează indivizi de ambele sexe și la orice vârstă, iar imunosupresia nu este o condiție necesară pentru infecție.
Forme clinice
Hialofomicoza poate fi clasificată ca fiind superficială, subcutanată sau sistemică.
-
Hialofomicoza superficială. Infecțiile superficiale includ dermatomicoza și onicomicoza. Sunt frecvente la lucrătorii din mediul rural, la pescari, la pacienții cu arsuri grave și la nou-născuții prematuri.57,58
-
Hialofomicoza subcutanată. Inocularea traumatică determină abcese, chisturi și leziuni tumorale asemănătoare cu cele observate în cazul micetoamelor (Fig. 5). 56
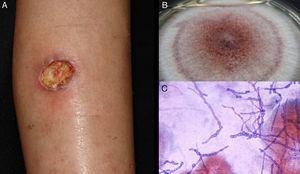 Figura 5.
Figura 5.Ulcer de hialofomicoză datorat Acremonium sp. B, Cultură (mediu de agar dextroza Sabouraud). C, Examen direct al exsudatului (Giemsa, mărire originală ×40).
(0.17MB). -
Hialohifomicoză sistemică. Infecțiile sistemice, deși neobișnuite, sunt foarte grave. Ele afectează pacienții imunodeprimați și pot fi fatale. Răspândirea hematogenă și limfatică duce la afectarea plămânilor și a sistemului nervos central.55,57
Diagnostic
Identificarea hifelor hialine septate prin examinarea microscopică a scuamelor de piele, a fragmentelor de unghii, a secrețiilor sau a fragmentelor oferă un diagnostic prezumtiv, care este apoi confirmat prin cultură (Fig. 5). Majoritatea ciupercilor se dezvoltă pe SDA fără antibiotice sau inhibitori.47,59 Ca și în cazurile descrise mai sus, este posibilă și identificarea moleculară.60
Diagnosticul diferențial trebuie să includă alte dermatomicoze, chisturi epidermice, actinomicetom, eumicetom, histoplasmoză și criptococoză.
Tratament
La persoanele imunocompetente, tratamentele de elecție sunt triazolii, terbinafina sau chirurgia.61 Atunci când sistemul imunitar este compromis, tratamentul de primă linie este amfotericina B combinată cu un triazol (itraconazol 200mg/d timp de 6 luni sau fluconazol 150mg de două ori pe săptămână timp de 6 luni).
Lacazioza (Lobomicoza)
Lacazioza, cunoscută anterior sub numele de lobomicoză, este o infecție fungică granulomatoasă cronică a pielii și a țesuturilor subcutanate descrisă pentru prima dată sub denumirea de blastomicoză cheloidă în 1930 de Jorge Lobo în Recife, Brazilia.62 Este o infecție rară întâlnită în America Centrală și de Sud; este cauzată de Lacazia loboi,62,63 o drojdie care nu poate fi crescută în cultură. Se crede că sursa de infecție se află în sol și în vegetație. Ciuperca pătrunde probabil prin piele în urma unei leziuni penetrante, cum ar fi o înțepătură de spini sau o mușcătură de insectă.
Lacazioza se caracterizează prin leziuni cheloidale cu margini lobulate bine definite în zonele expuse ale corpului (frecvent fața, brațele sau picioarele). Leziunile se răspândesc în locurile învecinate, deși transmiterea la locuri îndepărtate este posibilă și prin autoinoculare.
Diagnostic
Diagnosticul este facilitat de identificarea unor structuri fungice abundente în timpul examinării directe și a lanțurilor de celule rotunde difuze conectate prin structuri tubulare mici în probele de biopsie.62 Agenții cauzali pot fi, de asemenea, identificați în țesuturi prin analiza PCR, în special testele care vizează fragmentul 18S ADNr.64
Diagnosticul diferențial trebuie să includă cheloidele, lepra lepromatoasă și leishmania anergică.
Tratament
Antifungicele nu sunt eficiente în lacazidoză și tratamentul definitiv este rezecția chirurgicală.62,63
Zigomicoza
Zigomicoza este un grup eterogen de infecții fungice cauzate de Zygomycetes oportuniste din ordinele Mucorales (Rhizopus, Lichtheimia, Mucor și Rhizomucor) și Entomophthorales (Basidiobolus și Conidiobolus).65 În această secțiune, vom discuta doar despre ciupercile Entomophthorales, deoarece Mucorales sunt abordate în a doua parte a acestei analize, care se ocupă de micozele sistemice.
Entomoftoromicoza se caracterizează prin apariția unei mase dure, progresive, care afectează țesuturile subcutanate. Există 2 variante. Prima este cauzată de Basidiobolus ranarum și este mai frecventă la copii.66 Leziunile apar în general la nivelul umerilor și a centurilor pelvine și se prezintă ca o celulită lemnoasă cu răspândire lentă. Cea de-a doua variantă este cauzată de Conidiobolus coronatus și afectează adulții. Infecția primară debutează în cornetele inferioare ale nasului și apoi se răspândește în centrul feței, provocând umflături dureroase indurate și deformări severe ale nasului, buzelor și obrajilor.65-68
Concluzie
Am trecut în revistă principalele caracteristici ale micozelor subcutanate și principalele metode de diagnostic și tratament disponibile (tabelul 1).
Tabel 1.Sumarul caracteristicilor micozelor subcutanate.
Micoza Agent cauzal principal Diagnostic Tratament . Sporotricioza Sporothrix schenckii Cultură din puroiul aspirat din noduli; histologie; PCR Soluție saturată de iodură de potasiu timp de 3 săpt.; itraconazol 200mg/d timp de 3-6 luni; combinații Cromoblastomicoză Fonsecaea pedrosoi Examen microscopic; cultură; histologie Mult dificil. Itraconazol 200mg/d timp de 6 luni; terbinafină timp de 12 luni; amfotericină B; combinații Micetom Actinomicete filamentoase și ciuperci filamentoase Identificarea granulelor de micetom Identificarea granulelor de micetom; cultură; histologie; PCR Antibiotice pentru actinomicetom; antifungice+chirurgie pentru eumicetom Feohifomicoză Exophiala jeanselmei
Alternaria spp.Examinare microscopică și cultură; histologie; PCR Controversat. Chirurgie+combinație de antifungice Hialohifomicoză Opotrivire Aspergillus (fumigatus, niger, flavus), Fusarium spp., Paecilomyces etc. Examinare microscopică și cultură; PCR Pacienți imunocompetenți: triazoli; terbinafină; ciclopirox olamină; chirurgie
Pacienți imunodeprimați: amfotericină B combinată cu un triazol timp de 6 luniLacazioză (lobomicoză) Lacazia loboi Examen microscopic; histologie; PCR Chirurgie Entomoftoromicoză Conidiobolus coronatus
Basidiobolus ranarum.
Examinare directă și cultură Chirurgie și antifungice sistemice Abbreviație: PCR, reacția în lanț a polimerazei.
Conflicte de interese
Autorii declară că nu au conflicte de interese.
.
- 2)